扩散张量成像预测颈椎后路椎管扩大成形术后脊髓功能波动的价值*
2020-07-31韩骁李东航王晋超蒋雯李广祺郭华田伟
韩骁 李东航 王晋超 蒋雯 李广祺 郭华 田伟**
(1.北京积水潭医院脊柱外科,北京 100035;2.北京市创伤骨科研究所,北京 100035;3.北京医院胸外科国家老年医学中心,北京 100730;4.北京积水潭医院放射科,北京 100035;5.清华大学生物医学影像研究中心,北京 100084)
颈椎后路椎管扩大成形术对于多节段脊髓压迫的颈椎退行性疾病脊髓型(degenerative cervical my⁃elopathy,DCM)患者是较为常用的手术方式[1,2]。手术治疗只能解除神经压迫但不能修复坏死的神经元,故合适的手术时机能够尽早阻止脊髓病变进展并给予脊髓最大的恢复可能[3,4]。但有部分研究表明[5],少部分患者在颈椎后路椎管扩大成形术后短期内脊髓功能改善,但出现远期脊髓功能加重,其发生率为10%~16%[6,7]。而常规影像学方法并不能预测术后脊髓功能波动的发生。扩散张量成像(diffusion tensor imaging,DTI)通过测量多个方向上的水分子扩散运动进行成像,获得水分子扩散的各向异性信息,是目前唯一可以无创、直观地显示脊髓纤维束的方法[8]。DTI参数变化可能能够帮助理解术后发生脊髓功能波动的患者其脊髓组织的变性情况。本研究拟探讨DTI 预测颈椎后路椎管扩大成形术后脊髓功能波动的价值。
1 资料与方法
1.1 纳入与排除标准
纳入标准:①颈椎退行性疾病中退行性颈椎管狭窄症、颈椎间盘突出症或颈椎后纵韧带骨化症患者;②年龄18~80岁,性别不限;③症状学诊断为脊髓型,神经定位与影像学相符;④神经压迫节段≥3 个;⑤经正规保守治疗无效,无明确手术禁忌证;⑥患者知情并同意进入本研究。
排除标准:①脊柱创伤、感染、肿瘤性疾病;②全身活动性感染,或其他身体情况不适合行颈椎后路椎管扩大成形术者;③严重骨质疏松症;④存在颈椎后凸,改良K 线阳性,需要同时行后路内固定或前路减压手术的患者;⑤颈椎不稳定;⑥C2椎体水平存在脊髓压迫的患者;⑦合并根性症状或脑、胸腰椎及外周神经病变;⑧术后伴有C5神经根麻痹,或出现其他手术相关的脊髓、神经损伤,术后末次随访时仍未完全缓解;⑨术后影像学随访显示脊髓再次受压者;⑩因其他原因无法进行3.0T MRI扫描者。
1.2 研究对象
依据纳入与排除标准,选择2017 年1~12 月北京积水潭医院收治的行颈椎后路椎管扩大成形术的颈椎退行性疾病患者。本研究经北京积水潭医院伦理委员会批准。
1.3 手术方法
所有纳入患者均接受棘突纵割式颈椎后路椎管扩大人工骨桥成形术。患者全身麻醉后,取俯卧位。颈后正中切口,暴露C3~C7 棘突,保留C2 和C7 棘突肌肉止点,C3切除全椎板,C7头侧部分椎板切除;分别从C6/7 和C3/4 椎间隙切除部分黄韧带,从C6/7 椎间隙穿入特制的硬膜外导管至C3/4椎间隙穿出,从导管内穿入线锯,纵行劈开C4~C6棘突;应用高速磨钻在C4~C6两侧椎板根部、小关节内侧开槽;正中掀开棘突,扩大椎管并去除粘连压迫组织;见到硬膜囊后移并有明显搏动后,于各劈开棘突间植入珊瑚人工骨,丝线固定于棘突;放置引流管后,逐层关闭切口。
1.4 随访及评价指标
术前评估纳入患者的颈脊髓功能,记录日本骨科协会(Japanese Orthopaedic Association,JOA)评分[9],术前采集常规MRI 图像及DTI 参数。术后3 个月、1年随访复查,评估患者颈脊髓功能,记录JOA评分,并采集常规MRI图像。
DTI 参数包括平均扩散系数(mean diffusivity,MD)值、各向异性分数(fractional anisotropy,FA)值、轴向扩散系数(axial diffusivity,AD)值、径向扩散系数(radial diffusivity,RD)值。通过在横断位图像上沿脊髓轮廓手工绘制感兴趣区并读取参数平均值得到各参数值。每次检查时,分别记录脊髓压迫最重节段(level of maximal compressed,LMC)与C2 椎体后方正常脊髓的DTI 参数值。LMC 定义为常规MRI 检查提示脊髓受压形变最重、横截面积最小、脊髓内核磁信号改变最显著、并且与患者症状体征相符的脊髓对应的颈椎间盘节段。术前影像学评估内容包括:颈椎整体曲度、脊髓压迫程度、术前影像学诊断。术后影像学评估手术减压是否彻底、是否存在骨赘或间盘突出进展造成脊髓再次受压。
计算JOA评分改善率,计算公式为JOA评分改善率=(术后JOA评分-术前JOA评分)/(17-术前JOA评分)×100%,并分为4 级:≥75%为优,50%~74%为良,25%~49%为中,≤24%为差。分别评估术后即刻、3个月及1年的JOA评分改善率。将JOA评分改善率为优和良的定义为神经功能障碍改善好,中和差的定义为神经功能障碍改善不好。脊髓功能波动包括2种情况:①术后神经功能改善好,术后3个月和(或)术后1年神经功能改善不好;②术后3个月神经功能改善好,术后1年神经功能改善不好。
1.5 统计学方法
采用SPSS 20.0 统计学软件进行统计学分析。LMC 的DTI 参数值及C2 椎体后方正常脊髓的MD 值经统计学分析均符合正态分布,以表示;C2的FA值、AD值、RD值经统计学分析均符合偏态分布,以M(QR)表示。采用t检验及Mann-WhitneyU检验比较术后脊髓功能波动组与无波动组患者DTI参数值差异。绘制术前DTI参数预测术后脊髓功能波动的受试者操作特征(receiver operating characteristic,ROC)曲线。
2 结果
2.1 一般资料
本研究初始纳入患者74例。在后续随访过程中,7例患者因术后C5神经根麻痹、手术相关神经损伤等原因被剔除,2例患者完全失随访,最终纳入65例患者。其中男43例,女22例,年龄35~73岁,平均年龄(60.1±7.5)岁。所有纳入的65例患者术前均完成DTI扫描。
2 例患者仅完成术后3 个月的随访,此2 例患者在术后3个月已发生脊髓功能波动。其余63例患者完成所有随访。随访时间为1.0~1.9 年,平均随访(1.4±0.3)年。所有患者术前JOA评分为9.0~16.0分,平均(12.9±2.1)分,术后末次随访JOA 评分为8.5~17.0 分,平均(15.6±2.0)分。术后11 例患者(16.9%)发生脊髓功能波动(术后脊髓功能波动组),发生的时间分别为术后1~3个月7例(63.6%)、3~6个月2例(18.2%)、6~12 个月2 例(18.2%);54 例患者(83.1%)术后未发生脊髓功能波动(术后脊髓功能无波动组)。术后脊髓功能波动典型病例见图1。
2.2 两组患者术前DTI参数值比较
术前两组患者LMC的4个DTI参数值差异均无统计学意义。在C2椎体后方正常脊髓,术后脊髓功能波动组患者的AD值低于无波动组患者,且差异均有统计学意义,而其余3个参数值差异均无统计学意义(表1)。
2.3 术前DTI参数预测术后脊髓功能波动的价值
以术后脊髓功能波动为阳性结果,无波动为阴性结果,绘制术前DTI参数预测术后脊髓功能波动的ROC曲线。结果显示,LMC的DTI参数对术后脊髓功能波动的预测能力不佳。C2 椎体后方正常脊髓的DTI 参数中,AD 值预测术后脊髓功能波动的最佳截断值为1.4×10-3mm2/s,敏感度为90.0%,特异度为56.9%;而其余3个参数预测能力均不佳(图2,表2)。
3 讨论
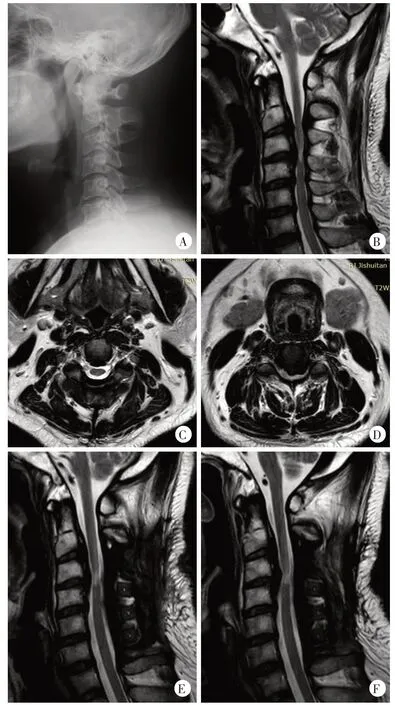
图1 患者,男,35岁,颈椎后纵韧带骨化症,压迫节段C23-C56,压迫最重节段C3/4,行棘突纵割式颈椎后路椎管扩大人工骨桥成形术。术前、术后即刻、3个月、12个月JOA评分分别为9.5、13.5、11.0、12.0分
颈椎后路椎管扩大成形术是治疗多节段颈椎退行性疾病的常用和经典术式。手术治疗的目的在于解除脊髓压迫、阻止脊髓损伤和变性进展、为脊髓自我修复创造条件。通过明确和严格把握颈椎后路椎管扩大成形术的手术适应证,多数患者的脊髓功能在术后能得到不同程度的改善。部分研究表明[5],少部分患者在颈椎后路椎管扩大成形术后短期内脊髓功能改善,但出现远期脊髓功能加重。这类脊髓功能波动情况可能是由于术中脊髓发生医源性损伤、术后脊髓水肿、硬膜外血肿形成压迫脊髓、颈椎矢状位失衡导致脊髓再次受到前方压迫等原因造成[10-14]。而通过常规影像学检查除外上述原因后仍有部分患者出现脊髓功能波动情况,目前尚无文献进行报道如何预测这一现象。DTI是可以无创、直观地显示脊髓纤维束的方法[8,15,16],DTI 反映的参数变化可能能够帮助理解术后发生脊髓功能波动的患者其脊髓组织的变性情况,从而可能预测术后脊髓功能波动的发生。

表1 两组患者术前DTI参数值比较
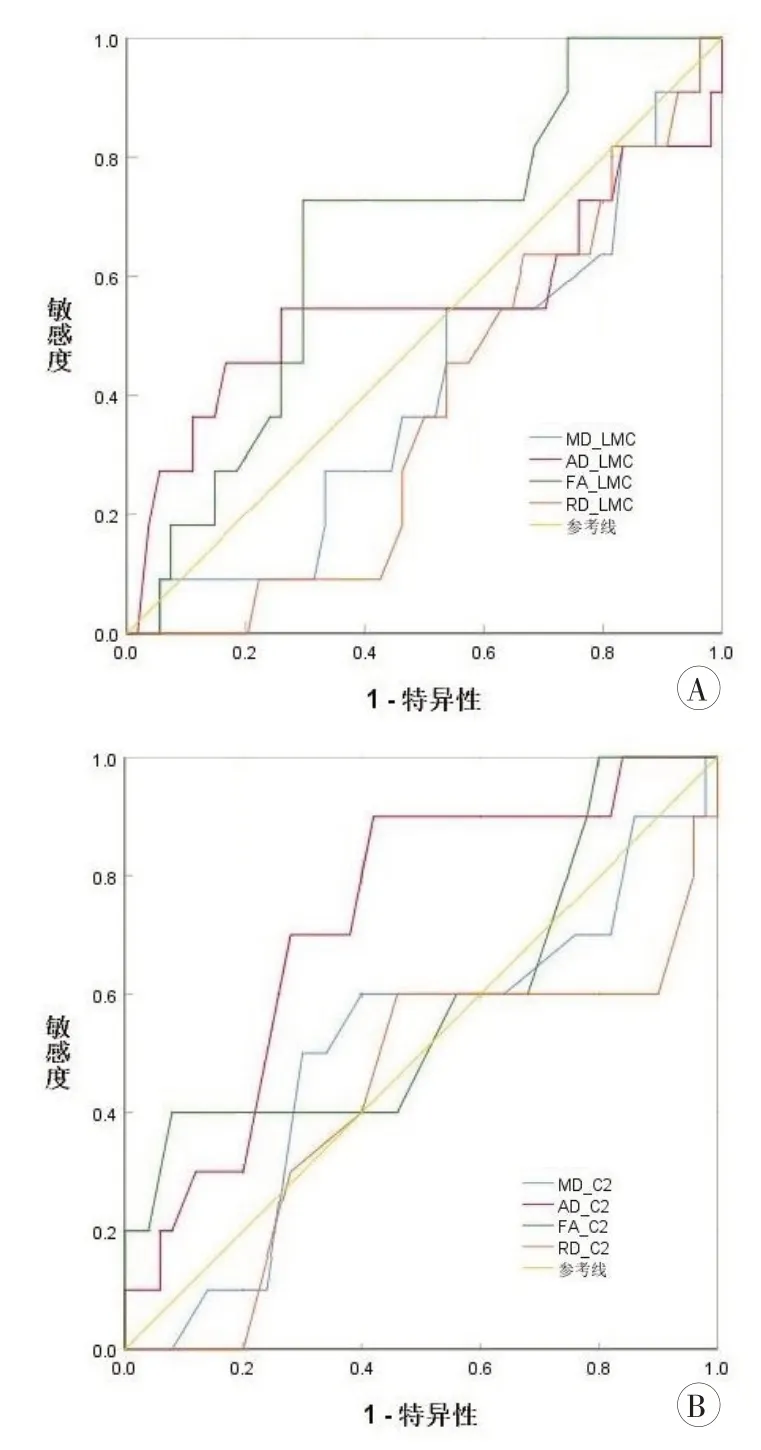
图2 术前DTI参数预测术后脊髓功能波动的ROC曲线
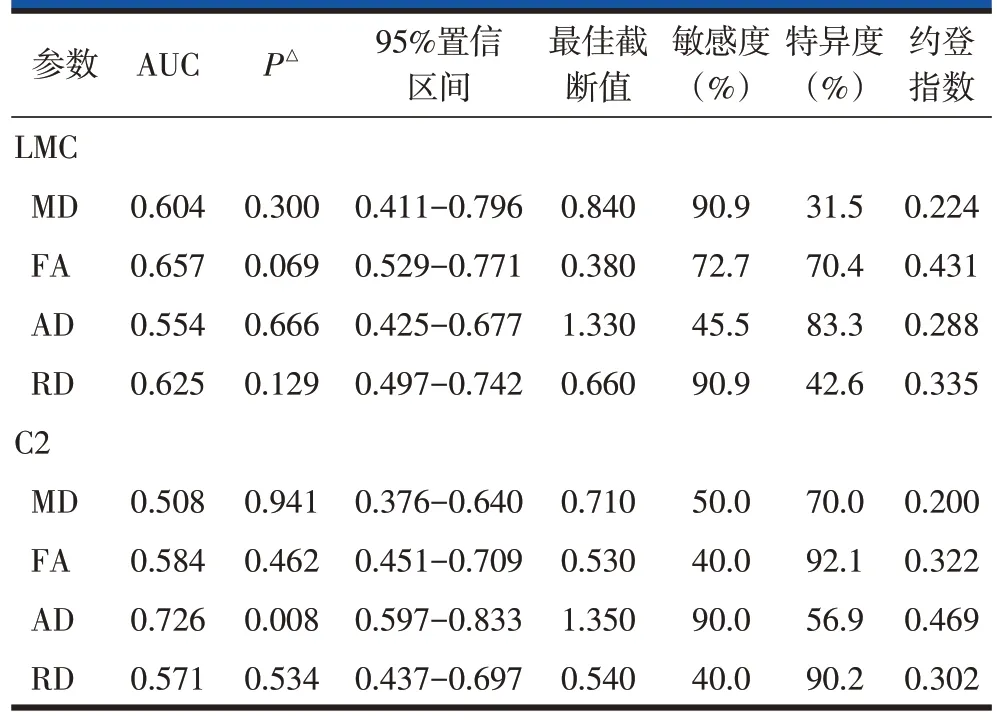
表2 术前DTI参数对术后脊髓功能波动的预测效能
本研究中纳入的患者均接受改良的棘突纵割式椎管扩大联合人工骨桥成形术[17],该术式是颈椎后路椎管扩大椎板成形术中的一种。术中保留C2 及C7肌肉止点,在保留传统双开门手术的优点外进一步减少了对颈半棘肌等重要肌肉的伤害,降低了术后远期脊柱畸形的发病率[18]。经本研究随访,纳入的病例在术后末次影像学随访时均未出现脊柱后凸畸形、脊髓再次受到机械压迫等情况,手术效果满意。
通过前瞻性的纳入患者,并进行术后随访,本研究得出术后脊髓功能波动情况发生率约为16.9%,最常出现波动的时间为术后1~3个月,与部分回顾性研究结果类似[6,7]。术后脊髓功能的恶化或波动情况的在既往文献中报道较少,但确是困扰医师和患者的一类临床问题,特别是在除外了机械压迫、硬膜外血肿形成等因素后。
DTI 是目前常用于神经系统疾病临床诊疗及研究的核磁成像技术[8,15,16]。其侧重反映组织结构信息,在神经、肌肉等高度有序组织中敏感度更高,目前已有部分研究表明术前脊髓DTI 参数对减压手术预后具有提示意义[19,20]。何达等[21]的长期随访结果表明,患者术后的最佳JOA 评分往往高于末次随访JOA 评分,提示术后脊髓功能的改善可能与其他因素如脊髓血液循环改变等有关。本研究结果表明,术后发生脊髓功能波动的患者,其术前C2 椎体后方脊髓的轴向扩散系数AD 值下降。在神经纤维内,参数AD可以描述水分子沿神经传导方向的扩散运动,参数RD可以反映水分子垂直与神经纤维传导方向的扩散运动,参数MD则能够反映水分子沿各个方向总的扩散运动。FA 能够量化水分子扩散的各向异性。C2椎体后方在常规MRI上均显示无脊髓受压形变,DTI参数改变可能由于Wallerian 变性向头端传导引起[22]。当患者表现为轴突脱髓鞘、水分子向轴突侧壁扩散运动增加,使RD增加。本研究中出现波动的患者非压迫节段AD值降低,提示该组患者出现神经纤维轴突脱髓鞘、甚至轴突坏死、崩解等病理改变。说明术前整体脊髓的变性情况与术后发生脊髓功能波动情况有关:术前脊髓变性情况越重、脱髓鞘改变程度越重,术后则更容易出现脊髓功能的恶化或波动。
ROC 曲线分析结果显示,C2 椎体后方脊髓的轴向扩散系数AD值<1.4×10-3mm2/s能够预测术后脊髓功能波动的发生,为术前预测术后脊髓功能波动情况,乃至手术转归提供了一种新思路。作为目前临床上最常用的术前影像学检查,常规MRI仅能够部分反映脊髓变性情况,对手术预后的提示意义仍存争议[23]。DTI提供的定量参数将有助于判断合适的手术干预时机,减少术后脊髓功能波动或恶化的发生。
本研究通过前瞻性的研究设计,初步探索了DTI用于预测术后脊髓功能波动情况的效果。影像学参数理论上反映的脊髓病理生理变化仍需要与动物实验或病理学研究结果相印证。DTI在脊髓组织中的应用仍存在一些技术限制,如成像分辨率有待提高,容易受到脊髓搏动干扰等,需要在持续完善成像技术的基础上继续深入研究。作为评价脊髓功能的指标,JOA评分仍有其局限性,未来的研究可以尝试引入电生理检查等客观指标来定量反映脊髓功能状态。
综上,DTI 参数中,C2 非压迫节段的AD 值能够在术前提示颈椎后路椎管扩大成形术后患者脊髓功能波动,若术前C2 AD 值<1.4×10-3mm2/s,则有术后出现脊髓功能波动的风险。
