PERG联合OCTA技术在开角型青光眼诊断中的应用研究
2020-07-03顾修凤郭建新
顾修凤 郭建新
青光眼作为全球第二大致盲性眼病,其是一组以视盘形态改变、神经节细胞层变薄,以及视野中相应区域缺损为共同特征的疾病[1~3]。目前视野检查仍作为青光眼诊断的金标准。但有研究表明,当患者出现视野缺损时,已经有超过50%的神经节细胞的轴索出现损伤,造成不可逆性的视神经损伤[4]。多数早期的开角型青光眼患者没有任何症状出现,导致临床诊断难度的增加,患者就诊时可能病情已经进展到中晚期。因此,临床上迫切需要寻找除视野检查以外的、更早期发现开角型青光眼视神经病变的检查,从而为开角型青光眼的早期诊断及治疗提供帮助。
OCTA是一种在光学相干断层扫描(optical coherence tomography,OCT)基础上发展起来的眼科先进影像学检查方法,它通过连续、快速地横断面 B 扫描,运用分频幅去相干血管成像技术,检测血管腔中红细胞的运动,获得视网膜和脉络膜血流复杂的三维数据并进行信息分层[5,6]。随着OCTA的发展,实现了对青光眼患者的视盘神经纤维层放射状盘周毛细血管(radial peripapillary capillaries,RPC)层等深部血管的可视化和定量分析,从而为早期青光眼视网膜结构改变提供线索[7]。
PERG是一种采用棋盘格或格栅等图形刺激方式对视网膜进行刺激所产生的电反应,得到视网膜神经节细胞来源的波形,不仅能够评估黄斑功能,也可以评价视网膜内层神经节细胞的功能[8~10]。PERG是由发生在50ms时的正向波(P50波)和95ms时的负向波(N95波)组成[11]。PERG是一种不受患者主观因素影响的评估视功能的检查方法,可为敏感客观诊断和评估青光眼提供依据,被认为是目前诊断青光眼最有意义的视觉电生理检查方法[12]。
本研究通过PERG对视神经进行客观性功能性检查与OCTA对青光眼视盘血流结构改变情况进行研究,分析PERG、OCTA的诊断能力以及联合诊断的效能,以期为青光眼的早期发现、诊断以及预后提供帮助。
资料与方法
1.一般资料和分组:收集2019年2~10月在徐州医科大学附属医院眼科门诊就诊的青光眼患者51例97只眼作为青光眼组,选取同一时间段内性别、年龄等相匹配的正常对照者25例50只眼作为正常对照组。所有入选者均进行视力、裂隙灯检查、眼压、验光、眼底检查、眼底照相、房角镜检查、视野检查、PERG、OCT及OCTA检查。本研究已经通过笔者医院医学伦理学委员会批准,所有患者均签署受试者知情同意书。纳入标准:青光眼组:①房角开放;②眼底C/D>0.5;③有青光眼性视盘改变;④标准视野检查显示青光眼性视野缺损。早期青光眼组:视野平均缺损(mean deviation,MD)≥一5dB;模式标准偏差概率(pattern standard deviation,PSD)图中具有以下表现之一:旁中心暗点或鼻侧阶梯(簇点t>3和P<1%),或具有窄和浅的弓形暗点(P标准模式<1%)[13]。中期青光眼组:视野表现为弓形暗点、环形暗点。晚期青光眼组:视野表现为鼻侧周边视野缺损、中心管状视野或颞侧视岛。正常对照组:①裸眼视力≥0.8;②眼底C/D<0.6且双眼C/D差值≤0.2;③眼压10~21mmHg(1mmHg=0.133kPa);④视野、对比敏感度正常。排除标准:①角膜病变;②屈光不正(等效球镜度数>±6.00D);③非青光眼引起的视野缺损;④有内眼手术或视网膜激光治疗史;⑤眼球震颤;⑥高血压、糖尿病、肾病等可引起视网膜病变的全身病变;⑦严重的认知障碍、精神疾病等;⑧OCTA 检查信号强度<5等。
2.仪器及方法:(1)视野检查:采用 Humphrey 视野分析仪SITA standard 24-2检测程序,所有入选者视野的固视丢失率均<20%,假阳性率及假阴性率均<15%。通过MD、PSD、视野指数(visual field index,VFI)的数值大小来衡量平均视敏度的改变。(2)OCTA检查:使用OCTA(美国Optovue光学相干断层扫描仪)对入组患者的视盘进行4.5mm×4.5mm的扫描,获取RPC层的血管分布情况。(3)PERG检查:采用罗兰视觉电生理检测仪,黑白翻转棋盘格刺激,对比度为97%,翻转频率为4次/秒,平均亮度为92cd/m2,刺激距离1m,记录电极为角膜电级,参考电极为盘状金电极,分别置于同侧眼的外眦部,地电极置于前额部,矫正视力后在自然瞳孔下测试,所有指示受试者将焦点集中在显示器屏幕中央的红色注视目标上,观察N95波潜时和波幅变化。所有检查均由同一名熟练操作者完成。
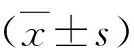
结 果
1.各组基线资料、RPCD、RNFLT、N95波参数测量:青光眼组与对照组患者年龄比较,差异无统计学意义(P>0.05)。各期青光眼组患者视野参数与对照组比较,差异有统计学意义(P<0.05),其中C/D值在晚期青光眼组与其他各组间比较,差异有统计学意义(P<0.05),中期与早期组间比较,差异无统计学意义(P>0.05)。VFI、MD值各组间比较,差异有统计学意义(P<0.05),随着青光眼病程的进展而逐渐降低。PSD值在对照组、早期、中期青光眼组中随着青光眼程度加重而逐渐增大,差异有统计学意义(P<0.05),中期与晚期组间比较,差异无统计学意义(P>0.05),详见表1。RPCD各参数在对照组与青光眼组间比较,差异有统计学意义(P<0.05),其中平均RPCD、下方RPCD各组间比较,差异有统计学意义(P<0.05),随着青光眼病程的进展,血管密度逐渐降低,详见表2。RNFLT各参数在对照组与青光眼组间比较,差异有统计学意义(P<0.05),其中鼻侧RNFLT随着青光眼程度的加重,逐渐变薄,详见表3。N95波幅及潜伏期在对照组与早期青光眼组间比较,差异有统计学意义(P<0.05),青光眼组患者N95波幅较对照组低,潜伏期较对照组延长,详见表4。
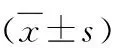
表1 4组间基线资料比较
与正常组比较,*P<0.05;与早期青光眼组比较,#P<0.05;与中期青光眼组比较,ΔP<0.05
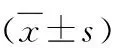
表2 各组间RPCD参数比较
与正常组比较,*P<0.05;与早期青光眼组比较,#P<0.05;与中期青光眼组比较,ΔP<0.05
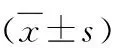
表3 各组间RNFLT参数比较
与正常组比较,*P<0.05;与早期青光眼组比较,#P<0.05;与中期青光眼组比较,ΔP<0.05
表4 各组间N95波幅及N95潜伏期比较
与正常组比较,*P<0.05;与早期青光眼组比较,#P<0.05;与中期青光眼组比较,ΔP<0.05
2.RPCD、RNFLT、N95波参数及联合诊断的AUC分析:各组患者RPCD、RNFLT、N95波幅与潜伏期情况,详见图1。早期青光眼RPCD参数中平均RPCD具有最高的AUC值为0.942,RNFLT参数中平均RNFLT具有最高的AUC值为0.975,两者诊断能力相似,差异无统计学意义(P>0.05)。N95波参数中N95波幅具有最高的AUC值为0.864,三者参数联合的AUC值为0.996。中期与晚期青光眼患者中,平均RPCD、平均RNFLT、N95波幅及联合参数的AUC比较,差异无统计学意义(P>0.05),四者诊断能力相似,详见表5和图2。

图1 4组患者RPCD、RNFLT、N95波幅及潜伏期情况A1、A2、A3.正常组;B1、B2、B3.早期青光眼组;C1、C2、C3.中期青光眼组;D1、D2、D3.晚期青光眼组
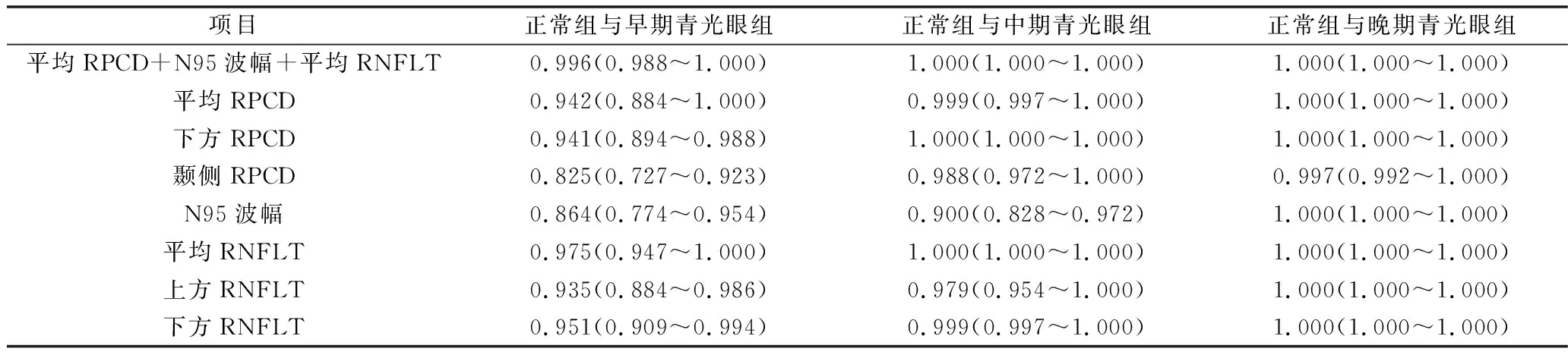
表5 各组参数的AUC分析

图2 RPCD、N95波幅、RNFLT参数的ROCA.早期;B.中期;C.晚期
3.RPCD、N95波、RNFLT及视野之间的相关性:所有入组患者的平均RPCD、N95波幅、RNFLT、视野MD值都随着青光眼程度的加重而减小。平均RPCD与N95波幅高度相关(r=1.000),平均RPCD与视野MD呈明显正相关(r=0.945),平均RPCD与平均RNFLT呈明显正相关(r=0.815),其中下方RPCD与下方RNFLT相关性最明显(r=0.809),鼻侧次之(r=0.720)。
讨 论
青光眼的早期发现和诊断一直是其防治工作的重点和难点。关于青光眼的发病机制,目前主要有两种学说,即机械压力学说和血管缺血学说[13]。机械压力学说认为眼压是导致青光眼发病的主要原因,但对于正常眼压性青光眼用机械压力学说却无法解释。那么,血管缺血学说则强调青光眼视神经损伤与视网膜血管缺血有关。OCTA是一种新的非侵入性生成脉络膜视网膜血流图像的成像技术,它具有无需造影剂、快速、分辨率高、三维成像、可重复等优点,可以显示视网膜不同层次的血流情况[14~16]。随着OCTA在糖尿病视网膜病变等眼底病变中的应用,逐渐有研究者开始探究OCTA在青光眼领域中的应用价值[17]。
青光眼视力下降是由进展性视神经病变、结构性损伤所导致的。青光眼发病机制中常见的途径是加速视网膜神经节细胞凋亡,由于中央视觉通路内的神经元死亡,青光眼的临床症状开始出现,这些结构上的改变导致了不可逆性视觉功能下降[18]。因此,检测视网膜神经节细胞对青光眼的早期诊断具有重要的意义。Porciatti等[12]研究指出在神经节细胞丢失之前PERG波形就已经受到影响,因此PERG能够早期的发现青光眼视神经病变。PERG所记录的视网膜神经节细胞电活动,其与神经节细胞数量有关,青光眼的发生主要是因为神经节细胞的丢失导致光敏度降低,从而导致N95波幅降低、潜伏期延长。Bowd 等[19]对66例青光眼患者进行PERG检测视网膜电生理活动,SD-OCT测量神经节细胞复合体及视盘神经纤维层厚度,比较N95波幅与RNFL厚度的关系,发现N95波幅与RNFL厚度显著相关。Banitt等[19]对可疑青光眼患者追踪4年时间,所有患者均每隔半年行一次RNFL厚度、PERG和标准自动视野检查,发现PERG中N95波幅处于最小基线(≤50%同龄正常值)的可疑青光眼患眼在随后5年里RNFL厚度迅速下降。
既往的研究大多单方面从青光眼视网膜结构损伤或视神经功能损伤来探讨青光眼视网膜病变。本研究既采用OCTA检测视网膜RPC密度,OCT检测视网膜RNFL厚度,又采用PERG检测视网膜神经节细胞功能,希望通过联合检查提高青光眼的检出率,为临床上诊断青光眼提供帮助。通过研究笔者发现,OCTA可以在青光眼患者出现视野缺损之前即出现视盘周围放射状毛细血管密度的降低,对同一患者行PERG检查,发现N95波幅降低,说明OCTA和PERG都可有效地发现视野前青光眼的眼底改变。本研究中各期青光眼患者RPCD、RNFLT、N95波幅数值均较对照组减小,其中RPCD的降低说明缺血机制参与了青光眼的发病机制,为缺血学说提供了直接依据,且平均RPCD的诊断能力(0.942)>0.700,稍低于平均RNFLT的诊断能力0.975,两者诊断能力比较差异无统计学意义(P>0.05),与Yarmohammadi等[21]的研究结果相似。
本研究中早期青光眼中平均RPCD即具有较高的诊断能力(0.942),随着青光眼程度的增加,诊断能力逐渐增强,与Rao等[7]的研究结果相似,说明OCTA可作为青光眼诊断甚至筛查的有效检查方式。从PERG检查结果可以看出,N95波幅具有较高的诊断能力(0.864),虽然N95波幅诊断能力稍低于RPCD和RNFLT,但三者联合诊断时诊断能力最高(0.996),说明在OCTA检查的基础上对患者进行PERG检查可以提高青光眼患者的检出率,对临床工作意义重大。本研究还将RPCD和RNFLT分为上、下、鼻、颞4个对应部分,分别进行对比研究,发现各部位RPCD的变化和RNFLT的变化具有高度一致性,其中平均、下方和鼻侧RPCD与RNFLT相关性最明显(r>0.700),与Igarashi等[22]的研究结果相似,并且发现平均RPCD与N95波幅在青光眼患者病情变化中也具有高度相关性(r=1.000),说明青光眼患者神经纤维层厚度及神经节细胞功能的改变都与视盘周围毛细血管密度改变密切相关。
综上所述,青光眼的监测方法众多,但目前的手段尚无法完全满足临床需求,青光眼的早期诊断需要依靠多种检测方法共同协作,互为补充。OCTA作为近年来的新型眼科检查手段,除在眼底病检查中具有重要价值外,在青光眼视网膜病变中同样具有重要的临床价值,随着人们对OCTA技术的不断认识,在青光眼领域中的应用将会越来越广泛。OCTA联合PERG和眼科其他相关检查可对青光眼患者视网膜血管状态,神经结构以及视神经功能全面评估,可有效地帮助临床医生掌握患者病情及评估患者预后,具有重要的临床应用价值。
