多学科协作在腹腔术后动力性肠梗阻治疗中的价值研究
2020-07-01许建多刘云星郑志刚韩志勤孙建彬
许建多 刘云星 郑志刚 韩志勤 孙建彬
肠梗阻是一种以短暂性肠道运动功能障碍为临床表现的肠道病变,为临床常见病,多种原因可导致肠管肠阻。肠段梗阻后一般会先发生解剖性改变,然后出现水、电解质以及其他营养物质的丢失,血运障碍、肠段坏死、穿孔、肠道菌群移位诱发重症感染,出现菌血症、毒血症,甚至休克[1]。腹腔术后肠梗阻的常见类型包括动力性肠梗阻和机械性肠梗阻,目前部分学者提出血运性肠梗阻具有特有的临床特点,部分著作单独列出[2]。各类型的肠梗阻有各自的发病原因及临床特点:(1)动力性肠梗阻,尤其是麻痹性肠梗阻在腹腔术后数小时内即可发生,诱因主要以感染、肠管血运不良(手术损伤、栓塞、动脉硬化、灌注不足)、电解质紊乱、药物损伤以及甲状腺功能减退等;(2)机械性肠梗阻出现的时间跨度较大,可发生于术后数天,也可发生于术后数年,以吻合口水肿阻塞、腹内疝、肠套叠、肠系膜扭转等常见,其中粘连性肠梗阻也属于机械性肠梗阻的范畴,多以手术、外力创伤、炎症渗出、出血、异物等诱发腹腔内广泛粘连或肠管间粘连,属于自身损伤修复的并发症,荟萃分析显示粘连性肠梗阻中70%是由于腹盆腔手术所致[3-7]。粘连性肠梗阻多见于腹腔术后晚期并发症,临床干预以术中彻底清洗、防粘连材料应用、术后早期活动等治疗为主,极少数围手术期发病。就外科临床所见,腹腔术后早期以动力性肠梗阻为主,动力性肠梗阻又以炎性肠梗阻为重,炎性肠梗阻:是机械与动力性同步存在但以动力障碍为主的梗阻,多发生于腹腔术后尤其是肠道自身术后的早期,以手术损伤、应激、腹腔炎症、血运不良等诱因为主,临床以肠管水肿、渗出、蠕动减慢或消失为主的一类肠道梗阻,国内外诸多临床实验研究显示,围手术期内胃肠功能出现不同程度的障碍,一般持续2~7 d,其持续时间长短与手术的大小、时间,麻醉方式、手术范围、疼痛程度、腹腔内及外源性感染、手术应激等诸多因素相关,发病机制主要涉及抑制性神经反射和炎症介质的释放[3-15]。神经反射机制介导发生于手术开始到术后数小时内,炎性反应机制介导开始于手术后数天,早期干预是临床预防和治疗神经反射及炎性介导的动力性肠梗阻的最佳时机,相关干预报告如下。
1 资料与方法
1.1 一般资料 选择2015年1月至2018年1月石家庄市第一医院收治的腹腔术后动力性肠梗阻的患者200例,随机分为试验组和对照组,每组100例。试验组:男55例,女45例;年龄21~82岁,中位年龄47.5岁。对照组:男59例,女41例;年龄17~78岁,中位年龄54.5岁。2组患者性别比和年龄具有均衡性。患者均经8周随访。
1.2 纳入与排除标准
1.2.1 纳入标准:①诊断标准:经消化道造影显示肠管蠕动减慢或不蠕动,听诊肠鸣音弱或消失;②患者一般情况:神志清楚,有书写及认知能力;无智力障碍,无脏器衰竭、重症感染、肿瘤扩散转移、恶液质、血液病、瘫痪、严重代谢性疾病;生命体征相对平稳。
1.2.2 排除标准:除外血栓、神经受损、腹膜后出血、腹腔内疝、肠管绞窄及扭转、吻合口狭窄等因素所致的肠梗阻。
1.3 治疗方法
1.3.1 对照组:传统功能治疗。根据患者的临床症状对症应用抑制胃肠液分泌、营养支持、维持水电解质平衡、灌肠、胃肠减压、抗炎、改善水肿、腹部理疗等治疗措施。
1.3.2 试验组:在传统功能治疗的基础上运用多学科诊疗模式,从患者的生理、心理、病理学、药物干预、理疗康复、中医药运用、针灸穴位刺激、综合护理等多学科、多层面上进行综合干预治疗,体现以人为本的治疗理念,突出多学科优势互补的治疗模式,根据患者状况制定个性化的治疗方案,组织相关科室的协作。
1.4 观察指标 (1)肠道功能评分:肠鸣音无减弱,且排便正常为0分;肠鸣音减弱或消失;且无自主排便为1分;肠鸣音减弱或消失,且口服泻药后仍无自主排便为2分;肠鸣音减弱或消失,且灌肠后仍无自主排便为3分;肠鸣音减弱或消失,且用过各种通便方法后仍无自主排便为4分。(2)白细胞由美国BECKMAN COULTER(型号DxH800血细胞分析仪)血细胞分析检测。(3)血清炎性因子水平用酶联免疫吸附法测定。由HERMAN试剂盒进行测定,操作遵试剂盒相关指示有序进行。(4)腹腔术后肠道功能恢复的相关因素。
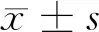
2 结果
2.1 2组患者肠道功能评分比较 2组患者治疗前肠道功能评分差异无统计学意义(P>0.05);治疗后试验组患者肠道功能改善情况明显优于对照组,差异有统计学意义(P<0.05)。见表1。

表1 2组患者肠道功能评分比较 n=100,分,
注:与对照组比较,*P<0.05
2.2 2组患者白细胞恢复情况比较 2组患者治疗前白细胞计数差异无统计学意义(P>0.05);治疗后试验组患者白细胞在2~4周内恢复速率明显优于对照组,差异有统计学意义(P<0.05),患者治疗8周时,白细胞恢复情况差异无统计学意义(P>0.05)。见表2。
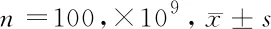

组别治疗前治疗2周治疗4周治疗8周试验组20.03±0.307.50±0.34*5.60±0.15*5.98±1.10对照组19.51±0.3512.22±0.6910.50±0.217.94±0.40
注:与对照组比较,*P<0.05
2.3 2组患者血清炎性因子比较 试验组患者的血清炎性因子IL-2、IL-6、TNF-α和hs-CRP均显著低于对照组,差异有统计学意义(P<0.05)。见表3。
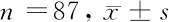

组别IL-2(pg/ml)IL-6(pg/ml)TNF-α(ng/ml)hs-CRP(mg/L)试验组30.97±5.1035.17±2.632.07±0.257.54±2.37对照组40.35±2.6446.85±3.962.89±0.6412.04±2.65t值12.3357.5275.92010.233P值<0.05<0.05<0.05<0.05
2.4 腹腔术后肠道功能恢复相关因素分析 应用Logistic回归分析,腹腔术后肠道功能恢复情况(CI)为因变量,以年龄、营养、护理、治疗为自变量,进行多变量回归分析,结果显示年龄、营养、护理和治疗情况是腹腔术后肠道功能恢复的重要因素(P值分别为0.004、0.000、0.032、0.025)。见表4。
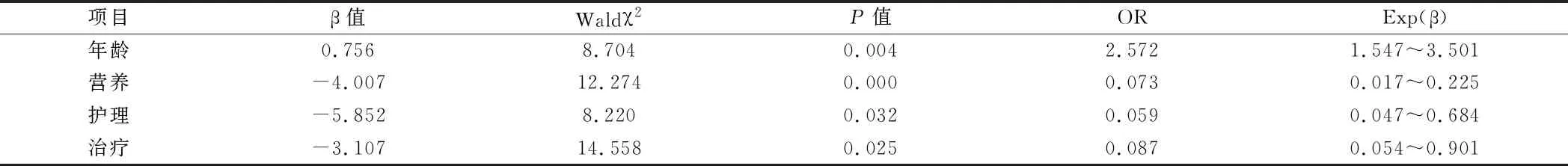
表4 腹腔术后肠道功能恢复相关因素分析
3 讨论
腹部脏器虽众多,但肠道比重最大,几乎布满腹腔,腹部手术相关操作难免影响肠道,其中腹腔术后肠梗阻便是临床较为常见的并发症,早期因为腹腔纤维蛋白原渗出及激活需要时间,因此临床以肠道动力障碍为主,远期则因为纤维蛋白原激活成纤维蛋白及炎性物质的大量渗出,肠梗阻多数表现为动力与机械并存的梗阻形式,治疗相对前期来说则较为棘手,因此早期综合干预治疗是影响患者预后的关键,目前肠梗阻是临床常见病和多发病,作为一直以来的临床难题,经多年各相关学科的研究及经验积累,目前已经取得了较为丰富的临床诊疗经验,肠梗阻的治疗方法也较为多样[1,2,16-18],各个相关学科各有其治疗优势,以前腹腔术后肠梗阻的治疗以专科的功能治疗为主,主要措施就是抑制胃肠液分泌、胃肠减压、刺激肠道蠕动以及维持内环境稳态等功能治疗,效果因人而异,此传统治疗模式渐渐显露出其局限性,随着全球医学模式的演变,临床肿瘤患者治疗的主流模式多学科协作(MDT)成为医学模式的新进展并取得了很好的临床疗效,MDT在其他疾病的治疗方面应用已有所报道但依旧很少,腹腔术后肠梗阻的MDT治疗方面临床报道则更少,借鉴我院长期的胃肠道肿瘤MDT经验,结合国内外相关的文献[17-19]报道,摸索符合腹腔术后肠梗阻治疗的多学科协作模式并逐渐应用于临床,经统计分析显示其模式能发挥各个科室的能动性,腹腔术后肠梗阻的治愈率提高且治愈周期明显缩短。
MDT治疗模式主要针对腹腔术后早期肠梗阻的发病机制及其演进的各个环节加以干预,从而把握治疗的先机与主动权,腹腔术后早期肠梗阻的发病机制研究较多[1,2,19-25],其中以神经反射及炎性反应为主,两者互为促进,麻醉期开始即有神经功能受抑,致炎因子伊始即参与其中,在众多炎性细胞因子中,起主要作用的是IL-2、TNF-α 、IL-1β、IL-6、TGF-β、IL-8、hs-CRP等。细胞刺激因子的作用及机制十分复杂,术后细胞中的炎性因子如IL-2 、TNF-α、 IL-6、 hs-CRP等通过一系列细胞信号转导而被激活,进而hs-CRP 上调表达而产生炎性反应;TNF-α在组织缺血损伤后引起的炎细胞浸润和组织损伤中起重要作用,可增加细胞内皮通透性,进而诱导炎性因子的表达 ,具体机制大致如下:白介素-1(IL-1)其主要由单核-巨噬细胞活化产生,又称淋巴细胞刺激因子。其存在形式有两种: IL-1α和IL-1β。IL-1主要功能:当组织局部IL-1浓度低时可通过活化刺激APC、T细胞、B细胞而行免疫调节。浓度高时可诱导肝脏急性期蛋白合成而发挥其内分泌效应,引起高热及恶病质。白介素-2(IL-2)主要产生于T细胞,又称T细胞生长因子,其生物学功能较为广泛,能够刺激/诱导T细胞、NK细胞、LAK细胞、B细胞、巨噬细胞等多种的活化增殖而产生细胞因子和抗体。白介素-6(IL-6)又称炎性反应的促发剂,其机制是通过B细胞和T细胞增殖活化产生抗体而参与免疫应答。IL-8能刺激中性粒细胞/T淋巴细胞/嗜酸性粒细胞等的趋化→中性粒细胞脱颗粒→弹性蛋白酶释放→内皮细胞损伤→微循环血运淤滞→组织坏死→器官功能受损。TNF-α是炎症发生进程中最早也是最重要的炎性介质,其作用是活化性粒细胞及淋巴细胞,损失血管内皮细胞进而炎性渗出,同时其还参与其他细胞因子的产生。致炎因子参与腹部术后早期肠梗阻的发生、发展,其作用已经临床证实,致炎因子的发生与腹腔状况与肠道微生物均密切相关,阻断并减轻炎性因子的表达是治疗的关键一环,也是临床检测患者腹腔炎性水平的一种方法[21-26],多学科协作治疗模式从术前即已经开始,多学科评估患者的整体状况设计最佳的术前准备方案及手术方案,手术过程中包括麻醉用药、麻醉方式、补液量及品种、全身多脏器的指标监控;手术操作中神经血管及肠管的保护,术后早期干预患者肠道功能,从理疗、穴位按摩或针灸、药物、床上及床下活动、肠道灌注、心理干预等各个角度预防肠梗阻的出现,体现预防大于治疗的模式,而对已经出现动力性梗阻的患者则专项小组诊治,更能发挥多学科的临床优势,从各个角度全面调理患者的身心状态,充分发挥各科优势,临床实践证实,多学科协作能明显缩短患者肠道功能的恢复时间,减少病情进展的几率,并发症的发生率也相对明显减少,这缘于MDT治疗小组的关注度集中且更为细致全面。
多学科协作治疗新模式经实验证实其能从各个角度改善患者的预后,本文通过腹腔术后动力性肠梗阻为例,证明多学科协作治疗模式能有效缩短患者的肠道功能恢复时间,同时通过Logistic回归分析得出治疗方式作为影响疗效的独立因素,统筹兼顾,与时俱进的多学科互动协作理念是临床治疗前进的动力,集合多学科的治疗优势,结合现有的临床实际,摆脱传统治疗理念的桎梏,临床难题是医学进步的动力,多学科协作模式一经国外提出很快便国内迅速开展,目前已成为临床的新动向,是充分发挥人力资源与学科优势为一体的多范畴、多领域的临床探索,优势非常明显。
腹腔术后早期肠道功能障碍乃至动力性肠梗阻是临床难题,经实践证实多学科优势互补可有效改善目前的治疗现状,目前此模式以肿瘤治疗为主,腹腔术后肠梗阻的多学科协作的出现与发展与当前如火如荼的医疗事业的发展分不开,因此需各卫生单位继续探索多学科能更加有机配合的诊疗模式,最终形成或完善新的诊疗模式或出现新的学科,MDT诊疗模式的发展依赖于临床诊断及治疗各个环节的逐步革新,随着我国卫生事业的进步,以后各个学科在解决临床难题的同时肯定也能带动医学模式的快速转变。
