妊娠期糖尿病患者孕期血脂水平对产后糖脂代谢的影响
2020-06-02肖黄梦利泽庭黄晓宇李延兵肖海鹏曹筱佩
肖黄梦,陈 妍,裴 玲,利泽庭,黄晓宇,李延兵,肖海鹏,曹筱佩
(中山大学附属第一医院内分泌科,广东广州 510080)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是指妊娠期发生的血糖耐量异常。随着社会经济发展和生活水平提高,GDM 的患病率逐年上升[1]。目前全球孕期妇女高血糖患病率约15.8%[2]。GDM 增加围产期母婴并发症,孕妇产后患2 型糖尿病(type 2 diabetic mellitus,T2DM)的风险亦显著增加[3]。对GDM 妇女进行严格血糖管理,并定期产后血糖检测,以预防围产期并发症和产后T2DM 的发生已成为广泛共识[3-4]。GDM孕妇不仅孕期血糖升高,其血脂水平亦显著高于非GDM 孕妇[5]。GDM 孕妇血脂异常升高是否对产后糖脂代谢的转归存在影响,目前鲜有文献报道。本研究对在我院分娩且在产后4~12 周检测糖脂代谢指标的GDM 患者进行研究,探讨孕期异常血脂升高对产后血糖及血脂代谢的影响,为产后代谢异常的防治提供新线索。
1 材料与方法
1.1 研究方案
本研究为前瞻性队列研究,已通过中山大学附属第一医院伦理委员会审批(伦审[2015]101号)。收集2015年1月至2017年12月在我院产检和分娩、且孕期确诊为GDM 的患者,随访其产后4~12周糖脂水平,排除糖尿病合并妊娠、恶性肿瘤、器官移植、使用激素或免疫抑制剂治疗、发生糖尿病酮症酸中毒等急性并发症、或者存在严重心、肝、肾功能损害等。比较孕期血脂正常组及血脂异常组产后血糖血脂转归情况。
1.2 研究对象
2015 年1 月至2017 年12 月在我院产检和分娩、且孕期确诊为GDM 的患者。
1.3 诊断标准
GDM 的诊断标准参考《中国T2DM 防治指南(2017 年版)》[4]中GDM 诊断标准,产后血糖异常诊断标准参考WHO(1999 年)糖尿病诊断标准。孕期血脂异常诊断按照《威廉姆斯产科学(第24版)》[6]的孕期血脂正常参考范围:总胆固醇(total cholesterol,TC)4.55~7.73 mmol/L,甘油三酯(triglyceride,TG)0.85~4.31 mmol/L,高密度脂蛋白胆固醇(high density lipoprotein cholesterol,HDL-c)1.34~2.25 mmol/L,低密度脂蛋白胆固醇(low density lipoprotein cholesterol,LDL-c)1.99~4.76 mmol/L,将超出此范围的血脂定义为孕期血脂异常升高。产后血脂异常诊断标准参考《中国成人血脂异常防治指南(2016 年修订版)》[7]血脂分层标准。
1.4 临床资料收集
人口统计学资料:包括姓名、年龄、身高、孕前体质量、民族、职业、经济收入、医保覆盖、教育程度、既往病史、生育史、家族史等。
孕期临床资料:包括妊娠24~28 周OGTT 血糖值、GHbA1c 及同一时间检测的血脂水平(包含TC、TG、HDL-c、LDL-c)。
产后4~12 周临床资料:包括产后体质量、产后腰臀围、75gOGTT 血糖值、GHbA1c、胰岛素水平、血脂水平(包含TC、TG、HDL-c、LDL-c)。
1.5 检测方法
静脉血糖水平采用葡萄糖氧化酶法测定,GHbA1c采用高压液相法测定,胰岛素采用ELISA试剂盒测定,TG均采用酶法测定,TC采用胆固醇氧化酶法测定,HDL-c和LDL-c均采用匀相测定法测定。
1.6 计算指标
胰岛β 细胞功能指数(homeostatic model assessment for insulin β-cell function,HOMA-β):HOMA-β=20 ×空腹胰岛素(μU/mL)/(空腹血糖(mmol/L)-3.5)。
稳态模型评估胰岛素抵抗指数(homeostatic model assessment for insulin resistance,HOMA-IR):HOMA-IR=空腹胰岛素(μU/mL)×空腹血糖(mmol/L)/22.5。
1.7 统计学分析
采用SPSS 20.0软件进行统计分析。服从正态分布的计量资料采用均值±标准差描述,非正态分布的计量资料采用中位数和四分位数间距描述。计数资料采用频率描述。两组计量资料的比较若符合正态分布则采用两独立样本t检验,配对设计的计量资料采用配对t检验,不符合正态分布则采用秩和检验(Wilcoxon),两组计数资料的比较采用χ2检验。相关性分析时,若变量服从正态分布采用Pearson 分析,若变量不服从正态分布则采用Spearman相关分析。P<0.05为差异有统计学意义。
2 结果
2.1 患者一般情况
入组GDM 患者861 例,根据排除标准,排除其中173 例,失访272 例,共416 例纳入本研究。所有孕妇于产后4~12 周行体格检查,并行OGTT、血脂、胰岛素水平检测,平均检测时间为产后(7.9±1.9)周。按照《威廉姆斯产科学(第24 版)》的孕期血脂正常参考范围上限值,根据孕期血脂将入组GDM 妇女分为正常组和异常组,两组妇女年龄、孕前BIM、孕期血糖均无统计学差异(表1)。
表1 GDM 妇女孕期不同血脂水平的基线资料Table 1 Baseline characteristics of GDM women with different blood lipid levels during pregnancy [M(P25~P75),±s]

表1 GDM 妇女孕期不同血脂水平的基线资料Table 1 Baseline characteristics of GDM women with different blood lipid levels during pregnancy [M(P25~P75),±s]
1):The data is expressed as the median(25 percentile~75 percentile).BMI:body mass index;FPG:plasma glucose;PG:fasting plasma glucose;TC:total cholesterol;TG:triglyceride;HDL-c:high density lipoprotein cholesterol;LDL-c:low density lipoprotein cholesterol.
2.2 孕期与产后的血糖、血脂水平
本研究GDM 妇女其产后空腹血糖和GHbA1c较孕期明显升高,产后OGTT 2 h 血糖较孕期显著降低。GDM 妇女产后4~12 周血脂水平较孕期呈下降趋势,其中产后TC、TG 和HDL-c 水平均显著低于孕期;产后LDL-c 水平与孕期相比无统计学差异(表2)。
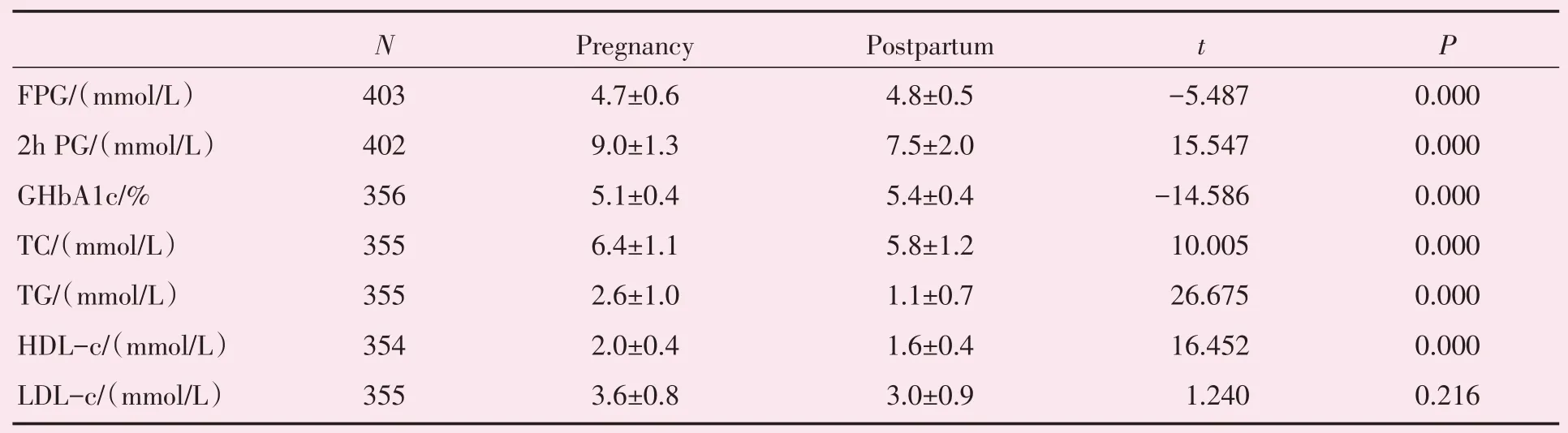
表2 GDM 妇女孕期与产后血糖、血脂水平的比较Table 2 Comparedlipid and glucose level during pregnancy with postpartum in GDM
2.3 GDM 妇女产后4~12 周血糖、血脂异常比例
416 例GDM 妇 女 产 后4~12 周 有160 例(38.5%,160/415,1 例数据缺失)OGTT 异常,大部分(88.1%,141/160)表现为DM 前期,其中2 例(0.5%,2/416)为空腹血糖受损(impaired fasting glucose,IFG),139 例(33.4%,139/416)为糖耐量减低(impaired glucose tolerance,IGT),19 例(4.6%,19/416)为糖尿病(diabetes mellitus,DM)。143 例(34.4%,143/355,61 例数据缺失)GDM 妇女产后4~12 周表现为不同类型血脂异常,其中单纯高TC血症、高TG 血症、低HDL-c 血症、高LDL-c 血症分别占总人数的31.3%、5.8%、19.0%、1.4%。
2.4 GDM 妇女孕期不同血脂水平及其产后糖脂的比较
入组的GDM 妇女中,孕期血脂高于正常参考值上限者334 例,异常比例高达80.3%。比较两组间产后糖脂代谢情况,结果显示,两组妇女产后BMI【(22.7±3.0)kg/m2vs.(23.0±2.8)kg/m2】、产后腰围【(78.1±6.8)cmvs.(78.8±7.0)cm】及空腹和OGTT 2 h血糖及胰岛素水平、HOMA-β、HOMA-IR无统计学差异,但孕期血脂异常组产后的TC、LDL-c、TG 水平显著高于孕期血脂正常组(表3)。其中孕期高TC 血症、高LDL-c 血症GDM 妇女产后血脂异常的比例分别高达81.4%、79.2%。

表3 GDM 妇女孕期不同血脂水平其产后糖脂的比较Table 3 Comparison of postpartum blood glucose levels in GDM women with different blood lipid levels during pregnancy
2.5 孕期血脂水平与产后代谢参数的相关分析
分别以孕期血脂与产后各代谢参数进行相关分析,显示孕期TG 水平与产后空腹血糖和HOMA-IR 呈正相关,而HDL-c 水平与产后空腹血糖和HOMA-IR 呈负相关关系(P<0.05;表4)。多重线性回归分析显示:产后空腹血糖受孕期HDL-c 影响,而孕期TG、HDL-c 水平对产后HOMA-IR 影响不具有统计学意义(表5,表6)。
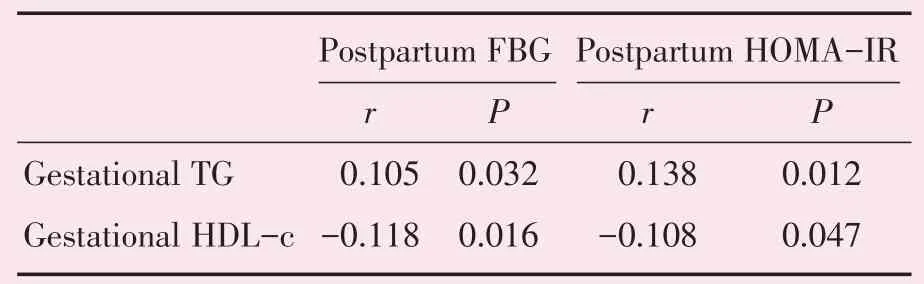
表4 孕期血脂与产后空腹血糖及胰岛素抵抗的相关性Table 4 The correlation between gestational lipid and postpartum FBG and insulin resistance

表5 孕期血脂与产后空腹血糖的多重线性回归分析结果Table 5 Multiple linear regression of gestational lipid and postpartum FBG

表6 孕期血脂与产后胰岛素抵抗的多重线性回归分析结果Table 6 Multiple linear regression of gestational lipid and postpartum HOMA-IR
3 讨论
为了满足胎儿生长需要,妊娠期孕妇体内脂质和脂蛋白水平呈现生理性增高,血浆TC、TG、HDL-c 和LDL-c 水平随孕期增加逐渐升高,并在妊娠晚期到达峰值[6,8]。分娩后,这些脂质和脂蛋白的浓度下降,并于产后4~6 周恢复正常[9]。研究显示GDM 孕妇的孕期血脂水平更加明显升高,其产后血脂异常亦较非GDM 妇女严重[10-12],认为与GDM 妊娠期胰岛素抵抗更加严重,而胰岛素抵抗在产后短期内并未完全解除有关。本组资料中,参照威廉姆斯孕期血脂正常参考范围,GDM孕妇孕期血脂异常的比例高达75.4%,而在分娩后的4~12 周,血脂异常的比例仍高达39.4%,显示GDM 妇女无论是孕期还是产后早期均存在不容忽视的高比例的血脂异常。这些血脂异常升高是否是GDM 孕妇产后糖尿病和心血管疾病发病显著升高危险因素之一,值得深入研究。
在本队列中,我们探讨GDM 妇女孕期血脂异常与产后早期糖脂代谢异常的关系,发现GDM 孕期血脂异常者,产后TC、LDL-c、TG 水平明显升高,产后血脂异常比例亦明显高于孕期血脂正常者,其中孕期高TC 血症组产后血脂异常高达81.4%。提示GDM 孕期的血脂异常升高影响产后血脂的恢复,与产后早期高脂血症显著相关。血脂异常是心血管疾病的独立危险因素,Retnakaran等人研究显示GDM 产后3 月TC、TG 和LDL-c 水平较非GDM 孕妇升高,并导致其未来患心血管疾病风险增加[13]。Huvinen 等[14]人研究显示,GDM妇女产后22~28 年TC、TG 和LDL-c 水平升高及HDL-c 水平降低,心血管事件增加。提示GDM 患者不但产后糖尿病发病率显著升高,血脂异常亦非常常见,结合本研究结果,说明GDM 患者无论是孕期、产后早期以及中远期均存在显著升高的高脂血症,孕期的高血脂增加产后血脂异常风险,需要对孕期异常升高的血脂水平进行积极干预,并重视产后早期血脂的检测,并终身随访血脂水平,以便早诊断、早治疗,预防远期心脑血管疾病的发生。
本组病例中,虽然两组空腹血糖、OGTT2 h血糖以及GHbA1c 没有差异,但相关分析显示孕期TG 水平与产后空腹血糖和胰岛素抵抗成正相关,HDL-c 水平与产后空腹血糖和胰岛素抵抗成负相关。提示孕期TG 异常升高增加产后胰岛素抵抗。胰岛素抵抗是GDM 发展为糖尿病的重要因素,高浓度TG 在胰岛素作用的靶组织中过度沉积,会抑制胰岛素和葡萄糖输送和外周葡萄糖的利用,促进胰岛素抵抗[15-16]。提示孕期血脂异常可能对产后远期的糖代谢具有影响,需要积极干预。GDM 孕妇孕期血糖升高增加产后糖尿病的发生已得到广泛认识,国内外糖尿病防治指南均强调严格控制GDM 妇女孕期血糖水平,产后4~12周需进行OGTT 筛查产后血糖异常,并终身筛查糖尿病,以预防产后糖尿病的发生发展[4,17]。然而目前有关GDM 血脂异常的管理与危害的研究却相当有限,尚无统一的孕期血脂异常诊断标准,没有规范的孕期与产后血脂异常管理指南。本研究显示GDM 孕期与产后早期血脂异常的比例显著升高,而孕期的血脂异常与产后早期的糖脂代谢异常显著相关,提示积极管理孕期血脂异常可能有利于降低产后早期血糖血脂异常的发生。
综上所述,GDM 妇女孕期血脂异常比例高,在产后4~12 周除血糖异常比例高之外,血脂异常的比例亦相当高,并且孕期血脂水平异常增加产后血糖、血脂异常风险。GDM 妇女在孕期与产后除严格血糖管理外,还要重视血脂异常的筛查与管理。
本研究存在随访时间较短的局限性,未能分析GDM 孕期血脂异常对妇女远期糖脂代谢的影响,将在后续研究中对孕期血脂异常者进行生活方式干预。我们拟扩大样本量检测孕期妇女血脂水平,为建立本地区孕期血脂的实验室标准打基础。
