复合麻醉对OLV患者肺内分流和动脉氧合的影响
2020-05-28田芳芳颜西刚王学佳
田芳芳 颜西刚 王学佳
单肺通气(OLV)主要是指胸科手术过程中通过气管导管只实施健侧肺通气的一种方式,目的在于有效隔离患侧肺,避免病灶液体转移至健侧肺[1]。然而,OLV患者可能由于缺氧性肺血管收缩反应导致严重低氧血症的发生,其中缺氧性肺血管收缩反应受多种因素影响,尤其是麻醉对其产生的影响不容忽视。如不予以积极有效的麻醉处理,会引起肺泡出现缺氧情况,继而刺激多种血管活性物质的合成、分泌,由于上述血管活性物质普遍存在较强的肺血管收缩作用,从而极易导致缺氧性肺血管收缩反应的发生,进一步可能对肺内分流造成影响,不利于手术的顺利完成[2,3]。因此,寻找一种积极有效的OLV麻醉方式显得尤为重要,亦是目前临床广大医务人员共同关注的热点。其中硬膜外阻滞复合全麻是目前临床上广泛应用于OLV患者的方案之一,该麻醉方式可有效提供良好的术中麻醉效果以及术后镇痛效果[4]。然而,关于该麻醉方式是否会对OLV患者的肺内分流和动脉氧合造成影响尚且存在一定的争议。鉴于此,本文通过研究复合麻醉对OLV患者肺内分流和动脉氧合的影响,旨在明确复合麻醉对OLV患者肺内分流和动脉氧合的影响,为临床麻醉方案的制定提供参考依据。
1 资料与方法
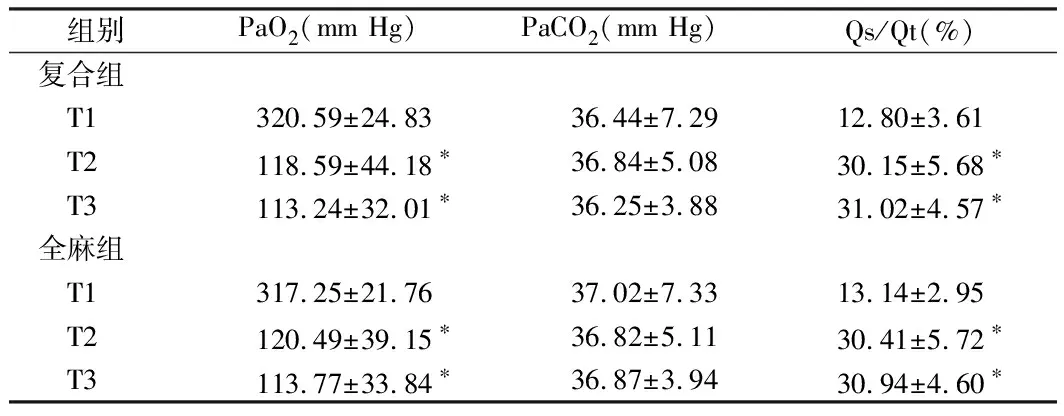
1.1 一般资料 选择2016年7月至2018年12月92例于我院接受OLV的患者作为研究对象,通过随机抽签法分为复合组及全麻组,每组46例。复合组:男25例,女21例;年龄20~78岁,平均年龄(55.32±10.73)岁;受教育程度:初中及以下18例,高中及以上28例。全麻组:男27例,女19例;年龄22~78岁,平均年龄(55.39±10.75)岁;受教育程度:初中及以下17例,高中及以上29例。2组基本资料差异无统计学意义(P>0.05),具有可比性。已获得纳入对象同意,并得到医院伦理委员会批准。
1.2 纳入与排除标准
1.2.1 纳入标准[5]:①患者均接受开胸手术治疗;②ASA分级均为Ⅱ~Ⅲ级;③年龄≥18周岁;④术前检查结果显示肺功能无异常。
1.2.2 排除标准:①合并肾脏、心脏、脾脏疾病者;②合并自身免疫性疾病或接受过免疫抑制药物治疗者;③交流沟通能力障碍或伴有精神疾病者;④正参与其他研究者。
1.3 方法 2组患者术前30 min均予以长托宁静脉滴注,复合组患者入室后行硬膜外穿刺,以T6~T7作为穿刺点,头管置3.5 cm,放平体位予以静脉开放,于硬膜外采用1%利多卡因8~10 ml,测试感觉阻滞平面T4~T10。随后进口器官双腔管插管,以纤支镜定位法明确双腔管位置,保证双肺的良好分割。采用舒芬太尼0.3 μg/kg、异丙酚1.2~2.0 mg/kg、咪唑安定0.1 mg/kg、罗库溴铵0.5 mg/kg完成麻醉诱导。气管插管后行桡动脉以及右颈内静脉穿刺,置入中心静脉导管,以15 cm作为插入深度。采用麻醉机进行呼吸的控制,维持吸入氧浓度为100%。术中维持:复合组以持3.0~6.0 mg·kg-1·h-1的速率持续输注异丙酚,根据患者具体情况可予以麻黄碱或肾上腺素等静脉注射。全麻组术中维持方案为在复合组的基础上增用舒芬太尼0.2 μg/kg以及0.1 mg/kg顺式阿曲库铵,可根据患者的具体情况间断追加。
1.4 观察指标 比较2组麻醉诱导后双肺通气(T1)、单肺通气30 min(T2)、单肺通气60 min(T3)时的肺内分流和动脉氧合情况,麻醉前10 min、气管插管时、插管后5 min、术毕10 min时的血流动力学水平,不良反应发生情况,苏醒时间、拔管时间。其中肺内分流和动脉氧合情况采用NOVA公司生产的血气机分析,于上述时间点由非动脉采集2组患者的动脉血以及混合静脉血,严格按照仪器说明书进行。其中Qs/Qt=(肺毛细血管血氧含量-动脉血氧含量)/(肺毛细血管血氧含量-混合静脉血氧含量)×100%[6-8]。不良反应包括恶心呕吐、躁动以及苏醒延迟等。
2 结果
2.1 2组不同时间点肺内分流和动脉氧合情况比较 T2、T3时复合组及全麻组的PaO2水平均低于T1时,且T2、T3时复合组及全麻组的Qs/Qt水平高于T1时(P<0.05);但复合组及全麻组在T1、T2、T3时PaO2、PaCO2、Qs/Qt水平差异无统计学意义(P>0.05)。见表1。
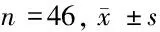
组别PaO2(mm Hg)PaCO2(mm Hg)Qs/Qt(%)复合组 T1320.59±24.8336.44±7.2912.80±3.61 T2118.59±44.18∗36.84±5.0830.15±5.68∗ T3113.24±32.01∗36.25±3.8831.02±4.57∗全麻组 T1317.25±21.7637.02±7.3313.14±2.95 T2120.49±39.15∗36.82±5.1130.41±5.72∗ T3113.77±33.84∗36.87±3.9430.94±4.60∗
注:与T1时比较,*P<0.05
2.2 2组围术期MAP与HR水平比较 气管插管时复合组MAP水平低于全麻组,插管后5 min复合组MAP水平高于全麻组;且气管插管时、插管后5 min复合组HR水平低于全麻组(P<0.05)。见表2。
2.3 2组不良反应发生情况比较 复合组不良反应发生率低于全麻组,差异有统计学意义(P<0.05)。见表3。
2.4 2组苏醒时间以及拔管时间比较 复合组苏醒时间、拔管时间均低于全麻组(P<0.05)。见表4。
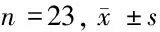
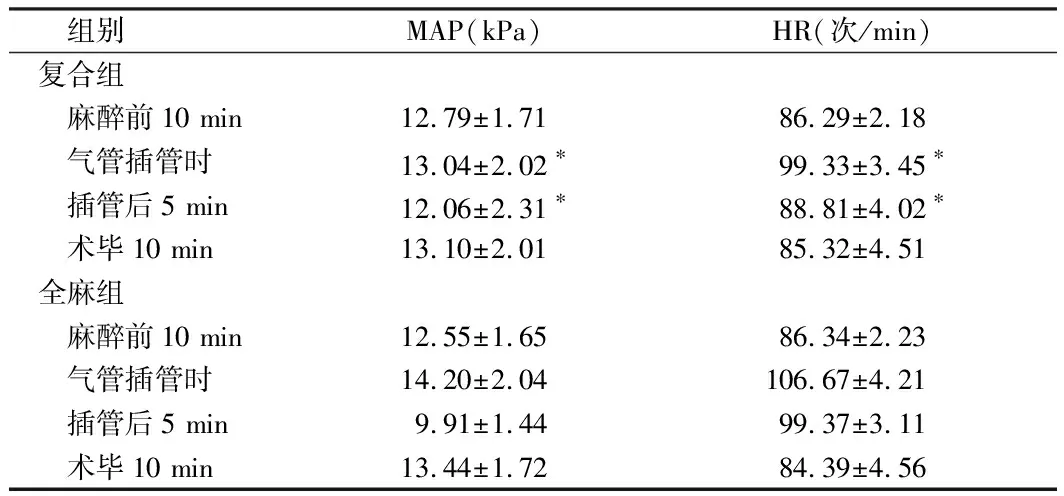
组别MAP(kPa)HR(次/min)复合组 麻醉前10 min12.79±1.7186.29±2.18 气管插管时13.04±2.02∗99.33±3.45∗ 插管后5 min12.06±2.31∗88.81±4.02∗ 术毕10 min13.10±2.0185.32±4.51全麻组 麻醉前10 min12.55±1.6586.34±2.23 气管插管时14.20±2.04106.67±4.21 插管后5 min9.91±1.4499.37±3.11 术毕10 min13.44±1.7284.39±4.56
注:与全麻组比较,*P<0.05
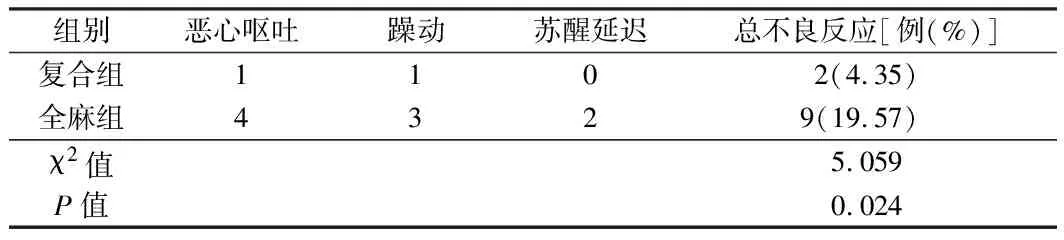
表3 2组不良反应发生情况比较 n=46,例
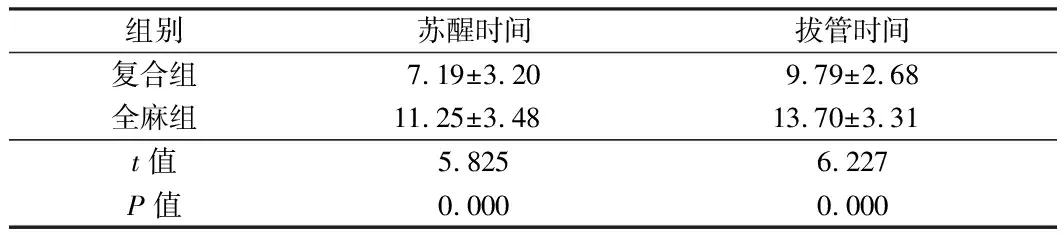
组别苏醒时间拔管时间复合组7.19±3.209.79±2.68全麻组11.25±3.4813.70±3.31t值5.8256.227P值0.0000.000
3 讨论
OLV的应用会导致非通气侧肺发生缺氧,从而使肺泡处于缺氧状态,进一步促进肽类内皮素、血小板激活因子、内皮细胞依赖收缩因子以及白三烯等血管活性物质的产生,进一步引起肺血管收缩,最终导致缺氧性肺血管收缩,引起肺血管阻力的增加、肺内分流减少以及PaO2的提高[9,10]。虽然临床上已有大量的研究证实神经以及体液等多种因素均参与了肺血管系统的调节,但神经因素的调节在其中起着极其重要的作用[11-13]。正常而言,硬膜外阻滞会对患者心肺交感神经造成抑制,进一步引起血管扩张,继而影响缺氧性肺血管收缩效果,最终对患者的肺内分流和动脉氧合造成一定程度的影响[14-16]。
本结果显示,T2、T3时复合组及全麻组的PaO2水平均低于T1时,且T2、T3时复合组及全麻组的Qs/Qt水平高于T1时,但复合组及全麻组在T1、T2、T3时PaO2、PaCO2、Qs/Qt水平对比显示的差异均不明显,这与胡芳宝等[17]研究相符,说明复合麻醉应用于OLV患者中不会严重影响肺内分流和动脉氧合情况。分析原因,笔者认为静脉麻醉药物对肺缺氧性收缩的影响较轻,而吸入性麻醉药物对肺缺氧性收缩的影响较明显,本研究复合组所采用的麻醉药物并无吸入性麻醉药物,且有效维持循环稳定,避免循环紊乱造成的肺缺氧性收缩显著改变。仲华根等[18]研究报道证实,OLV过程中采用复合硬膜外阻滞会导致Qs/Qt的增加,同时引起PaO2的短暂降低。这与本研究结果存在一定的差异,而导致上述差异的原因可能与选取的研究对象不同有关。此外,气管插管时复合组MAP水平低于全麻组,插管后5 min复合组MAP水平高于全麻组;且气管插管时、插管后5 min复合组HR水平低于全麻组,表明复合麻醉可有效维持OLV患者的血流动力学稳定。究其原因,作者认为复合麻醉可为OLV患者提供较为理想的术中麻醉效果以及术后苏醒治疗。另外,复合组不良反应发生率低于全麻组,这表明了复合麻醉可明显降低麻醉相关不良反应的发生风险。其中主要原因可能在于:患者在接受OLV时,健侧肺极易出现肺内分流,进一步导致低氧血症的发生,而单纯的全麻处理会导致患者的体内麻醉药物蓄积过多,从而导致难以复苏,而复合麻醉可显著减少麻醉药物应用剂量,在一定程度上提高了安全性[19,20],继而达到降低麻醉相关不良反应发生几率的目的。本结果还显示了复合组苏醒时间、拔管时间均低于全麻组,提示复合麻醉可缩短OLV患者的苏醒时间、拔管时间。究其原因可能与复合麻醉有利于促进手术的顺利完成,具有较理想的镇静、镇痛效果有关。
综上所述,复合麻醉应用于OLV患者中,不会严重影响肺内分流和动脉氧合,同时有利于避免血流动力学的紊乱,减少麻醉相关不良反应的发生,且有效缩短苏醒时间及拔管时间,具有较高的临床推广应用价值。
