优化保留灌肠方法在标准化病人中的临床研究
2020-04-26王双珠王娇娇
王双珠,王娇娇,商 姗,吴 畏
浙江省立同德医院,浙江杭州 310012
保留灌肠是将药液灌入直肠或结肠内,通过肠黏膜吸收而发挥药效的临床护理操作,常用于治疗溃疡性结肠炎、慢性盆腔炎等疾病[1]。足够的药量及保留时间是保留灌肠的关键质量指标。传统保留灌肠方法操作前评估不全面,对肛门括约肌松弛的患者在药液灌入后即排出的现象未做处理,使保留药量减少,导致反复重插肛管灌肠而损伤肠黏膜,既增加了患者的痛苦,也加重了护理人员的工作量;此外,肛门暴露不充分,肛管刺激肛门和肠道黏膜,使插肛管时患者疼痛程度和便意感增强,导致患者舒适性降低或不合作,缩短了药液保留时间。因此,有必要对传统保留灌肠方法进行优化。标准化病人指经过标准化、系统化培训后,能准确表现或模仿患者实际临床问题及情绪、体征等的健康人,具有逼真性、互动性、可控性、反馈性等优点[2],近年来广泛应用于临床教学、临床病历书写、专业技术实践考核和临床护理中[3-4]。本研究将优化后的保留灌肠方法应用于标准化病人中进行自身对照研究。现报告如下。
1 对象与方法
1.1 对象
本研究通过浙江省立同德医院伦理委员会审核,研究对象均签署知情同意书。在医院招募自愿报名参加的护士作为标准化病人。纳入标准:在临床护理岗位工作3年以上;身体健康,既往无功能性或器质性疾病,近期无上呼吸道感染或其他异常;年龄18~50岁;身高160~165 cm;体质指数(body mass index,BMI)在18~24;近期未参加其他临床研究者。排除标准:孕妇及哺乳期妇女,吸烟、嗜酒者。符合纳入标准护士30名,均为女性;年龄27~50岁,平均(33.56±6.03)岁;本科28人,硕士2人;副主任护师3人,主管护师12人,护师15人;内痔2人,外痔3人,正常25人。
1.2 标准化病人培训
在进行保留灌肠前,由参与本研究、熟练掌握保留灌肠相关理论知识和操作流程的资深带教老师对标准化病人进行培训。为保证培训的时效性,培训选择在本研究开始的前1 d集中进行。培训内容:告知研究目的,介绍标准化病人的概念、职责、具体任务,锻炼沟通的技巧,描述模拟情景,并告知灌肠的并发症,如出血、穿孔等,示范操作过程中需配合的内容,如体位摆放、腹式呼吸、肛门放松等。培训结束后由培训老师抽查3名标准化病人对培训内容的掌握情况,其他标准化病人进行点评,并由培训老师指导和纠正,再分成3组进行考核,确保所有标准化病人都掌握。
1.3 操作者和质量监督者要求
选择具有10年以上灌肠操作经验的资深带教老师2名,分别作为灌肠操作者和质量监督者。操作者要求熟练掌握保留灌肠相关理论知识和两种不同灌肠方法的操作流程,能按标准、同质化实施操作,并能应对可能出现的紧急情况。质量监督者要求掌握本研究的方案内容,能对灌肠方法进行质量监督,并记录结果,做到公正、客观、严谨。
1.4 保留灌肠方法
将30名标准化病人随机编号为1至30号,编号为单号者先采用传统保留灌肠方法,考虑保留灌肠后肠黏膜损伤修复时间为3~5 d[5],因此5 d后再采用优化保留灌肠方法;编号为双号者先采用优化保留灌肠方法,5 d后采用传统保留灌肠方法。
1.4.1传统保留灌肠方法
按照《护理人员中医技术使用手册》标准方法进行中药保留灌肠[6]。首先,操作者评估病室环境、患者肛周皮肤、过敏史及心理状况,解释灌肠目的,嘱其排空二便。然后备齐用物开始操作,调节室温22~26℃,药液加热至40℃,关闭门窗,拉好围帘,告知患者灌肠过程中局部会有胀满感和轻微疼痛,协助取左侧卧位,充分暴露肛门,置垫枕抬高臀部10 cm。将药液挂于输液架上,液面距肛门口不超过30 cm,排液并关闭调节器。操作者戴一次性手套,取出肛管,前端予石蜡油润滑,左手分开患者臀部,暴露肛门,右手持肛管轻轻插入,嘱深呼吸,插入直肠15 cm,打开调节器缓慢注入药液,滴速100~150 gtt/min,时间20~30 min。滴注过程中操作者随时观察、询问患者耐受情况,嘱患者如有便意或不适及时告知。当患者出现脉搏细速、面色苍白、出冷汗、剧烈腹痛等症状时立即停止灌肠。滴注完后关闭调节器,拔出肛管,协助擦干肛周皮肤,取舒适卧位,并抬高臀部。告知灌肠液保留1 h以上为宜。操作结束后整理用物,记录灌肠时间、灌肠液量、灌肠后排便情况。
1.4.2优化保留灌肠方法
1.4.2.1 优化操作前评估
采用“一视二检法”评估患者有无痔疮、肿瘤等直肠肛管疾病,排除灌肠禁忌证。“视”指评估患者有无外痔、脱肛、窦口等肛周疾病,嘱患者做用力排便姿势,观察肛门皮肤皱褶变化和括约肌松弛情况,正常人的黏膜此时可能略有翻出,如有内痔者此时痔核大多能显露出一部分或可见慢慢翻出状。“检”指对患者实施肛门指检,以发现肛门有无肿块、压痛,皮下有无疣状物,直肠下段有无肿瘤、宿便等,指检时操作者右手戴手套,食指涂石蜡油,轻轻按摩肛缘,嘱深呼吸以减轻腹压,使括约肌松弛,然后将食指慢慢伸入直肠,手指从肛门插入直肠时,评估括约肌的松弛程度,正常人和内痔患者的直肠均能伸入1指。抽出手指后,观察指套有无血液或黏液,询问患者有无不适[7]。
1.4.2.2 优化用物准备
除常规物品外,有内痔者备纤细型肛门镜,肛门括约肌松弛者备奶嘴,套在肛管上,灌肠时奶嘴塞住肛门口防止药液外溢。
1.4.2.3 优化肛管插入前准备
操作者戴一次性手套,右手用石蜡油充分润滑患者肛门口,并用手指适当按摩肛门,更换右手套,取出肛管,前端予石蜡油润滑,左手食指、中指、无名指并拢,稍用力掰开臀部一侧,充分暴露肛门,以肉眼可见齿状线为宜。嘱患者深呼吸,右手持肛管轻轻插入。有内痔者应用肛门镜插肛管,肛门镜上均匀涂抹专用润滑油,轻轻插入肛门,取出肛门镜内芯,插入肛管,避免插肛管时持续摩擦内痔出血。
1.4.2.4 优化肛管插入的角度、方向及深度
动态调整、循腔插管[8]。以执笔式从肛门以水平方向轻柔、缓慢地插管,约进管3 cm到达直肠会阴曲后,顺着直肠会阴曲将肛管朝7点方向(以会阴为12点,肛门为6点)送管2~3 cm,当直肠向骶曲延伸时转换肛管朝10点方向送管,同时松开调节器,边灌边持续送管,让药液润滑肠道,送管6 cm左右有松落感即到达直肠骶曲,以此方向继续送管至25~30 cm。
1.5 评价指标
1.5.1插肛管时疼痛程度
每个标准化病人在每次灌肠结束后采用数字疼痛评分法(Numeric Rating Scale,NRS)[9]对插肛管时的疼痛程度进行评价,由质量监督者统计结果。NRS是一条10 cm的线段,线段上有0~10共11个分数,0分表示无痛,10分表示最痛,分数越高表示疼痛程度越严重,每个标准化病人根据自身疼痛程度选取一个相应的分数并打“√”。疼痛程度分成4个等级:0分为无痛,1~3分为轻度疼痛,4~6分为中度疼痛,7~10分为重度疼痛。
1.5.2插肛管时便意感
每个标准化病人于每次灌肠结束后对插肛管时的便意感进行评价,由质量监督者记录结果。便意感用1~5分表示,无便意感为1分、轻微便意感为2分、一般便意感为3分、较重便意感为4分、很严重便意感为5分。每个标准化病人选取一个与自身便意感相对应的分数并打“√”。
1.5.3肠黏膜出血情况
由操作者和质量监督者根据灌肠结束后的肛管头端有无血液评价肠黏膜有无出血。
1.5.4药液保留时间
由质量监督者评价从拔出肛管到第1次排便的时间。
1.6 统计学方法
采用SPSS 22.0软件进行统计分析。采用秩和检验和Fisher确切概率检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两种不同保留灌肠方法插肛管时疼痛程度比较
优化保留灌肠组插肛管时的疼痛程度较传统保留灌肠组轻,经比较,差异有统计学意义(P<0.05),见表1。
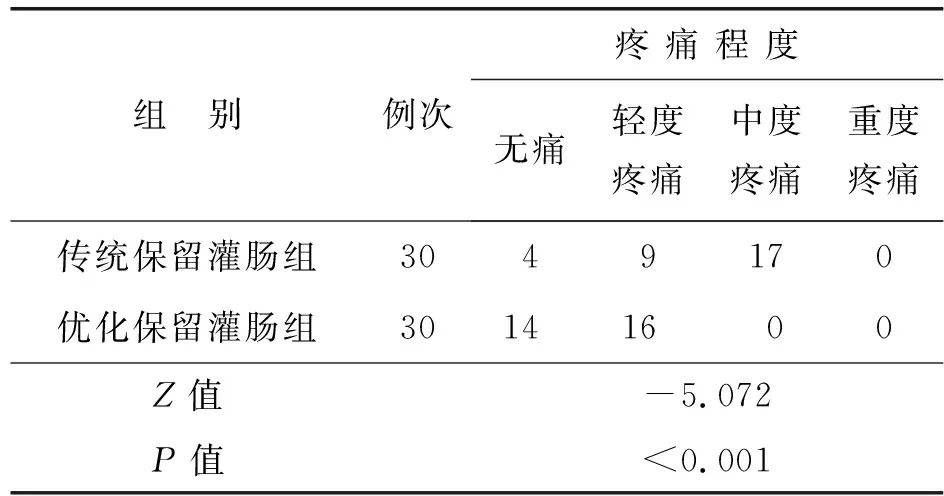
表1 两种不同保留灌肠方法插肛管时疼痛程度比较
2.2 两种不同保留灌肠方法插肛管时的便意感比较
优化保留灌肠组插肛管时的便意感评分为(2.76±0.71)分,传统保留灌肠组为(3.46±0.90)分,经比较,Z=-3.048,P=0.001,差异有统计学意义。
2.3 两种不同保留灌肠方法药液保留时间比较
优化保留灌肠组药液保留时间较传统保留灌肠组长,差异有统计学意义(P<0.05),见表2。

表2 两种不同保留灌肠方法药液保留时间比较
2.4 两种不同保留灌肠方法肠黏膜出血情况
传统保留灌肠组肠黏膜出血8例次,优化保留灌肠组肠黏膜出血2例次,经Fisher确切概率检验,P=0.080,差异无统计学意义。
3 讨论
3.1 护士作为标准化病人的可行性
临床研究涉及众多伦理和风险问题,由于文化、年龄、地域等限制,患者对研究方法不了解,害怕参与研究,且保留灌肠操作涉及隐私、舒适度、肠道损伤风险,招募患者作为优化保留灌肠方法研究的对象存在一定难度。护士标准化病人就是把护士复制成标准化病人,即护士模拟患者[10]。护士了解本专业领域的内容,明确研究目标,接受信息任务快速,对可能发生的后果能很好理解,并能做出真实反应,为研究提供了便捷。大量研究证明,护士作为标准化病人在临床上更具有可操作性,是当前辅助临床教学的重要手段[11-12],也在临床护理操作中得到了较广泛的应用[10,13]。
3.2 优化保留灌肠方法能减轻插管时的疼痛程度与便意感
灌肠过程中的疼痛与便意感不仅影响患者的舒适度,也是导致患者不合作与药液保留时间短的因素之一。导致疼痛和便意感的原因主要为灌肠操作步骤不明确、盲目插管、肛管插入刺激肠壁以及患者灌肠通路狭窄四方面因素。在传统保留灌肠方法中,操作者需充分暴露患者肛门,但如何充分暴露肛门没有具体的操作手法,导致肛门暴露不充分,加上患者紧张引起肛门收缩,使肛管插入不顺畅。盲目插管易使肛管前端紧贴并刺激肠壁,引起患者便意感和疼痛。优化保留灌肠方法细化了肛门暴露手法,减少了因盲目插肛管所致的肛门口疼痛和便意感。其次,在肛管插入前充分润滑肛门口,并按摩肛门,使肛门括约肌松弛,灌肠通路增大,间接减轻了肛管的刺激强度,从而使疼痛和便意感减轻。此外,直肠有直肠会阴曲、直肠骶曲两个生理弯曲,这些弯曲与皱襞作为灌肠通路的障碍因素,更是肛管刺激下导致便意感的因素之一。优化保留灌肠方法肛管插入时顺着直肠的两个生理弯曲动态调整插管方向,循腔插管,使肛管刺激肠壁减少,且灌液时边灌边继续送管,让药液润滑肠道,可避开通道障碍物,进一步减轻疼痛和便意感。本研究结果显示,优化保留灌肠组插肛管时的疼痛程度和便意感较传统保留灌肠组轻,差异有统计学意义(P<0.05)。
3.3 优化保留灌肠方法能使药液保留时间延长
灌肠液在肠道内保留时间的长短、是否接触到位将直接影响治疗效果[14]。患者肛门括约肌的松紧度,插肛管时的疼痛和便意感及由此导致的患者不合作,操作者的手法、肛管插入的长度及技巧等均会影响药液保留时间。传统保留灌肠方法未对年老体弱等肛门内外括约肌松弛患者做出针对性处理,灌肠时药液边灌边外溢,药液无法保留较长时间,影响治疗效果。优化保留灌肠方法在用物准备中增加了奶嘴,应用于肛门内外括约肌松弛的患者,可避免肛管还未退出而部分药液从肛门口流出减少有效药液量。此外,研究表明,肛管插入深度为10~15 cm的患者对肛管及药液的刺激反应强于肛管插入深度为25~30 cm的患者[15-16]。传统保留灌肠方法肛管插入深度为10~15 cm,药液正好灌注在直肠内,而直肠容量小,又是排便反射区,使患者产生较强便意感而将药液排出,药液保留时间短,影响疗效。优化保留灌肠方法肛管插入的深度为25~30 cm,其所达位置在乙状结肠远段,避免刺激直肠感受器,灌肠液进入容量较大的乙状结肠内明显延长了药液在肠内的保留时间。本研究结果显示,优化保留灌肠组药液保留时间较传统保留灌肠组长,差异有统计学意义(P<0.05)。
3.4 本研究的局限性
本研究将优化保留灌肠方法应用于标准化病人中,标准化病人均是健康人,且是护士,人群比较局限,研究过程中均是左侧卧位,插管深度统一为25~30 cm,不能验证疾病不同插管深度应不同的观点[17-18]。此外,本研究纳入样本量较少,可能是导致两种不同保留灌肠方法肠黏膜出血情况比较差异无统计学意义的一个原因,在今后研究中,可扩大样本量,进一步验证本研究的效果。
