兰州地区肝硬化的病因构成及临床特征分析
2020-04-21沈自雄张嵴明李金洲苟海燕王艺璇
沈自雄, 李 敏, 张嵴明, 李金洲, 苟海燕, 王艺璇
1 兰州大学 a.第一临床医学院; b.第二临床医学院, 兰州 730000; 2 兰州大学第一医院 感染科, 兰州 730000
肝硬化是各种慢性肝病发展的晚期阶段,表现为肝实质的纤维变性并最终形成假小叶。肝硬化病因在欧美地区以酒精性为主,在日本以丙型肝炎为主,在我国多为肝炎后肝硬化[1]。随着社会经济卫生条件的改变,我国肝硬化病因及临床特征正发生着变化。为此,本研究回顾性分析兰州地区3496例肝硬化患者病因、临床表现及并发症,以期为临床诊治肝硬化提供理论依据。
1 资料与方法
1.1 研究对象 收集兰州大学第一医院感染科2015年4月-2018年4月诊治的肝硬化患者病历资料。诊断标准:乙型肝炎符合《慢性乙型肝炎防治指南(2015年更新版)》[2],丙型肝炎符合《丙型肝炎防治指南(2015年更新版)》[3],酒精性肝硬化符合《酒精性肝病诊疗指南》[4],非酒精性脂肪性肝病符合《非酒精性脂肪性肝病诊疗指南》[5],自身免疫性肝炎符合《自身免疫性肝炎诊断和治疗共识(2015)》[6],原发性胆汁性胆管炎符合《胆汁性肝硬化(又名原发性胆汁性胆管炎)诊断和治疗共识(2015)》[7]。隐源性肝硬化:具有肝硬化典型症状和体征,相关检查符合肝硬化特点,但未能找到确切病因。排除标准:(1)非甘肃籍患者;(2)检查资料严重缺失者。本研究方案经由兰州大学第一医院伦理委员会审批(批号:LDYYLL2019-251),患者均签署知情同意书。
1.2 资料收集 根据病历记录患者一般资料,包括性别、年龄、家族史、既往史、个人史,以及病因、临床表现、并发症、实验室检查结果等。
1.3 统计学处理 采用SPSS24.0统计软件进行数据分析。计数资料组间比较采用χ2检验。肝硬化并发肝癌的危险因素分析采用多元logistic回归分析。所有检测均采用双侧检验,P<0.05为差异有统计学意义。
2 结果
2.1 一般资料 最终共入选3496例患者,其中男2255例,女1241例,男女比为1.8∶1,年龄0~89岁,平均(53.14±12.33)岁,以40~69岁为主。
2.2 肝硬化病因构成 3496例肝硬化患者的病因组成见表1。其中乙型肝炎2209例(63.19%),2209例患者中有2032例HBeAg信息完整,2032例患者中HBeAg阳性807例(39.71%),HBeAg阴性1225例(60.29%);2209例患者中有2207例有HBV DNA信息,HBV DNA阳性1567例(71.00%)。
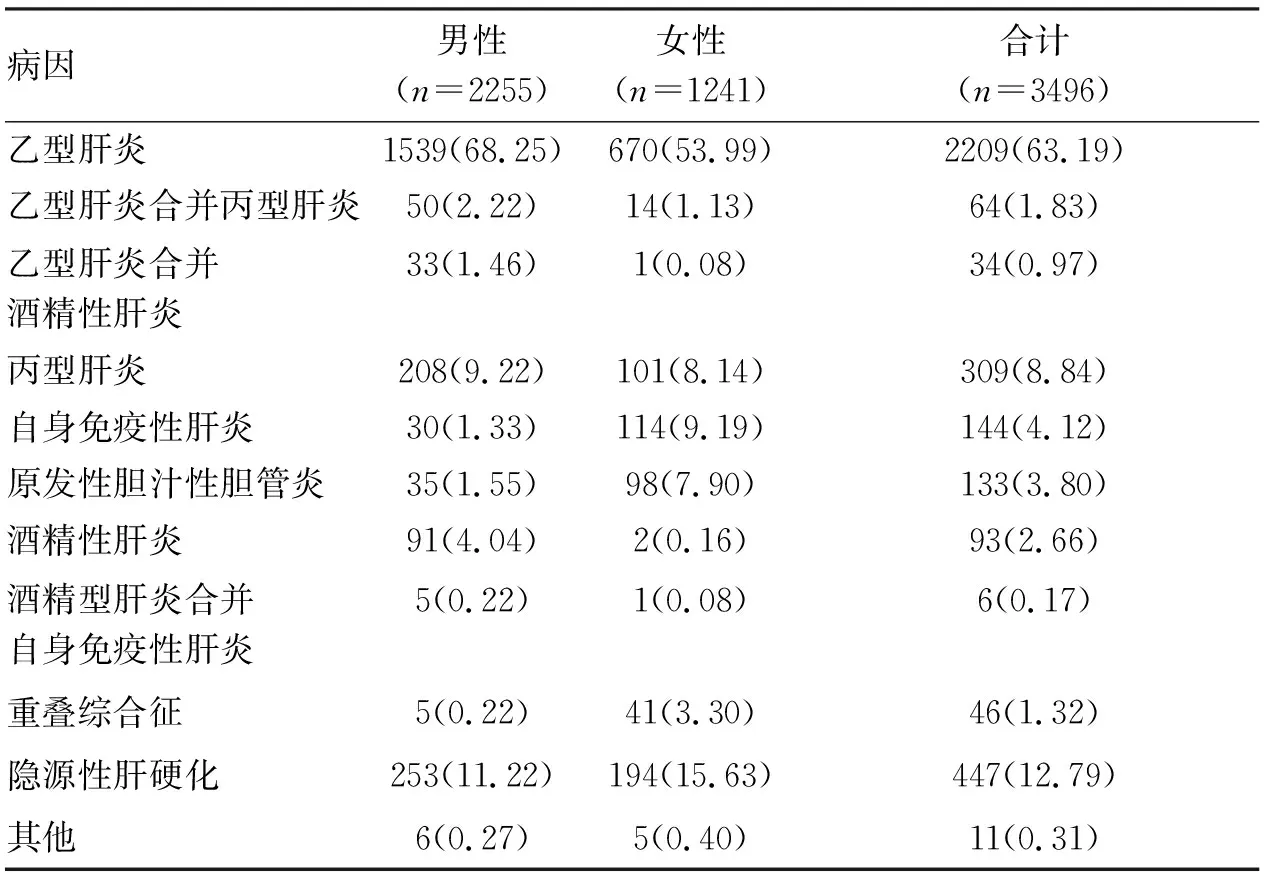
表1 3496例肝硬化患者病因组成[例(%)]
2.3 肝硬化临床表现及并发症 不同病因肝硬化的临床表现见表2,并发症情况见表3。乙型肝炎肝硬化并发原发性肝癌发生率高于酒精性肝炎肝硬化(χ2=26.854,P<0.001);酒精性肝硬化消化道出血发生率高于乙型肝炎肝硬化(χ2=5.031,P=0.025);乙型肝炎肝硬化肝性脑病发生率低于酒精性肝硬化(χ2=40.903,P<0.001)。
2.4 肝硬化并发原发性肝癌的危险因素 937例肝硬化并发原发肝癌患者中870例有AFP资料,其中AFP阳性占73.22%,阴性占26.78%。
将年龄、性别、HBV DNA复制情况、饮酒史、2型糖尿病史、高血压史、肝炎家族史、肝癌家族史代入多元logistic回归方程中,结果显示,年龄、男性、HBV DNA阳性、高血压史、肝癌家族史是肝硬化并发原发性肝癌的危险因素(P值均<0.05)(表4)。
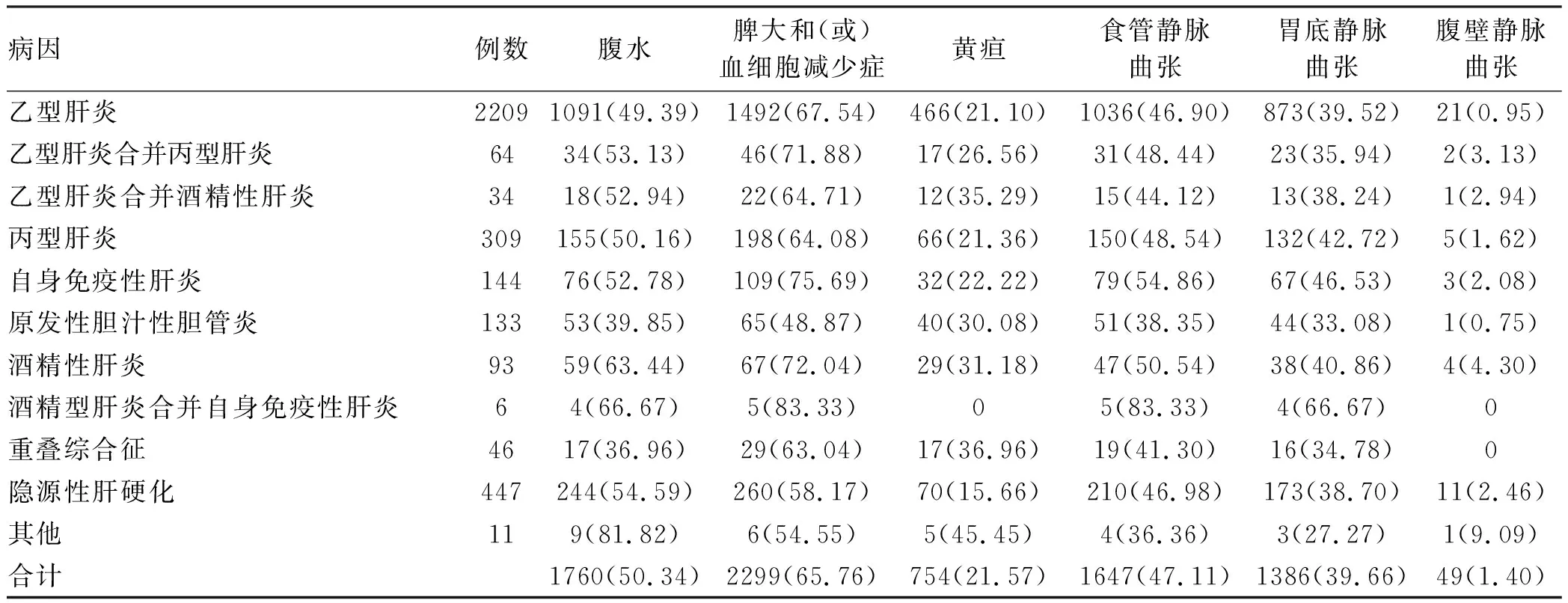
表2 不同病因肝硬化的临床表现[例(%)]
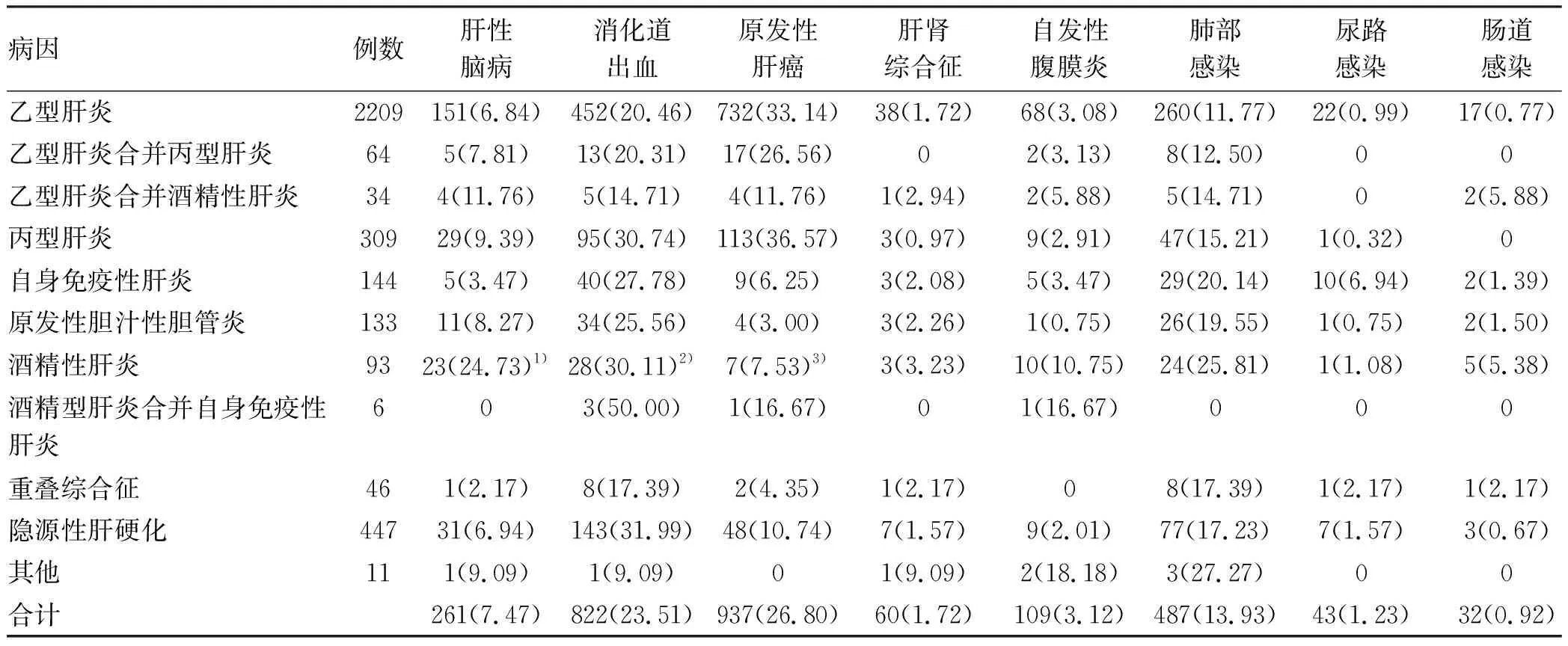
表3 不同病因肝硬化并发症[例(%)]
注:与乙型肝炎比较,1)χ2=40.903,P<0.001;2)χ2=5.031 ,P=0.025;3)χ2=26.854,P<0.001。
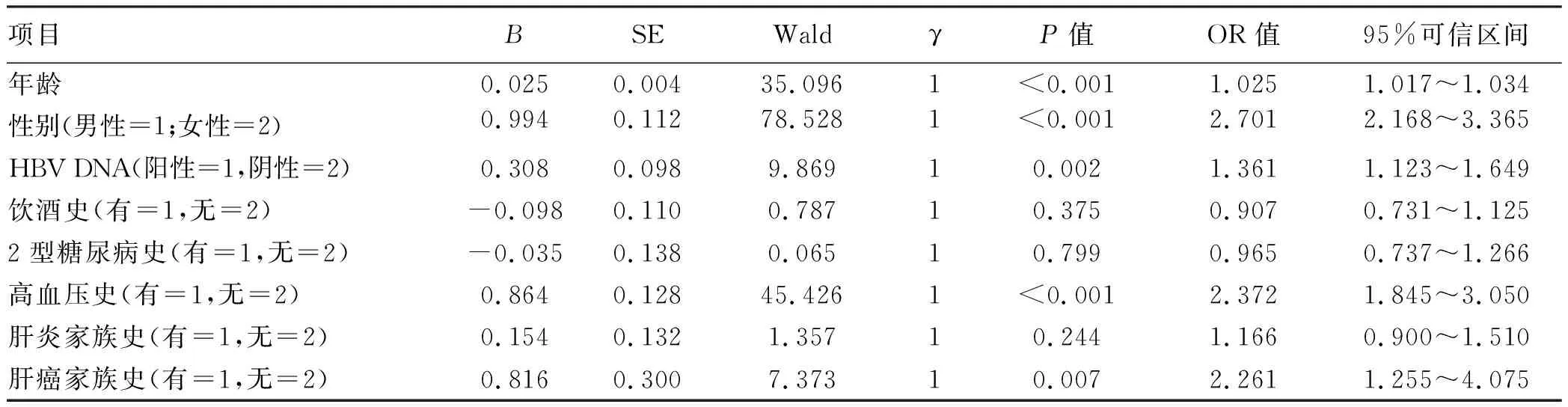
表4 肝硬化并发原发性肝癌危险因素多元logistic分析
3 讨论
肝硬化是各种慢性肝病发展的晚期阶段,以肝脏弥漫性炎症、弥漫性纤维化、假小叶、再生结节等为特征。代偿期无明显症状,失代偿期以门静脉高压和肝功能减退为临床特征。患者常因并发食管胃底静脉曲张出血、肝性脑病、感染、肝肾综合征等多器官功能衰竭死亡[8-9]。
本研究中,病毒性肝炎仍是本地区肝硬化最主要的病因。其中,乙型肝炎占63.19%,与艾敏等[10]报道的重庆地区结果相近。防治乙型肝炎的任务仍然艰巨,新生儿乙型肝炎疫苗接种是重要的预防手段。值得注意的是乙型肝炎肝硬化患者中,60.29%为HBeAg阴性,且这部分人群中高达62.66%病毒复制呈阳性。提示HBeAg阴转并不代表病毒停止复制,这与曾钢等[11]对乙型肝炎患者血清HBV DNA载量与肝功能分析结果相符。因此,对于HBeAg阴性的乙型肝炎患者也应加以重视,对于有治疗指征的人群应积极行抗病毒治疗,从病因学控制病情进展及不良事件的发生。丙型肝炎肝硬化占8.84%,与张维兰等[12]报道的湖北地区结果相近。本研究中单纯酒精性肝硬化共93例,占2.66%,低于国内其他一些地区[13-14],其原因有待进一步考证,但戒酒仍是预防酒精性肝硬化最重要的手段。自身免疫性肝病相关肝硬化患者共323例,占9.24%,高于张鸣等[15]报道的本世纪初的结果,这可能与诊断能力以及对此病的重视程度提高有关。隐源性肝硬化患占比高达12.79%,显著高于国内近期[16]报道,这可能与西北地区人群非酒精性脂肪性肝病患病率高有关[17]。随着临床病理广泛开展和诊断水平提高,以及基因检测技术的便利,既往诊断为隐源性肝硬化的患者,有一部分可能为非硬化性门静脉高压,病因包括遗传性疾病(如囊性纤维化、Turner’s病、Adams-Oliver综合征等)、血液系统疾病(如淋巴瘤、慢性淋巴细胞白血病、凝血功能异常等)、药物和毒素(如环磷酰胺、奥沙利铂等)[18]。
肝硬化主要临床表现为脾大和(或)血细胞减少症,占65.76%,其他依次为腹水(50.34%)、食管静脉曲张(47.11%)、胃底静脉曲张(39.66%)、黄疸(21.57%)等,与徐进等[19]报道的结果相近。肝硬化并发症中,原发性肝癌发生率最高,占26.80%。其中,乙型肝炎肝硬化并发原发性肝癌的发生率显著高于酒精性肝硬化,这与Ming等[20]对HBV在肝癌中的流行病学研究结果相符。多元logistic回归分析也显示,HBV DNA阳性是肝硬化并发原发性肝癌的危险因素。其原因可能为[21]:(1)HBV长期侵蚀破坏肝细胞,HBV DNA整合于肝细胞影响宿主基因的表达;(2)HBV改变机体免疫应答和免疫逃逸。多元logistic回归分析还显示,高血压是肝硬化并发原发性肝癌的危险因素,可能原因为:(1)高血压可加重门静脉高压,进而促进血管生成和破坏,这可导致肝血管阻力增加,又可导致肝细胞灌注减少,成纤维会促进肝癌的发生[22];(2)高血压患者肾脏血管收缩,肾素-血管紧张素-醛固酮系统活跃,肾素生成增加。肾素将血管紧张素Ⅰ转化为血管紧张素Ⅱ,导致水钠潴留和低血钾,进而造成肝功能紊乱,促进肝癌的发生[23]。确诊原发性肝癌患者中仍有相当一部分患者AFP呈阴性,因此AFP阴性也不能排除肝癌风险,可应用联合检测并综合各方面资料进行临床诊断,避免漏诊。消化道出血是肝硬化最常见的并发症之一,出血原因常见为食管胃底静脉曲张破裂出血、肝硬化性门静脉高压性胃病、肝硬化性门静脉高压性消化性溃疡[24-25]。本研究中消化道出血是第二大并发症,占23.51%,其中酒精性肝硬化消化道出血发生率显著高于乙型肝炎肝硬化,可能是酒精长期侵蚀食管黏膜、胃黏膜所致[26]。消化道出血危险性大,死亡率高,因此临床上诊治肝硬化时要警惕消化道出血的发生,戒酒是减少消化道出血有效手段。酒精性肝硬化肝性脑病发生率显著高于乙型肝炎肝硬化,其原因可能是酒精侵蚀更易造成消化道出血并进一步促进肝性脑病的发生[27]。
本研究也存在局限性。一是未对病因随年份的变化进行纵向比较;二是临床病理上可见相当一部分患者(如乙型肝炎、自身免疫性肝炎等)可同时合并脂肪肝,但本研究未纳入病理结果,可能会对肝硬化病因分析结果造成影响。
综上所述,本地区肝硬化最主要的病因仍是乙型肝炎,且近2/3为HBeAg阴性。其次为丙型肝炎及自身免疫性肝病。主要临床表现是脾大和(或)血细胞减少症,主要并发症是原发性肝癌。积极抗病毒治疗、防治高血压有助于降低肝硬化并发原发性肝癌的风险。
