危重症患者相对性低血糖临床分析及对预后的影响
2020-04-16赵辉吴慧娟陈清清郑贞苍
赵辉 吴慧娟 陈清清 郑贞苍
高血糖在危重症患者中非常常见,并且已被证实与病死率、感染发生率的增加和住院时间的延长有关。因此,为了避免持续性高血糖的危害,频繁监测血糖水平已成为重症监护病房(intensive care unit,ICU)治疗的一部分。van den Berghe等[1]研究表明,将危重症患者的血糖目标控制在≤6.1mmol/L,能降低患者的病死率。然而,NICE-SUGAR研究显示强化胰岛素治疗可导致病死率显著增加,这可能与强化血糖控制后严重低血糖发生率的增加有关[2]。根据不同随机对照试验的争议性结果,近年来提出了“血糖功能紊乱”这一新概念[3]。危重症患者因血糖功能紊乱发生率及其对预后的影响均高于普通住院患者,受到越来越多的关注[3]。Krinsley等[4]研究表明,危重症患者即使是出现轻度低血糖,即血糖<3.9mmol/L,也会显著增加其病死率。2年后Krinsley等[5]另一项研究指出,既往有糖尿病史的危重症患者可能受益于更高的血糖控制目标;也就是说,在应用正常血糖标准控制目标时,糖尿病患者可能出现相对性低血糖(relative hypoglycemia,RHG),也将导致患者的不良预后。本研究通过入院时获得的糖化血红蛋白(HbA1C)水平来预估患者的病前平均血糖水平(estimated average glucose,eAG),探讨综合ICU中危重症患者RHG的发生率及RHG对患者临床预后的影响。
1 对象和方法
1.1 对象 选取2017年9月1日至2018年8月31日台州恩泽医疗中心(集团)恩泽医院、路桥医院ICU收治的成年患者93例,其中恩泽医院65例,路桥医院28 例。纳入标准:(1)年龄 18~85 周岁;(2)既往诊断糖尿病的患者;(3)无糖尿病病史,但HbA1C≥7.0%的患者;(4)在 ICU 治疗≥72h;(5)记录入院后 72h的血糖水平至少12次。排除标准:(1)糖尿病酮症酸中毒患者;(2)高渗性非酮症糖尿病昏迷患者;(3)妊娠患者;(4)肿瘤晚期患者;(5)资料不全患者。
1.2 方法 所有患者采集静脉血,采用AU 5800全自动生化分析系统(美国贝克曼库尔特公司)测定血糖水平;入院时采用HLC-723G8全自动糖化血红蛋白分析仪(日本东曹株式会社)测量HbA1C,根据计算公式:eAG(mmol/L)=1.59×HbA1C(%)-2.59,来评估患者的eAG[6]。主管护士负责监测血糖水平,主管医生按照2012年重症患者静脉胰岛素血糖控制指南推荐意见负责调整胰岛素治疗方案,血糖>8.3mmol/L则进行干预,维持血糖低于该水平。开始干预治疗后每小时复查血糖1次,尽量避免血糖>10mmol/L或<3.9mmol/L[7]。血糖水平低于病前eAG超过30%的被定义为单个RHG事件。血糖水平<2.8mmol/L称为绝对低血糖[8]。计算并记录所有患者RHG事件的数目。发生RHG事件的患者为观察组,未发生RHG事件的患者为对照组。根据RHG发生次数进行分级,Ⅰ级为1~2个RHG事件,Ⅱ级为3~4个RHG事件,Ⅲ级为>4个RHG事件。所有患者基础治疗一致,均按照指南及专家共识等积极处理原发疾病,纠正内环境紊乱,控制感染,维持血流动力学和生命体征稳定等治疗。预后方面,评估所有患者入院、新发器官功能指标及相关预后指标,用以评估RHG对危重病患者预后的影响。
1.3 观察指标 所有患者入ICU后均记录一般信息,包括性别、年龄、入ICU原因等;常规测量身高、体重,计算体重指数(BMI);根据器官衰竭序贯评分(SOFA)中呼吸系统、血液系统、肝脏、心血管系统、中枢神经系统和肾脏各系统评分总和≥2分确定入ICU时存在的器官功能障碍;采用急性生理与慢性健康评分(APACHEⅡ)评估病情严重程度[9];采用格拉斯哥昏迷评分(Glasgow coma scale,GCS)评估患者的意识。收集所有患者的临床结果,包括住院病死率、住院时间、住ICU时间、多器官功能障碍综合征(multiple organ dysfunction syndrome,MODS)发生情况、住院期间器官功能障碍发生情况、脓毒性休克、肾脏替代治疗和机械通气等。
1.4 统计学处理 采用SPSS 22.0统计软件。计量资料以M(P25,P75)表示,发生与未发生RHG事件两组患者比较采用Mann-Whitney U检验;不同RHG分级3组患者比较采用Kruskal-Wallis H检验,两两比较采用Mann-Whitney U检验。计数资料组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 发生与未发生RHG事件两组患者一般临床资料比较 93例患者中,发生RHG事件35例,发生率为37.6%。其中Ⅰ级16例,Ⅱ级13例,Ⅲ级6例。即观察组35例,对照组58例。两组患者性别、年龄、BMI、入ICU原因、APACHEⅡ评分、既往糖尿病病史、入ICU时器官功能障碍等比较,差异均无统计学意义(均P>0.05)。但观察组患者血糖水平高于对照组,差异有统计学意义(P<0.01),见表 1。
2.2 发生与未发生RHG事件两组患者临床预后比较观察组患者住院病死率、MODS发生率、入院3d内昏迷程度(GCS评分降低)、肾脏替代治疗率均高于对照组,住院时间和住ICU时间均长于对照组,差异均有统计学意义(均 P<0.05),见表 2。
2.3 不同RHG分级3组患者血糖水平比较 RHGⅠ、Ⅱ、Ⅲ级患者血糖水平分别为 5.4(4.9,5.9)、5.8(5.5,6.8)和7.0(6.3,8.3)mmol/L,RHGⅢ级患者血糖水平远高于 RHGⅠ、Ⅱ级患者,差异均有统计学意义(均P<0.05)。
2.4 不同RHG分级3组患者临床预后比较 RHGⅢ级患者住ICU时间长于RHGⅠ、Ⅱ级患者,差异均有统计学意义(均 P<0.05),见表 3。
3 讨论
尽管近年来血糖功能紊乱引起了越来越多的关注,但是基于评估eAG的RHG概念仍然不是很流行。本研究发现在综合ICU内,危重症患者合并RHG时病死率、MODS发生率、入院3d内昏迷程度(GCS评分降低)、住院时间、住ICU时间均明显增加。这提示RHG患者往往有着更差的预后。进一步亚组分析表明,RHGⅢ级患者住ICU时间长于其他两组,而3组病死率、住院时间和MODS发生率比较差异均无统计学意义,这可能是由于RHGⅢ级患者样本量过小,后期可能需要更进一步的研究来论证RHG的严重程度与预后的相关性。在动物试验中,Arbelaez等[10]发现血糖从5mmol/L下降到3.6mmol/L(降低28%),即可触发低血糖应激反应,其特点是随着时间的延长,胰高血糖素和肾上腺素浓度增加,显著降低低血糖症状并增加背中线丘脑的突触活动。此外30%的降低幅度也对应着非糖尿病患者从正常血糖到低血糖的变化[11]。因此,本研究将血糖降低30%作为临床相关的截断值,并据此定义RHG。
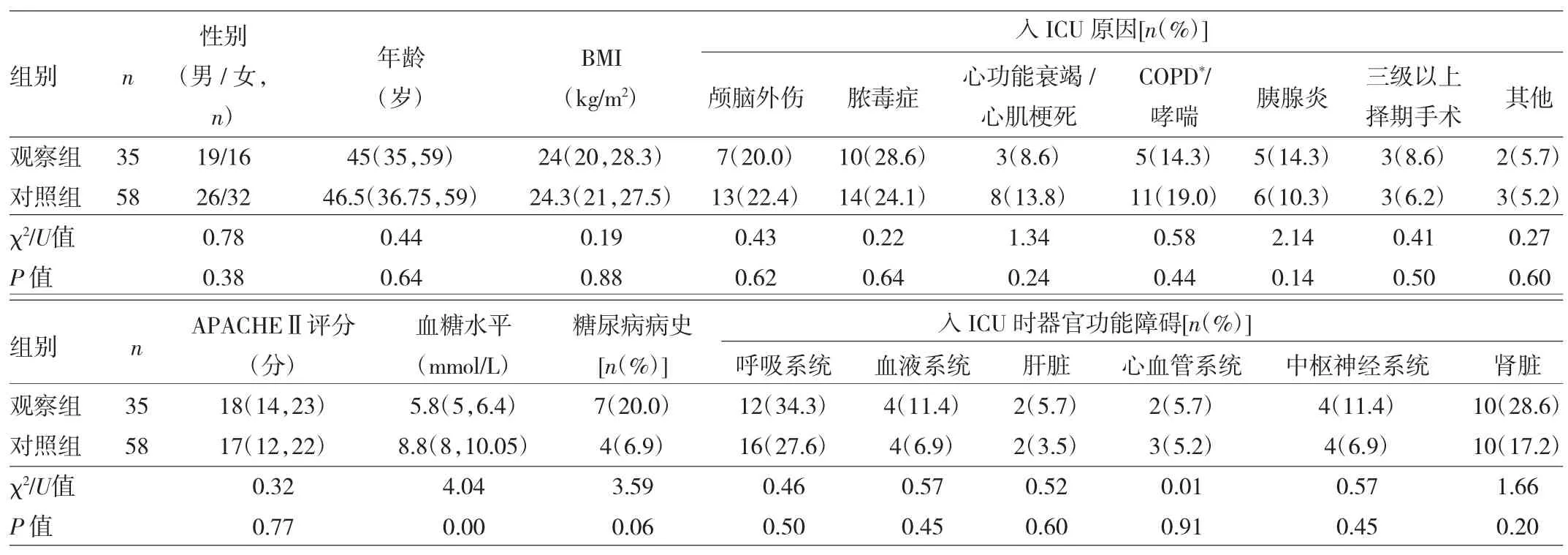
表1 发生与未发生RHG事件两组患者一般临床资料比较

表2 发生与未发生RHG事件两组患者临床预后比较

表3 不同RHG分级3组患者临床预后比较
尽管本研究并未按照强化胰岛素治疗方案来进行血糖控制,但研究中患者RHG的发生可能仍然主要归因于过量胰岛素治疗。胰岛素治疗尤其是强化的血糖控制,经常被报道与低血糖的发生有关。有研究表明,10%的患者检测到绝对低血糖,并且它与危重症患者的病死率增加有关[12]。在NICE-SUGAR研究中,强化对照组3 016例患者中有206例检测到严重低血糖(定义为<2.2mmol/L),而常规对照组3 014例患者中有15例检测到严重低血糖,接受强化胰岛素治疗的患者的高病死率可能与此有很大关系。在上述两项研究中,患者血糖低于指定数值则定义为低血糖。然而,由于糖尿病是ICU患者的常见并存疾病,糖尿病患者的低血糖阈值应与入院前血糖水平正常的患者不同。因此,有必要定义一种相对的低血糖水平,以避免低估低血糖的发生率,特别是在有明确糖尿病史的患者中。
低血糖从多方面对危重症患者产生有害影响甚至可能直接导致患者死亡[13]。已知低血糖可导致自主神经功能损害、器官血流改变、Q-T间期改变、白细胞活化、血管收缩和细胞因子释放,所有这些变化均可影响危重症患者的预后[14-16]。根据既往研究,心血管系统是最容易受到影响的系统,这与后续对NICE-SUGAR研究的数据库的分析结果一致,NICE-SUGAR研究发现中度至重度低血糖患者因分布性休克死亡的风险显著增加。此外,他们的研究结果还显示在糖尿病患者和无糖尿病患者的亚组分析中,两组低血糖发生率和病死率的关系相似,这可能与忽视了糖尿病患者RHG的影响有关。遗憾的是,上述研究中没有一项测量HbA1C以估计患者的病前eAG,因此不能进行进一步的分析。
Di Muzio等[8]的研究比较了糖尿病患者中的宽松性血糖控制和严格性血糖控制指标,并使用了RHG的概念。结果表明宽松性血糖管理的患者在住院期间RHG事件发生率和胰岛素使用量均明显减少。他们还建议,急速降低血糖至正常水平而非发病前平均水平可能对合并糖尿病的危重症患者造成一定的伤害,但两组临床结果比较无统计学差异。本研究明确表明,RHG的发生与危重症患者的临床预后差有关,因此控制RHG的发生具有一定的临床意义。
本研究有如下局限性。首先,它是一个单中心的回顾性研究,样本量相对较小,观测时间较短;其次,每例患者在治疗过程中血糖控制目标不统一,这可能对结果造成较大影响。因此,今后需要通过进一步的前瞻性研究来探讨减少RHG事件对危重症患者预后的影响。此外,RHG的概念虽然有坚实的理论基础,但目前尚未被全球接受,因此本研究的临床意义需要后续的实践来证实。
总之,RHG在危重症患者中发生率较高,且与更差的临床预后(高病死率、高MODS发生率、更长的住ICU时间)密切相关。对危重症患者设定个体化的血糖控制目标来防止RHG事件的发生以改善患者的预后将是这个方向的研究重点。
