腰丛-坐骨神经阻滞及腰硬联合麻醉在高龄病人股骨头置换术中的麻醉效果分析
2020-04-14唐巨
唐 巨
随着年龄的增长,身体代谢逐渐缓慢,再加上饮食结构的变化,老年人胃肠吸收功能不断下降,摄入的钙元素减少,吸收亦减少,但丢失增加,导致骨脆性增加,因此导致股骨头骨折、股骨颈骨折及股骨粗隆间骨折等的发病率不断升高[1]。为了让高龄病人尽早恢复、减少卧床时间,大部分病人都选择股骨头置换术治疗,但因高龄病人生理机能减退且并发多种慢性病、多系统器官功能障碍等疾病,增加了手术麻醉的风险[2]。有研究[3]显示,腰丛-坐骨神经阻滞及腰硬联合麻醉这2种麻醉方式均可用于高龄病人股骨头置换术,但麻醉效果有稍许差异;为了探索更为安全有效的麻醉方式,本研究选取78例高龄股骨头置换术病人分别实施腰丛-坐骨神经阻滞(神经阻滞组)及腰硬联合麻醉(腰硬组),对比二者麻醉效果。现作报道。
1 资料与方法
1.1 一般资料 选取2014年7月至2016年7月在我院行股骨头置换术的78例病人,均行单侧股骨头置换术,其中男33例,女45例,年龄65~97岁。按麻醉方式的不同将其分为腰硬组和神经阻滞组。腰硬组39例中男16例,女23例;年龄65~97岁;ASA分级Ⅰ级9例,Ⅱ级14例,Ⅲ级16例。神经阻滞组39例中男17例,女22例;年龄66~96岁;ASA分级Ⅰ级7例,Ⅱ级15例,Ⅲ级17例。2组一般资料均具有可比性。本研究已通过医学伦理委员会的批准,所有病人及其家属均对本次研究知情同意,已主动签署知情同意书。纳入标准:(1)术前经X线、CT检查诊断股骨各类骨折,需行股骨头置换术的病人;(2)能主动配合检查并完成量表填写的病人。排除标准:(1)麻醉不耐受的病人;(2)骨炎、肿瘤导致骨折病人;(3)严重心肺肝肾等重要脏器损伤、血液系统疾病病人;(4)神经或精神障碍者。
1.2 方法 术前给予病人吸氧、建立静脉通道并进行心电图、无创动脉血液及脉搏血氧饱和度检查。腰硬组病人在L2~3或L3~4间隙进行穿刺,待硬膜外穿刺成功后将腰麻针置入,待脑脊液通畅流出则将1.5 mL浓度1%罗哌卡因(广东华润顺峰药业有限公司,国药准字H20050325)与1.5 mL脑脊液混合注入后退出腰麻针;在头侧置入4 cm硬膜外导管,随后视手术情况可追加3~4 mL浓度0.5%罗哌卡因。
神经阻滞组病人在外周神经刺激仪引导下行腰丛-坐骨神经阻滞。取病人侧卧髂嵴连线上,脊柱外侧4 cm 处为腰丛阻滞穿刺点。经皮垂直刺入,设置神经刺激仪开始电流1.0 mA,当病人股四头肌有收缩趋势时,将电流降低至0.4 mA,观察病人肌群收缩情况,如有收缩将穿刺针固定,回抽无血后注入10 mL 1.5%氯普鲁卡因与20 mL 0.4%罗哌卡因。于病人股骨大转子与髂后上棘做一连线,以该连线的中垂线作为起始点向尾端4 cm 处作为坐骨神经阻滞穿刺点,垂直进针,设置神经刺激仪开始电流1.0 mA,当病人小腿、足部肌肉有颤搐反应趋势时,将电流减少至0.4 mA ,观察病人肌群收缩情况,如有收缩将穿刺针固定,回抽无血后注入10 mL 1.5%氯普鲁卡因与20 mL 0.4%罗哌卡因。麻醉实施中所使用的神经刺激仪型号为Stimuple×HNS 12型以及配套的 D 型外周神经丛刺激针。
1.3 观察指标 (1)观察2组麻醉前后收缩压、舒张压、心率的改善情况。(2)根据疼痛视觉模拟量表(VAS)对2组病人麻醉前后的痛觉进行评分,分值0~10分,分值越高说明疼痛越严重。(3)观察2组术中血管活性药物(麻黄碱)、补液量及镇痛药物(氟比洛芬酯)的使用情况。
1.4 统计学方法 采用t(或t′)检验。
2 结果
2.1 2组麻醉前后收缩压、舒张压、心率的改善情况比较 麻醉前,2组病人血压和心率比较差异无统计学意义(P>0.05),经不同阻滞后,2组病人心率及舒张压比较差异无统计学意义(P>0.05),但神经阻滞组收缩压显著高于腰硬组(P<0.01);且麻醉后2组血压均较麻醉前下降(P<0.05~P<0.01),腰硬组心率较麻醉前下降(P<0.05),神经阻滞组麻醉前后心率差异无统计学意义(P>0.05)(见表1)。

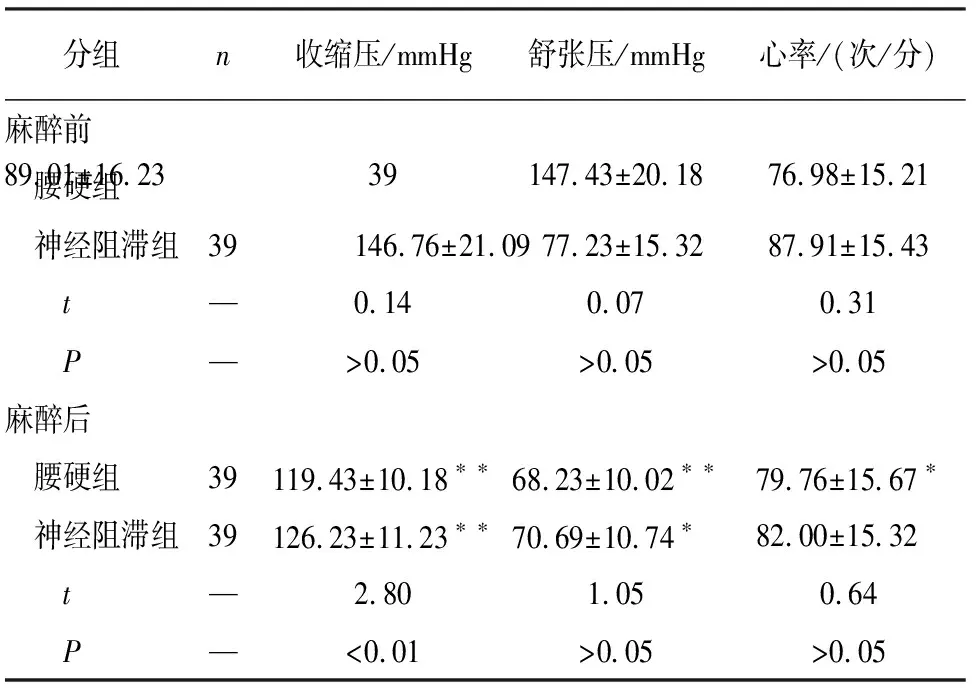
分组n收缩压/mmHg舒张压/mmHg心率/(次/分)麻醉前 腰硬组39147.43±20.1876.98±15.2189.01±16.23 神经阻滞组39146.76±21.0977.23±15.3287.91±15.43 t—0.140.070.31 P—>0.05>0.05>0.05麻醉后 腰硬组39119.43±10.18∗∗68.23±10.02∗∗79.76±15.67∗ 神经阻滞组39126.23±11.23∗∗70.69±10.74∗82.00±15.32 t—2.801.050.64 P—<0.01>0.05>0.05
组内配对t检验:与麻醉前比较*P<0.05,**P<0.01
2.2 2组病人麻醉前后疼痛情况比较 麻醉前2组病人均表现为重度疼痛,差异无统计学意义(P>0.05);经麻醉后,腰硬组VAS评分明显低于神经阻滞组(P<0.01);且麻醉后2组VAS评分均显著低于麻醉前(P<0.01)(见表2)。

表2 2组病人麻醉前后疼痛情况比较分)
组内配对t检验:△△P<0.01;*示t′检验
2.3 2组病人术中血管活性药物及镇痛药物的使用情况比较 研究显示,腰硬组术中麻黄碱用量、补液量均显著多于神经阻滞组(P<0.01),腰硬组术中镇痛药物用量少于神经阻滞组(P<0.05)(见表3)。

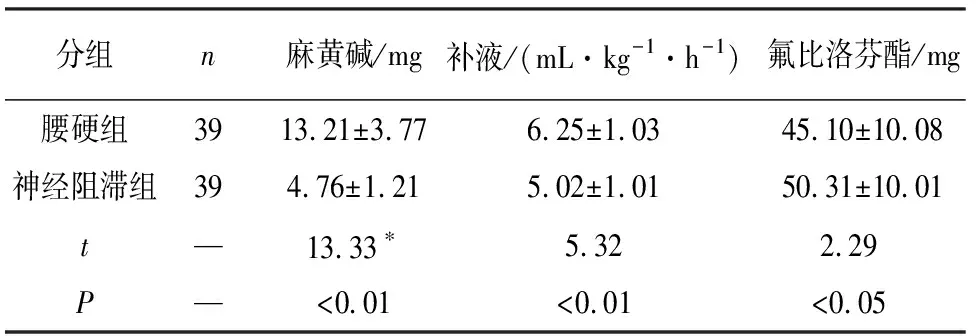
分组n麻黄碱/mg补液/(mL·kg-1·h-1) 氟比洛芬酯/mg腰硬组3913.21±3.776.25±1.03 45.10±10.08神经阻滞组394.76±1.215.02±1.01 50.31±10.01t—13.33∗5.322.29P—<0.01<0.01<0.05
*示t′值
3 讨论
股骨头、股骨颈及股骨粗隆间骨折等是一种常见于老年人的骨折类型,致伤原因主要包括交通事故和摔伤等,尤其在冬天,天冷路滑,老年人比较容易摔伤,导致股骨头、股骨颈及股骨粗隆间骨折[4]。目前治疗老年股骨头、股骨颈及股骨粗隆间等的骨折多采用股骨头置换术,该术式属于微创手术,创伤小,病人卧床时间短,预后恢复良好,十分适合在老年股骨骨折相关疾病的治疗中进行推广[5]。但是高龄病人常伴有高血压、高血脂等疾病,关节置管术手术麻醉过程较青壮年病人要复杂得多,如果对病人的麻醉过浅,病人容易在术中发生苏醒,麻醉过深,会发生苏醒延迟,导致更多并发症[6-7];因此选择一种合适有效的麻醉方式对手术的顺利进行是十分必要的。
本研究显示,经不同阻滞后,2组病人血流动力学情况均维持于正常水平。腰丛-坐骨神经阻滞及腰硬联合麻醉对血流动力学、呼吸循环等生理功能均影响较小,2种麻醉方式对病人均有一定的安全保障。心肌细胞和交感神经在麻醉诱导时通过麻醉药物受到抑制,引起血压下降和心率减慢;手术期间的气管插管也会造成血压骤升和心率加快,血流动力学出现较大波动[8-9]。如果想要血流动力学保持相对稳定,这就要求血压最佳波动范围在基础值20%左右,心率60~100次/分[10]。神经阻滞及腰硬联合麻醉时麻醉诱导药物的合理搭配对维持血流动力学的正常水平是非常重要的,能最大程度降低气管插管引起的应激反应,维持血流动力学稳定,对手术成功率和病人预后均具有重要作用[11-12]。本研究中,麻醉前2组病人均表现为明显疼痛;经麻醉后,腰硬组VAS评分明显低于神经阻滞组;可见采用腰硬联合麻醉具有较为显著的镇痛效果,镇痛效果最能够直接反映麻醉方法的有效性,尤其对于高龄股骨头置换病人,临床上为了最大程度上减轻病人在术中及术后所受的痛苦,即以镇痛的强度的高低为麻醉方式的首选条件[13]。另一方面,大部分高龄病人对氟比洛芬酯等镇痛药物的耐受性是具有一定局限的,股骨头置换术中镇痛药物的过量使用极易造成高龄病人各循环功能的紊乱,严重时还会影响病人的生命安危[14-15]。这就提示麻醉中使用镇痛药物时,需尽量做到用量小、起效快;本研究结果显示,腰硬组术中镇痛药物用量明显少于神经阻滞组。术中麻醉方式的选择,很大程度上影响着手术的顺利进行,保障高龄病人股骨头置换术的成功。
综上所述,腰丛-坐骨神经阻滞及腰硬联合麻醉均可用于高龄病人股骨头置换术,2种麻醉方式对病人血流动力学均无明显影响,其中腰硬联合麻醉术中镇痛药物用量少,镇痛效果显著,在实际临床麻醉中应充分考虑病人实际情况选择合适的麻醉方式。
