肝胃间隙淋巴管瘤一例
2020-04-08
(重庆医科大学附属第二医院 肝胆外科,重庆 400010)
淋巴管瘤为一种多房性囊肿,囊壁薄,囊腔较大,内含淋巴液;质软,边界不清,与黏膜、皮肤无牢固性粘连。颈部后三角区为好发部位。现就重庆医科大学附属第二医院肝胆外科收治的1例肝胃间隙淋巴管瘤病例报道分析如下。
病例
患者女性,52岁,因“上腹疼痛1个月余”入院。入院1个月前,患者无明显诱因出现上腹疼痛,呈持续性,程度较轻,伴恶心、食欲稍减退。遂于当地医院就诊,腹部彩超示:胆囊窝异常回声;上腹部CT示:肝门区良性占位性病变,胆囊管囊肿可能。行抗炎、保肝等保守治疗后上述症状无明显缓解。后患者为求进一步诊疗,拟“肝门区占位”收入我科。入院后相关重要实验室检查:血象分析示红细胞计数5.19×1012/L、血红蛋白154 g/L、白细胞计数正常、中性粒细胞百分比44.5%、嗜酸性粒细胞百分比14.2%、嗜酸性粒细胞绝对数0.64×109/L、血小板计数正常;降钙素原0.081 ng/mL;肝功能:丙氨酸氨基转移酶70 U/L、天门冬氨酸氨基转移酶58 U/L、γ-谷氨酰基转移酶158 U/L、总胆红素、直接胆红素及间接胆红素正常;凝血功能正常;组织多肽抗原135.5 U/L、其余消化道肿瘤标志物(AFP、CEA、CA19-9)均正常。上腹部CT示肝门区-胰头部见多房囊性占位病灶,边界清,大小约5.9 cm×5.8 cm,增强后未见强化,邻近结构(胆囊、胃窦部、十二指肠、胰头部等)受压,可见腹腔及腹膜后多个淋巴结(见图1)。上腹部MRI+MRCP示肝胃间隙见不规则囊状长T1长T2信号影,病灶内可见分隔,大小约7.5 cm×7.1 cm,增强扫描未见明显强化,部分分隔有强化,病变与胰头颈部分界不清晰(见图2),MRCP未见异常。诊断提示肝胃间隙囊性占位病变。既往有高血压病史10年,最高血压160/90 mmHg,口服左旋氨氯地平控制血压。2年前行胃镜检查提示慢性浅表性胃炎。查体:心率78次/分,呼吸19次/分,血压135/80 mmHg,中上腹有压痛,无反跳痛及肌紧张,其余无特殊。拟诊为腹腔淋巴管瘤,行剖腹探查+后腹膜肿瘤切除术治疗。术中见:肝胃间隙不规则囊性包块,大小约7.5 cm×6.0 cm×5.8 cm,表面光滑,质软,呈暗紫色,与横结肠、十二指肠、胃窦部、胆囊、肝脏、胰头部严重粘连(见图3),经术中评估可完整切除,分离粘连后将肿瘤完整切除。术后标本囊液检查为淋巴液,病理检查提示(腹腔)淋巴管瘤(见图4)。最终诊断肝胃间隙淋巴管瘤。术后1个月,复查相关实验室检查未见异常,腹部彩超:盆腔、肝肾间隙、脾肾间隙均未探及液性暗区,胆囊旁见极少量液性暗区,范围约2.6 cm×1.3 cm(见图5)。上腹部CT:淋巴管瘤切除术后改变,肝门区及肝内下缘少量积液,并少量积气及周围散在渗出,腹腔及腹膜后未见囊肿复发(见图6)。
讨论
淋巴管瘤多来源于先天性畸形的淋巴管,其病因不明,可由多因素引起。通常由异常增生的淋巴管形成,也可因感染、外伤、免疫功能缺陷等因素引起淋巴管闭塞,淋巴液流出受阻,从而导致淋巴管扩张。目前临床上较常见3种类型:毛细管型、海绵状型和囊性淋巴管型,其中腹腔及腹膜后好发类型为囊性淋巴管型。淋巴管瘤是一种淋巴管的良性过度增生,但生长可表现为侵袭性,其增生活跃的内皮细胞可侵犯或压迫周围组织[1]。淋巴管瘤大多好发于颈部、腋窝,位于腹部的极少见[2]。仅5%与腹腔有关,最常见于小肠和大肠、肠系膜、网膜、腹膜后间隙、胆囊和胰腺。大约60%的病例在5岁之前被诊断(每2~4千例活产婴儿中就有1例,最常见于儿童时期)[3]。本病早期多无明显症状体征,肿瘤体积较大时会出现腹部症状[4],通常表现为腹痛、腹胀及相应部位的压迫症状等,部分患者在查体时可触及包块。
腹膜后淋巴管瘤一般无明显症状,故术前诊断相对较困难。一般采用腹部彩超、腹部CT及磁共振成像相结合的方式进行术前临床诊断。腹部彩超主要表现为:(1)一般体积较大,形态不规则,与周围脏器有明显界限;(2)呈多房性改变,可见较薄的分隔带,囊腔大小不一,囊腔内透声尚可,合并感染或出血时内透声差;(3)彩色多普勒显示囊腔、囊壁及分隔带未探及彩色血流信号[5]。其CT特点为:(1)囊性肿块呈不同程度的沿组织间隙生长特点,同时可累及多个组织间隙,此为重要影像学特征;(2)囊性肿块内密度较均匀,CT值类似于水,增强后囊壁及分隔于动脉期呈轻度到中度强化,门静脉期及延迟期呈持续强化,而囊内液性成分于三期增强扫描均无强化[6]。MRI作为CT的补充检查,病灶以长T1长T2信号存在,病灶内有发条状信号分隔影且数量较多,注入对比剂后间隔轻微扩大[7]。

图1 囊性淋巴管瘤的CT动脉期图像:肝门区-胰头部见多房囊性占位病灶,边界清,大小约5.9 cm×5.8 cm,增强后未见强化,邻近结构(胆囊、胃窦部、十二指肠、胰头部等)受压,可见腹腔及腹膜后多个淋巴结。

图2 囊性淋巴管瘤MRI图像:肝胃间隙见不规则囊状长T1长T2信号影,病灶内可见分隔,大小约7.5 cm×7.1 cm,增强扫描未见明显强化,部分分隔有强化,病变与胰头颈部分界不清晰。

图3 术中探查:肝胃间隙不规则囊性包块,大小约7.5 cm×6.0 cm×5.8 cm,表面光滑,质软,呈暗紫色,与横结肠、十二指肠、胃窦部、胆囊、肝脏、胰头部严重粘连。

图4 囊性淋巴管瘤病理切片(HE,×200)

图5 术后1个月腹部彩超图像:盆腔、肝肾间隙、脾肾间隙均未探及液性暗区,胆囊旁见极少量液性暗区,范围约2.6 cm×1.3 cm。
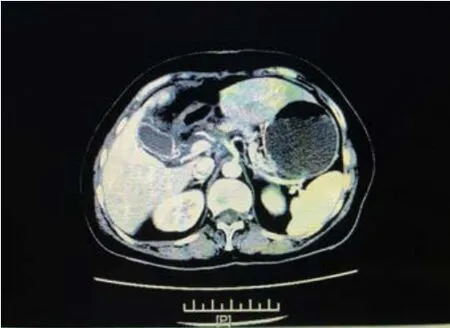
图6 术后1个月上腹部增强CT动脉期图像:淋巴管瘤切除术后改变,肝门区及肝内下缘少量积液,并少量积气及周围散在渗出,腹腔及腹膜后多发淋巴结,部分稍增大,未见囊肿复发。
术前实验室检查,腹部彩超、增强CT等影像学检查对淋巴管瘤的临床诊断有明显的帮助,但该病的最终确诊依靠术后病理检查。病理检查结果常提示:淋巴管明显扩张,囊壁内衬内皮细胞[8],囊腔内可见大量囊液,含多量淋巴细胞,有纤维组织分隔囊腔。免疫组化D2-40表达阳性,此为囊性淋巴管瘤的标志性表达。
对于该疾病有多种治疗方式,如手术切除、穿刺抽吸、硬化疗法、热疗、激光疗法等[9],但目前临床上首选手术切除。手术中尽量靠近囊壁边缘完整切除,避免残留囊壁,避免挤压、损伤囊壁,囊腔中无大血管,但若病变粘连或包绕周围血管,需仔细分离,防止损伤周围血管引起难以控制的腹腔出血。部分病例可能无法完全切除瘤体,可考虑行囊肿大部分切除术,吸尽囊液,尽量完全切除囊壁,用浓氯化钠或3%~5%碘酊处理残留囊壁,破坏囊壁内皮细胞,防止术后复发。
成人腹膜后囊性淋巴管瘤少见,临床症状与体征无特异性,且出现时间较晚,故临床诊断较为困难。当临床中遇到腹部来源不明的肿块时,应考虑到该病可能。需同时结合临床症状体征、影像学检查及实验室检查综合判断,术后再根据病理检查结果进行最终诊断。在治疗方面需根据患者一般情况综合考虑。经治疗后还需定期随访,复查CT或MRI等明确有无复发。
