腰椎骨折行椎弓根钉内固定术后并发手术部位感染的相关因素分析
2020-03-27刘鸿豪赵春节
刘鸿豪,赵春节
(周口市中心医院骨科,河南 周口 466000)
腰椎手术术后感染如得不到及时干预,可造成慢性疼痛、假关节形成、内固定失败等,严重者甚至引发永久性神经功能障碍[1]。手术部位感染是可防、可控的,但需要明确造成感染的危险因素。本研究现进行回顾性分析,调查腰椎骨折行椎弓根钉内固定术后并发手术部位感染情况及危险因素,为其预防提供理论支持,报告如下。
1 资料与方法
1.1 一般资料
纳入标准:明确的撞击或摔伤史;经X线、CT等确诊腰椎单节段或多节段压缩性或爆裂性骨折;年龄≥18岁;患者耐受手术;术后影像检查显示内固定良好;术前无相关感染性指征;随访12个月以上;病例资料保存完整。排除标准:合并严重开放性伤口;术前合并感染性疾病或入院后及存在全身及局部感染性指征;有腰椎节段手术史、严重外伤史;合并腰椎结核、骨质疏松、肿瘤等病理性骨病。纳入2014年2月~2018年2月于本院治疗的256例腰椎骨折患者,男142例,女114例;年龄21~76岁,平均(43.43±7.98)岁;受伤原因:高处跌落85例,交通事故151例,其他20例。
1.2 方法
手术及随访:两组患者均采用经皮或开放式后路复位+椎弓根钉内固定术植骨或不植骨治疗,随后常规引流及抗感染治疗,出院后前3个月每1个月入院复查,随后每3个月电话随访。感染诊断参照中华人民共和国卫生部(原)《医院感染诊断标准(试行)》[2]手术部位感染针诊断标准:(1)切口或深部引流液细菌培养阳性;(2)切口或深部引流有脓液流出;(3)切口自然裂开或人为打开切口有脓性分泌物,体温≥38℃;(4)局部压痛,经影像或组织病理学检查明确出现深部切口脓肿证据;(5)临床医师诊断为切口感染。满足以上5条中任一条即可确诊。
危险因素分析:开展讨论会,查阅权威文献[3]及本院具体情况,明确调查内容。本科室医师及实习医生在完成相关疾病及统计学知识培训后,参与资料收集。调查感染组与非感染组患者性别、年龄等一般资料以及骨折节段、手术入路等手术资料,具体包括手术时间、吸烟史、住院时间、合并糖尿病、手术入路、术后引流时间、骨折至手术时间、手术出血量、BMI、年龄、性别、骨折节段等。先行组间单因素分析,差异显著的项目再进行多因素Logistic回归分析。
1.3 统计学分析
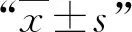
2 结果
256例腰椎骨折患者术后发生手术部位感染24例,感染率9.38%,其中浅表切口感染18例,深部切口感染6例。单因素分析显示,感染组与非感染组手术时间、吸烟史、住院时间、合并糖尿病、手术入路、术后引流时间、骨折至手术时间、手术出血量差异具有统计学意义(P<0.05);见表1。多因素Logistic回归分析显示:手术时间(OR=2.043)、吸烟史(OR=2.221)、住院时间(OR=2.543)、合并糖尿病(OR=2.549)、手术入路(OR=3.212)是腰椎骨折行椎弓根钉内固定术后并发手术部位感染的独立危险因素,见表2。

表1 术后手术部位感染单因素分析[例(%)]
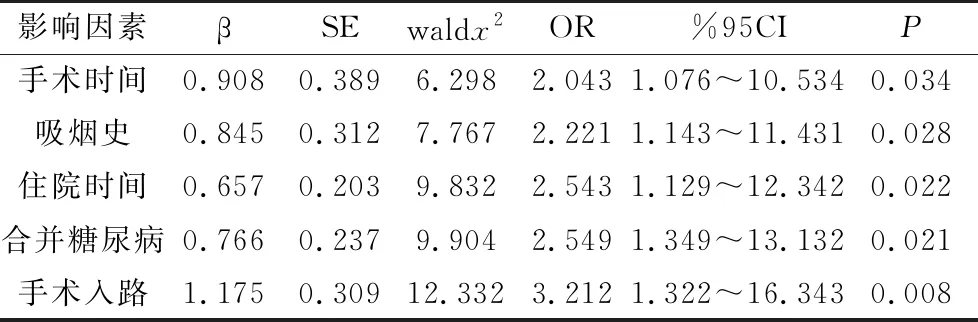
表2 术后手术部位感染的Logistic回归分析
3 讨论
腰椎手术后感染不仅会增加患者术后疼痛,造成不同程度组织、神经受损,还表现在住院时间、住院费用的增加[4]。感染病灶的出现,可增加抗生素治疗疗程,需清创冲洗、内植物移除甚至再次手术等,造成医疗资源浪费及治疗费用的增加,对家庭、社会带来一定的经济负担[5]。
任何有创的腰椎诊断或治疗措施均有可能导致致病菌定植而发生手术部位感染,同时由于腰椎骨折手术部位靠近神经结构,术后感染病情较一般外科手术可能更为复杂。既往文献研究显示,腰椎术后手术部位感染率为3.23%~18.34%,提示术后感染较为常见[6]。本研究256例术后发生手术部位感染24例,感染率9.38%,与既往研究相一致。其中浅表切口感染占比75.00%,深部切口25.00%,这与术后浅表切口距离外界环境接触机会更多、距离更近具有直接关系[7]。有研究证实,与腰椎手术部位感染有关的因素较多,包括术前身体状况、合并慢性疾病、术前手术准备、术中手术操作以及术后护理等[8]。
本研究显示,手术时间、吸烟史、住院时间、合并糖尿病、手术入路是术后并发手术部位感染的独立危险因素。就手术时间而言,张亮等[9]报道显示胸腰椎骨折患者手术时间≥3 h是其切口感染的独立危险因素,OR=2.106,与本研究的OR=2.043一致。手术时间长意味着切口暴露在外界环境中时间延长,接触致病菌的机会相应增加,深层切口感染风险增大[10]。关于吸烟史作为院内感染危险因素的报道也较多,刘振宇等[11]研究显示,超过1年吸烟史的外科手术患者并发肺部感染、切口感染率均较未吸烟患者高,与本文观点一致。烟叶燃烧的尼古丁、一氧化碳、焦油均能促进收缩血管,降低血管弹性;尼古丁还可增大血小板黏度,加速形成微循环血栓,造成组织缺血、血管闭塞。以上原因均有利于致病菌在切口组织定植、繁殖。合并糖尿病在众多感染相关文献中均得到证实,血糖水平升高能显著抑制细胞的吞噬作用与趋化作用,从而使人体抗感染能力及免疫功能降低,有报道显示II型糖尿病患者手术部位感染率为17%[12]。关于住院时间增加感染风险与手术时间的机制大致相同,住院病房致病菌分布更多、更广,切口暴露在致病菌环境中时间越长,感染风险就越高[13]。经皮微创入路已在脊柱手术中逐渐推广,其较开放性手术手术部位感染率更低主要表现在切口短、深部组织暴露面积小、出血量低等方面[14]。既往研究显示,出血量、未预防性抗菌治疗也是院内感染的常见危险因素[15],本研究两项尚未纳入独立危险因素之中,可能与样本量、人口特征差异有关。
