腹腔镜肝切除术在原发性大肝癌治疗中的疗效分析
2020-03-25王勇黄炜郝龙周小帅洪晓明
王勇 黄炜 郝龙 周小帅 洪晓明
肝癌是临床常见的恶性肿瘤之一,发病率位居恶性肿瘤第五位,病死率位居第三位,手术切除治疗是肝癌治疗的最佳方法[1]。腹腔镜肝切除术(Laparoscopic Hepatectomy,LH)自90年代初用于肝癌治疗以来,经过20年的发展已经得到了广泛运用[2-3]。对于肿瘤直径<5cm的小肝癌,LH治疗的疗效和安全性早在2008年就已经得到了共识[4],然而LH用于大肝癌(直径5~10cm)治疗的疗效及安全性尚存在争议[5]。为了分析腹腔镜下肝切除术治疗原发性大肝癌的疗效及安全性,作者开展如下回顾性分析。
1 资料与方法
1.1 一般资料 回顾性分析2017年2月至2018年12月期间来本院行手术切除的原发性肝癌患者的病例,根据术式分为剖腹组(剖腹肝切除术)和LH组(腹腔镜肝切除术)。剖腹组纳入病例59例,LH组纳入病例48例。其中剖腹组男34例,女25例;平均年龄(62.87±18.22)岁;Child-Pugh A级38例,B级21例。LH组男26例,女22例;平均年龄(64.64±17.10)岁;Child-Pugh A级27例,B级21例。两组间基线资料差异均无统计学意义(P>0.05)。纳入标准:(1)术后病理确诊为肝细胞肝癌且肿瘤直径为5~10cm的单发肿瘤;(2)肝功能Child-Pugh分级A级或B级;(3)术前一般情况良好,无重要器官功能不全。排除标准:(1)既往肝细胞癌或者转移肝癌治疗史;(2)出现肝内外转移者,肿瘤细胞侵犯肝门静脉、下腔静脉等主要血管者;(3)凝血功能异常,黄疸严重者。
1.2 手术方法 所有患者术前均行生化常规、影像学检查、签署手术知情同意书及术前禁食。所有患者均进行气管插管,静脉全身麻醉。(1)剖腹组:取仰卧位,正中或者肋缘下切口,充分显露术野,探查腹腔内情况以及肝脏形态、质地,确定肿瘤的位置、大小,明确需要切除的肿瘤范围,按照传统剖腹手术进行肝肿瘤切除,关腹前置留腹腔引流管1~2根。(2)LH组:取仰卧位,头高脚低位,脐上穿刺建立气腹,气腹压力设置为10~15mmHg,该孔作为观察孔。根据肿瘤位置和大小在上腹选取3~4个操作孔,其中主操作孔靠近肿瘤位置。采用超声、腹腔镜探查腹腔内情况以及肝脏形态、质地,确定肿瘤的位置、大小、转移情况及肝静脉系统是否有癌栓,明确需要切除的肿瘤范围,用电凝钩在肝表面进行标记,沿着标记线采用超声刀完整切除肿瘤。电凝止血后,反复冲洗肝断面和腹腔,确保创面彻底止血,常规置留引流管后缝合穿刺孔。术后常规给予抗感染、营养支持及保肝护理,密切观察患者的生命体征、引流液情况。术后疼痛较为剧烈者,给予镇痛处理,鼓励患者尽早下床活动,促进肠蠕动,避免肺部感染和下肢深静脉血栓形成。
1.3 观察指标 统计比较两组间手术相关指标:手术时间、术中出血量、术中输血率、第一肝门入肝血流阻断比例和第一肝门入肝血流阻断时间。术后恢复相关指标:ICU停留时间、术后下床活动时间、住院时间、并发症发生率。术后第3、7天肝功能指标:谷丙转氨酶(ALT)、谷草转氨酶(AST)、总胆红素(TB)、直接胆红素(DB)、白蛋白(Alb)。
1.4 统计学方法 采用SPSS17.0统计软件。计量资料以(±s)表示,组间比较采用t检验;计数资料以%表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组间手术指标比较 见表1。
表1 两组间手术指标比较(±s)
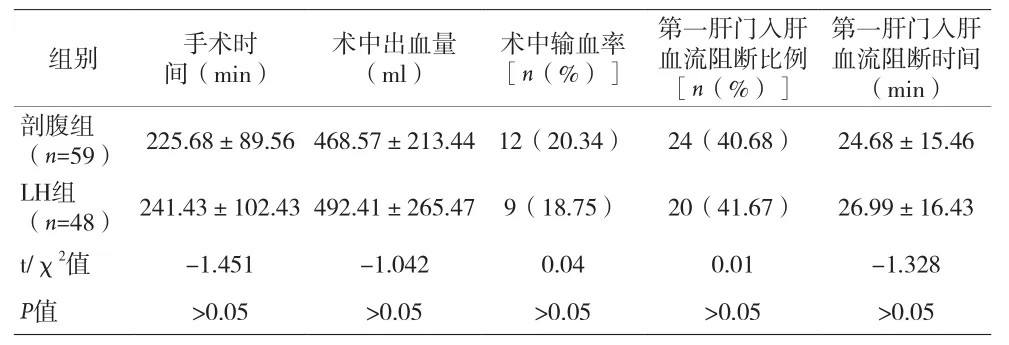
表1 两组间手术指标比较(±s)
第一肝门入肝血流阻断时间(min)剖腹组(n=59) 225.68±89.56 468.57±213.44 12(20.34) 24(40.68) 24.68±15.46 LH组(n=48) 241.43±102.43 492.41±265.47 9(18.75) 20(41.67) 26.99±16.43 t/χ2值 -1.451 -1.042 0.04 0.01 -1.328 P值 >0.05 >0.05 >0.05 >0.05 >0.05组别 手术时间(min)术中出血量(ml)术中输血率[n(%)]第一肝门入肝血流阻断比例[n(%)]
2.2 两组间术后恢复情况相关指标比较 见表2。
表2 两组间术后恢复情况相关指标比较(±s)

表2 两组间术后恢复情况相关指标比较(±s)
时间(d)住院时间(d)并发症发生率[n(%)]剖腹组(n=59) 2.32±0.72 2.56±0.76 14.56±3.45 27(45.76)LH组(n=48) 1.55±0.45 1.41±0.68 10.23±2.78 11(22.92)t/χ2值 3.672 3.192 4.018 6.03 P值 <0.01 <0.01 <0.01 <0.05组别 ICU停留时间(d)术后下床活动
2.3 两组患者术后肝功能指标比较 见表3。
表3 两组患者术后肝功能指标比较(±s)

表3 两组患者术后肝功能指标比较(±s)
注:与剖腹组比较,*P<0.05;与术后3d比较,#P<0.05
指标 剖腹组(n=59) LH组(n=48)术后3d 术后7d 术后3d 术后7d ALT(U/L) 398.75±177.42 178.49±148.48# 310.48±143.95*106.42±110.43*#AST(U/L) 342.54±133.40 102.87±92.60# 263.45±103.44* 72.13±67.09*#TB(μmol/L) 27.73±15.40 20.49±13.23# 22.30±16.27* 16.87±13.29*#DB(μmol/L) 8.92±4.02 6.79±3.56# 6.93±4.13* 5.45±3.04*#Alb(g/L) 34.48±6.28 35.82±6.17 33.89±6.29* 33.02±5.18
3 讨论
近年来随着腹腔镜手术技术的发展,LH在肝脏外科手术中的应用也日趋成熟。日本肝癌研究组对LH治疗肝癌的疗效进行了大样本、为期15年的跟踪,结果显示两种手术方案下1、3、5和10年生存率不存在显著差异[6]。然而临床上关于LH在肿瘤直径为5~10cm的肝癌治疗中的疗效、安全性还存在争议,缺乏大规模临床研究报道。我国>80%的肝癌患者伴有乙型肝炎且存在肝硬化,导致患者对手术的耐受程度下降,而采用腹腔镜手术可有效减轻手术对患者腹腔的损伤,从而减少术后感染、术后腹水等手术并发症的产生,另外因创伤减少还可以有效减少白蛋白丢失、维护电解质平衡、减轻炎症反应等,从而提高患者对手术的耐受、改善预后。
本资料对LH治疗肿瘤直径为5~10cm的原发性肝癌的近期疗效和安全性进行了回顾性分析,结果发现两组间手术指标:手术时间、术中出血量、术中输血率、第一肝门入肝血流阻断比例、第一肝门入肝血流阻断时间等无统计学差异(P>0.05);术后恢复情况指标:LH组ICU停留时间、术后下床活动时间、住院时间显著短于剖腹组(P<0.01),并发症发生率则显著低于剖腹组(P<0.05);术后肝功能指标:LH组ALT、AST、TB、DB水平均显著低于剖腹组(P<0.05)。可见采用腹腔镜治疗肿瘤直接为5cm~10cm的大肝癌安全性和近期疗效均优于剖腹手术,且术后恢复更快。
然而LH在大肝癌的治疗上还存在一定的挑战,主要表现为因视野的因素导致肝静脉系统出血不易控制,因此必须由经验丰富的手术人员操作,正确认识肝脏的解剖结构,及时准确的识别和处理出血点并选择恰当的方法进行血流阻断。另外因数据的限制,本文尚未对LH治疗大肝癌的远期疗效进行统计,随后的5年时间内作者将持续对本次纳入研究病例的肿瘤复发、5年生存率等指标进行跟踪,以完善本研究,支持LH用于大肝癌的手术治疗。
