MRI是儿童先天性TORCH综合征治疗的首选影像学检查方式
2020-01-16赵建设
李 林,赵建设
山东大学齐鲁儿童医院医学影像中心,山东 济南 250022
TORCH感染是围产期严重威胁胎儿发育及儿童健康成长的非细菌致畸性病原体感染的总称[1],病毒对中枢神经系统的损害最为严重且大部分预后较差,严重影响了患儿家庭生活及患儿本身的身心健康,本病主要传播途径为经胎盘感染胎儿,造成胎儿的各系统的不可逆损害[3]。既往研究大都集中在了对本病的临床治疗方面[4-5],而其影像学特征的分析较少,认识相对不足。本研究鉴于MRI在中枢神经系统病变软组织中分辨率高、多参数、多方位成像的独特优势[6],且能够发现90%以上的器质性病变[7],通过分析本病的MRI征象,为临床提供定量及定性诊断依据,从而做到早期诊断、早期干预,尽量减少后遗症及死亡率。
1 资料与方法
1.1 临床资料
收集我院2014年12月~2018年6月经证实的TORCH综合征患儿36例,包括男19例,女17例,年龄5 d~3岁。临床表现为脑瘫,智力低下,发育迟缓,嗜睡,癫痫,脑神经麻痹,小头畸形,抽搐痉挛,呼吸暂停及听、视力障碍等,部分病例兼有2种以上临床表现。纳入标准:符合TORCH综合征诊断标准患儿;无合并症及及治疗史;常规颅脑MRI结果为阳性;图像质量较好,能够准确观察病灶位置及毗邻情况。排除标准:TORCH感染合并其它病变的患儿;既往经过药物及其它相关治疗的患儿;图像质量较差,不能准确观察病灶。
本研究通过了山东大学齐鲁儿童医院伦理委员会审核(ETYY-2019-204),所有患儿监护人均签署知情同意书。
1.2 检查方法
采用Philips Achieva 1.5 T超导型磁共振扫描仪。参数:轴位T1WI(TE 14.2 ms,TR 650.0 ms,NSA=2,FOV 210 mm×187 mm,矩阵220×147,层厚5 mm,间隔1.0 mm);轴位T2WI(TE 100.0 ms,TR无限小,NSA=3,FOV 210 mm×181 mm,矩阵264×187,层厚5 mm,间隔1.0 mm);轴位T2WI-FLAIR(TE 130.0 ms,TR 11000.0 ms,NSA=2,FOV 190 mm×168 mm,矩阵212×142,层厚5 mm,间隔1.0 mm);扩散加权成像,b值分别为0、700 s/mm2,TR 5365.0 ms,TE 51.0 ms,FOV 198 mm×180 mm,矩阵212×142,NSA=3,层厚5 mm,间隔1 mm。不配合患儿扫描前20 min口服10%水合氯醛5~10 mg/kg镇静。病原学检测,采用TORCHIgM四联筛检试剂盒,由专人完成此项检查。
2 结果
2.1 血清学检测结果
36例患儿血清学检测结果为疱疹病毒8例、巨细胞病毒12例、弓形虫7例、风疹病毒6例、其它3例。
2.2 头颅MRI结果
36例患儿均行头颅MRI平扫,其中3例行强化扫描。征象如下:主要为病毒感染后所致脑膜脑炎,引起的脑梗死以及胼胝体萎缩,弥漫性及部分性囊性脑软化、脑萎缩、胶质增生及穿通囊肿,本组弥漫性脑软化9例,部分脑软化11例,均表现为长T1、长T2信号影,穿通囊肿7例,多位于额顶叶,病灶与一侧脑室或蛛网膜下腔相连通(图1)。
本组27例脑实质不同程度钙化,主要位于室管膜下及脑室周围,以侧脑室颞角、三角区及枕角为著,呈条状及斑点状,以及少许脑回样融合性钙化,脑白质钙化多位于顶枕叶,表现为T1WI及T2WI均为低信号,也可表现为T1WI高信号(图2)。
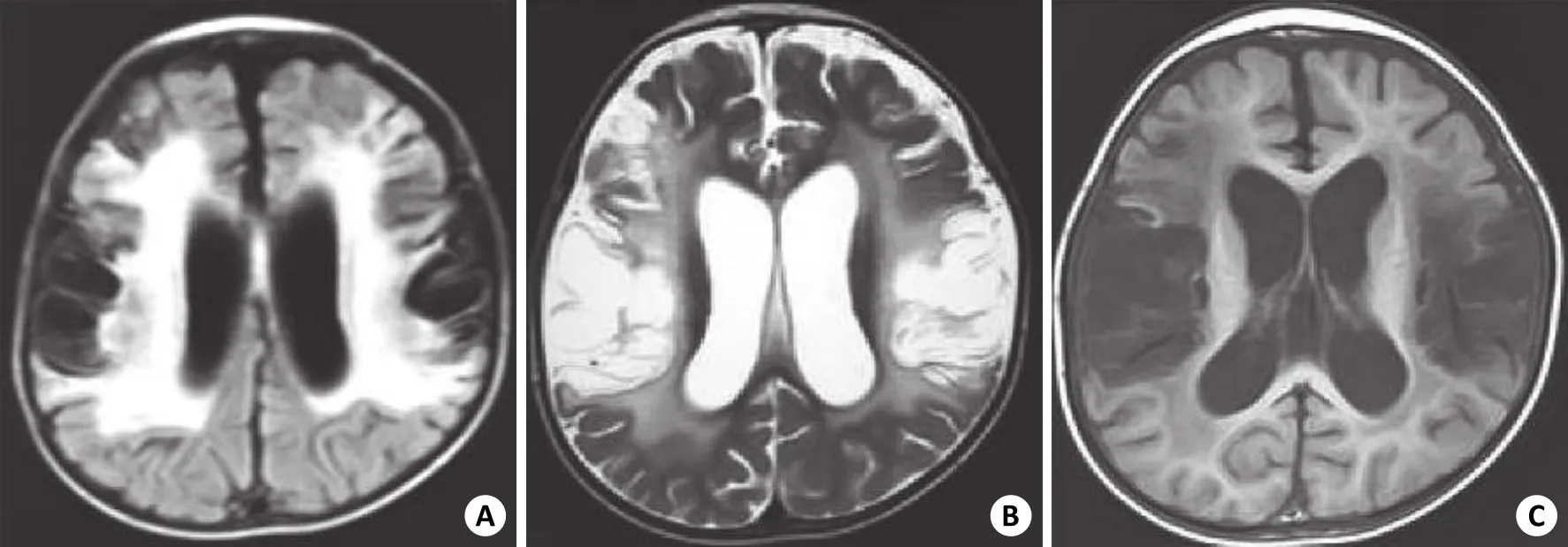
图1 巨细胞病毒感染
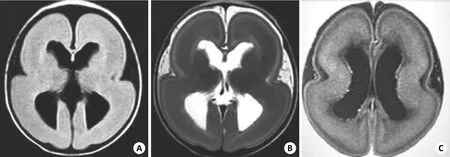
图2 弓形体感染
小头畸形,无脑回畸形11例;巨脑回畸形15例,较正常脑回增宽,粗大;小脑发育不全3例;脑裂畸形6例,包括闭唇型及开唇型两种;积水性无脑畸形3例,表现为脑实质为大片脑脊液信号,有时可见残存脑组织(图2、3)。
不同程度脑积水17例,硬膜下积液9例。表现为脑室对称性或非对称性扩大,颅板下蛛网膜下腔增宽。髓鞘化落后及髓鞘化不良,本组36例均不同程度的发育滞后。
3 讨论
TORCH综合征主要症状为脑瘫、智力障碍、发育迟缓、癫痫等[8]。本病起因可归结为两部分,即母体和胎儿。已有文献报道,孕期如果母体抵抗力或免疫力下降就会容易发生TORCH感染[9-10];有研究报道,当患儿免疫功能低下时,对TORCH感染的抵抗力会明显降低,感染几率明显增加[11]。患儿致病情况的严重程度,与发生病毒感染的时间存在密切关系。孕早期后果最严重,主要为胎儿死亡及染色体畸形改变[12],孕中期会发生死胎和胎儿宫内发育迟缓,晚期主要为脑的破坏性病变,比如脑实质钙化及软化等[13]。
本组中,巨细胞病毒感染所占比例最大,约为33%,这与既往文献报道一致[14-15],其余病毒感染所占比例基本相同。巨细胞病毒是一种较为常见的病毒,普遍存在于患病及正常人群中[16],此病毒大部分为潜伏感染期或亚临床感染,通常无任何临床症状,但若处于排毒期,则可通过飞沫或经口等途径感染他人。
本病主要MRI表现,弥漫性及部分囊性脑软化、脑萎缩、胶质增生及穿通囊肿,主要表现为皮质受侵及占位效应,脑实质破坏及部分脑实质缺失、胼胝体萎缩,此征象为病毒感染后,所造成的对脑实质的直接破坏,大部分为病毒感染后所致脑膜脑炎,引起的脑梗死。脑实质内不同程度的钙化,此征象被认为具有一定的特征性[17],主要位于室管膜下及脑室周围,以颞角、三角区及枕角为著,呈条状及斑点状,以及少许脑回样融合性钙化,病变轻重不等,脑白质钙化多位于顶枕叶,表现为T1WI及T2WI均为低信号,也可表现为T1WI高信号,可能与顺磁性物质沉积有关[18]。本研究中,75%的患儿出现上述特征性钙化,与现有研究几乎所有病例均不同程度出现此种钙化的报道不一致[2],究其原因,以前对本病的报道基本上都是CT检查,MRI很少涉及,CT本身对钙化的敏感性非常高,本组所有病例均采用MRI检查,其主要优势为软组织分辨率高,但是对钙化敏感性相对较低,从而可能导致对钙化灶的漏诊[19]。关于钙化的形成,大都基于Teele等[20]的研究得出结论,通过尸检证实TORCH感染患儿,在基底节血管周围可见到嗜碱性矿物质在动脉壁的沉积,中性粒细胞的广泛浸润,动脉壁增厚、发生变性、坏死等血管炎性改变,此改变又会进一步导致血管狭窄和闭塞,从而使患儿脑实质受到缺血缺氧性损伤的刺激,加之胎儿早期室管膜下生发基质对缺氧缺血最为敏感,导致最终的坏死、囊变、神经胶质增生,上述诸多改变共同导致了室管膜下钙化的形成。钙化出现的时间及范围,与病毒侵入的数量、病毒的种类及损伤部位密切相关[21]。各类病毒感染直接导致了多种脑发育畸形,较为公认的学说为病毒抑制脑细胞有丝分裂[22]。平滑脑是一种较为严重的神经元移行异常,表现为脑表面脑回数目减少或消失[22],本组共11例患儿出现此征象,亦为TORCH感染后较为严重的后遗症,巨脑回畸形,较正常脑回增宽、粗大;脑裂畸形,包括闭唇型及开唇型两种;积水性无脑畸形,表现为脑实质为大片脑脊液信号,有时可见残存脑组织。TORCH感染经常伴有不同程度脑积水及硬膜下积液,表现为脑室对称性或非对称性扩大,颅板下蛛网膜下腔增宽,此种情况多数发生于妊娠后期,蛛网膜下腔发生感染,继发粘连和瘢痕,从而导致导水管及室间孔的堵塞,引起不同程度的脑积水[20]。本组所有病例中,均不同程度表现为患儿髓鞘化落后及髓鞘化不良,临床症状为不能竖头,反应迟缓,四肢肌张力较差,并伴有惊厥等表现。
本研究发现,TORCH感染患儿的脑改变与病毒类别无明显相关性,患儿主要影像学表现为脑实质的广泛性破坏、软化,穿通畸形、钙化以及诸多脑发育畸形等改变,部分病例兼有多种征象,MRI表现具有一定的特征性,但是并不具备特异性,故当患儿就诊时,如果具备较为典型的神经系统临床症状,且头颅MRI发现脑室周围及脑实质内广泛钙化、脑实质破坏、软化及伴随多种脑发育畸形时,应考虑到先天性TORCH感染的可能,应进行母子两代血清学检查以明确诊断。
