声门下吸引染色测试法在神经重症人工气道患者早期吞咽障碍评估中的应用研究
2020-01-09卢媚媛崔玉梅莫小冠
卢媚媛 崔玉梅 莫小冠
神经外科重症患者由于病变压迫、颅内压增高等因素致中枢神经系统功能遭受重创,处于重度昏迷,咽部感觉迟钝,一旦分泌物潴留于呼吸道,阻碍肺泡气体交换,血液氧合情况较差[1]。人工气道借助气管内导管,解除呼吸道梗阻,通过机械通气干预维持肺泡生理功能[2]。然而人工气道破坏呼吸系统正常防御功能,咳嗽反射与吞咽反射减弱,吞咽功能训练与经口进食指征不甚明确[3]。因此早期开展床旁评测吞咽障碍尤为关键。临床通常采用洼田饮水试验评估吞咽功能[4],尽管通过染色食物对试验进行改良能有利于辨别,但针对人工气道患者而言,其安全性仍有待改善。声门下吸引作为近年来广泛应用的人工气道构建策略,已证实对呼吸机相关性肺炎(VAP)有较为理想的预防效果[5],但较少应用于吞咽障碍评估,本研究旨在借助声门下吸引防止误吸的原理,以改良染色食物吞咽功能评估试验,现报道如下。
1 资料与方法
1.1 临床资料 选取2018年1月至2019年5月我院神经外科重症监护病房(ICU)收治的100例神经重症人工气道患者为研究对象,随机将其等分为观察组与对照组。纳入标准:临床症状及影像学检查结果均符合各类神经重症相关诊断标准及ICU入住标准;存在经鼻气管内插管/气管切开人工气道相关指征;年龄18~85岁;分组经医院伦理委员会批准,家属自愿签署知情同意书。排除标准:评测前已出现误吸、肺部感染、口腔疾病;完全丧失吞咽反射;食管内外存在肿物压迫或造成梗阻;合并严重代谢性疾病或自身免疫性疾病。观察组中男27例,女23例;年龄33~84岁,平均(58.34±9.86)岁;颅脑外伤21例,脑出血15例,动脉瘤/蛛网膜下腔出血11例,脑膜瘤/垂体瘤3例;格拉斯哥昏迷评分(GCS)(6.03±1.14)分。对照组中男29例,女21例;年龄31~83岁,平均(57.26±9.73)岁;颅脑外伤23例,脑出血13例,动脉瘤/蛛网膜下腔出血12例,脑膜瘤/垂体瘤2例;GCS评分(5.94±1.16)分。两组患者一般资料比较差异均无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 对照组 患者测试时取45°半卧位,人工气道采用普通气管套管,评测前给予排痰,充分吸净气道分泌物,气囊放气后给患者服用3种不同黏度的绿色染色食物,食物温度控制在38~41 ℃,从最高黏度开始试验,按5,10,20 ml逐步增加服用量,确认完全吞咽后,再次实施排痰干预,如吸出绿色物质可判定为误吸,其体积为该黏度条件下患者误吸阈值,开展更低黏度食物评测,评测完毕后给予患者充分的排痰。
1.2.2 观察组 患者测试时取45°半卧位,人工气道采用具有声门下吸引功能的气管套管,评测前给予排痰,充入空气将气囊压力调节至30 cmH2O(1 cmH2O=0.098 kPa),确保气道密闭后,按黏度从高到低,给予上述3种绿色染色食物20 ml,确认完全吞咽后,以20 ml注射器抽吸声门下吸引接头,负压调节至20~40 mmHg(1 mmHg=0.133 kPa),抽吸得到绿色物质可判定为误吸,其体积为该黏度条件下患者误吸阈值,评测完毕后给予患者充分的排痰。
1.3 观察指标 于评测前及评测开始5 min后记录患者呼吸频次(RR),通过指脉氧读取血氧饱和度(SpO2)水平。于评测后即刻及评测后24 h时,采集患者肘静脉血样,乙二胺四乙酸二钠(EDTA)抗凝,经由稀释等预处理后送全自动血液细胞分析仪测定白细胞计数(WBC)水平,另取血样抗凝后充分离心提取上层血浆,通过降钙素原(PCT)试剂盒,经由酶联免疫吸附试验(ELISA)测试其水平。于评测后24 h时,对患者行常规胸部CT检查,扫描范围自声门下水平至肺底水平,观察包括肺间质渗出/实变、支气管充气征、胸膜下蜂窝样变等在内的误吸相关不良征象出现情况;记录患者评测所需时间,比较两组住院期间吸入性肺炎发生率。
1.4 统计学处理 采用SPSS 20.0统计学软件,计数资料比较采用χ2检验,正态分布计量资料比较采用t检验,非正态分布计量资料比较采用秩和检验。检验水准α=0.05。
2 结 果
2.1 两组患者RR、SpO2比较 评测开始5 min后,观察组RR、SpO2水平与评测前比较差异均无统计学意义(P>0.05),且RR水平明显低于对照组,SpO2水平明显高于对照组,差异均有统计学意义(P<0.05),见表1。
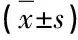
表1 两组患者评测期间RR、SpO2水平比较
2.2 两组患者生化指标比较 评测后24 h时,观察组外周血WBC、PCT水平与评测后即刻比较差异均无统计学意义(P>0.05),且明显低于对照组,差异均有统计学意义(P<0.05),见表2。
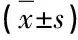
表2 两组患者评测后外周血WBC、PCT水平比较
2.3 两组患者影像学指标比较 评测后24 h时,观察组胸部CT不良征象总发生率明显低于对照组,差异有统计学意义(P<0.05),见表3。

表3 两组患者评测后胸部CT不良征象发生率比较 例(%)
2.4 两组患者评测安全性比较 观察组评测所需时间短于对照组,住院期间吸入性肺炎发生率明显低于对照组,差异均有统计学意义(P<0.05),见表4。
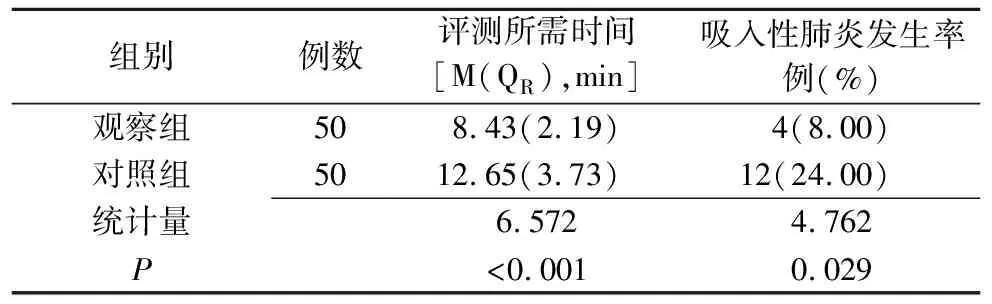
表4 两组患者评测所需时间及吸入性肺炎发生率比较
注:1)为u值,2)为χ2值。
3 讨 论
吞咽障碍属于神经外科疾病常见并发症,患者可因此增加窒息、脱水、营养不良、吸入性肺炎等不良预后事件风险[6],影响其康复效果,而这类患者的吞咽功能评估仍未在临床取得统一意见。据相关文献报道,人工气道后,尽管患者呼吸系统可恢复正常生理功能,但此类侵入性操作可引起食管与舌骨运动受限、喉头运动能力削弱、喉咽腔分泌物积聚、食管内气压改变不受控制等不良后果,正常吞咽过程无法顺利执行,吞咽障碍发生风险增高且障碍程度加大[7-8]。神经外科护理工作节奏较快,任务相对繁重,护士在评估流程中极易忽略吸出物的观察,因此通过染色吞咽测试能显著提高吸出物的辨识度,从而准确对误吸情况进行风险评估[9]。本研究中,吞咽障碍评测过程中观察组患者RR、SpO2水平均保持相对平稳,且评测所需时间明显短于对照组,这表明声门下吸引能以一次性抽吸替代多次吸痰操作,从而减轻负压对咽喉部局部黏膜的刺激,避免患者产生RR提高、SpO2降低等生命体征波动情况,评测顺利完成干扰减少,一定程度提高医护人员工作效率。人工气道患者因吞咽障碍误吸的液体可潴留于气囊之上,由于并未直接进入肺部,患者显然无法产生咳嗽反射,临床多将其称为“隐性误吸”,但液体仍可通过导管与气管内壁间隙渗入肺部,有较高风险导致肺部感染,有必要及时吸痰将其清除[10-11]。
形成于气囊上方的“黏液湖”是机械通气患者发生VAP的主要病原菌来源,尽管目前已有部分ICU开始应用高容低压的改良型气囊装置[12],但对于神经重症患者,人工气道留置时间较长,加之呼吸、咳嗽、体位变换、一过性气囊压力降低、吸痰操作等因素存在,气囊与气管内壁之间仍有较高风险形成褶皱结构,不能完全密闭[13],增加VAP发生率。同理可知,吞咽障碍评测将增加“黏液湖”液体潴留量,传统吸痰操作很难完全将其吸除,口咽部、胃肠道病原菌定植风险极大提高,不仅增加患者痛苦,也增加了医护人员工作量,降低了护理管理质量。声门下吸引装置可有效引流出滞留在气囊与声门之间的痰液、口腔分泌物,及时阻止其进入下呼吸道,从而致病菌增殖所需环境丧失,增加局部抗菌药物的浓度,杀菌疗效更为突出,预防吸入性肺炎效果确切。本研究结果显示,观察组评测后外周血肺部感染相关标志指标WBC、PCT水平均持续趋于稳定,且肺间质渗出/实变、支气管充气征、胸膜下蜂窝样变等误吸相关胸部影像学不良征象及住院期间吸入性肺炎发生率均低于对照组(P<0.05),提示通过声门下吸引开展早期吞咽障碍评测,能及早有效吸除气囊上方潴留液体,进而避免致病菌定植与渗透进入下呼吸道,证实评估方法安全性较高。本研究声门下吸引出分泌物量较多,可避免多次经口实施导管吸痰,减少对正常鼻饲的影响,且该操作相对简单,可通过一次性抽吸获取气囊上方液体积聚量,根据抽出液体中染色部分,可定量准确评估患者吞咽障碍导致误吸的病变程度,有较高临床应用价值。
综上所述,声门下吸引能有效改善染色食物测试法评估神经重症人工气道患者吞咽障碍程度的安全性,减少患者生命体征波动,提高测试效率,降低吸入性肺炎发生风险,有利于早期准确评估其吞咽功能,以为临床干预提供参考。
