不同子宫内膜准备方案在高龄孕妇胚胎移植中的效果比较
2019-10-21周寒鹰
文 雯, 周寒鹰, 孟 彬, 李 萍, 潘 丹, 王 瑞
(西北妇女儿童医院 生殖中心, 陕西 西安, 710003)
近年来,人类辅生技术(ART)逐渐完善,冷冻胚胎移植(FET)已广泛应用于临床,其可有效预防体外受精-胚胎移植(IVF-ET)并发症发生(如卵巢过度刺激综合征),或拟行植入前遗传学检测(PGT-A)、新鲜周期内膜异常或内膜暴露于过高的雌激素水平而影响容受性并需要冷冻移植者,能提高患者的累积妊娠率,减轻患者精神负担[1]。目前常用的FET内膜准备方案有3种,即自然周期方案(NC-ET)、改良自然周期方案(mNC-ET)、人工周期内膜准备方案(HRT), 其中HRT又包含2种,即人工周期内膜准备方案、促性腺激素释放激素激动剂(GnRH-a)联合HRT方案(GnRH-a-HRT方案)[2]。各种内膜准备方案均有各自的优势,但关于使用何种内膜准备方案能够提高患者FET妊娠率尚无定论[3]。保证子宫内膜与胚胎的同步性以及改善子宫内膜容受性是提高冻卵胚胎移植妊娠率的关键。HRT方案以及自然周期(NC)方案是目前临床较为常用的2种方案。自然周期方案模拟生理周期,更接近自然妊娠状态,不需要后续的黄体支持,但需要患者反复就诊以监测排卵次数,增加了治疗费用; HRT方案则增加了患者雌孕激素药物的使用,且后期需要黄体支持,并有增加宫外孕的风险[4]。女性高龄患者FET内膜准备的最佳方案目前尚存争议。本研究比较冻融卵裂期胚胎移植自然周期方案、HRT方案及GnRH-a-HRT方案在高龄患者胚胎移植中的应用效果,现报告如下。
1 资料与方法
1.1 一般资料
回顾性分析2014年1月—2018年7月本院行冻融卵裂期胚胎移植的高龄患者共2 599个周期。按照子宫内膜准备方案分为自然周期卵裂胚移植组(NC组, 351个周期), HRT组(1 552个周期)以及GnRH-a-HRT组(696个周期)。纳入标准: ① 女方年龄为35岁及以上; ② 移植胚胎的时期均是卵裂期(D3)的冻融胚胎; ③ 不孕患者夫妇的染色体均正常。排除标准: ① 排除高血压合并其他重要脏器功能障碍的患者(心脏、肝脏、脾脏、肾脏等); ② 排除其他慢性疾病患者(如糖尿病等); ③ 排除认知障碍的患者; ④ 排除严重的子宫畸形、内膜病变、宫腔粘连患者; ⑤ 排除因各种原因而取消移植的患者。NC组患者年龄35~44岁,平均(39.23±3.32)岁,不孕时间1~26年,平均(4.49±9.00)年; HRT组患者年龄35~54岁,平均(39.28±3.50)岁,不孕时间1~23年,平均(4.75±0.50)年; GnRH-a-FET组患者年龄35~53岁,平均(39.31±5.50)岁,不孕时间1~15年,平均(4.69±1.09)年。3组患者一般资料比较,差异无统计学意义(P>0.05), 具有可比性。
1.2 方法
冻融胚胎方法及指标: 促排卵、取卵、体外人工受孕(IVF)以及胚胎的培养均按照常规方法进行,对取卵后72 h的胚胎进行观察,并评估胚胎质量。细胞碎片≤10%, 细胞数目为6~10个,细胞均匀的评为I级胚胎; 细胞碎片>10%~25%, 细胞数目为6~10个,细胞部分不均的为II级胚胎; 细胞碎片>25%~50%, 细胞数目为4~10个,细胞不均匀数目小于1/2的为Ⅲ级胚胎。细胞移植后,剩余胚胎进行冷冻保存,包括Ⅰ、Ⅱ、Ⅲ级细胞,采用半封闭式载体,行快速冷冻/解冻的方法[4]。
NC组患者为既往月经正常者,有正常排卵的情况,应根据患者的月经情况安排首次B超检查以监测卵泡时间,直至优势卵泡消失,或人绒毛膜促性腺激素(hCG)后36 h消失,于当时给予黄体酮转化内膜,并在3 d后行FET。采用肌注黄体酮注射液(40 mg, 2次/d)进行黄体支持。
HRT组患者既往月经不规律,监测卵泡有困难或有排卵障碍。准备内膜,采用雌激素递增法,月经第3~5天起口服戊酸雌二醇(补佳乐)药片4~12 mg/d, 用药1周后根据B超监测结果进行用药量调整, 12~14 d后停止用药。B超检查于子宫内膜厚度≥8 mm时进行,在原本的药量基础下加用黄体酮注射液, 3 d后行FET。采用维持戊酸雌二醇原量,并加用黄体酮注射液60 mg进行黄体支持, 1次/d。
GnRH-a-FET组患者既往月经不规律,监测卵泡有困难或有排卵障碍。月经第3~5天起B超检测无大于4 cm非赘生性卵巢囊肿的患者,给予GnRH-a 3.75 mg, 30 d后进行HRT内膜准备,方法同HRT。
1.3 观察指标
在胚胎移植后的14 d监测hCG,血hCG含量>50 IU/L为生化妊娠,于28 d后B超检查见宫内妊娠囊为临床妊娠。临床妊娠率=临床妊娠数/移植周期数×100%; 多胎率=双胎及以上妊娠数/临床妊娠数×100%; 早期流产率=孕周≤12周流产数/临床妊娠数×100%, 晚期早产率=孕周12~28周流产数/临床妊娠数×100%; 活产率=有活产婴儿出生的分娩次数/移植周期数×100%。
1.4 统计学分析
2 结 果
3组周期数、年龄、不孕类型分布、内膜厚度、移植胚胎数、移植优胚数比较,差异均无统计学意义(P>0.05)。见表1。3组临床妊娠率、早期流产率、晚期流产率、宫外孕率、多胎率、活产率比较,差异均无统计学意义(P>0.05)。见表2。
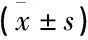
表1 3组患者一般资料比较
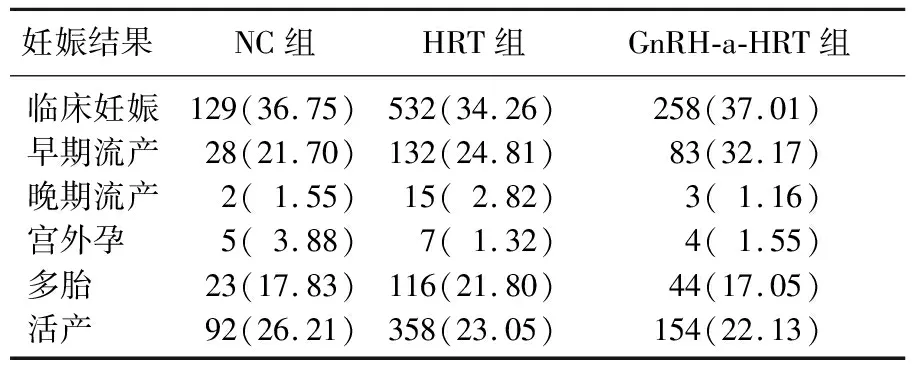
表2 3组妊娠结果比较[n(%)]
3 讨 论
胚胎种植及妊娠的关键是子宫内膜成熟与胚胎发育的同步性[6-7]。NC是实现胚胎与子宫内膜同步发育、提高妊娠率的最简便方法。该方案中,处于发育期的卵泡生成内源性的甾体激素是子宫内膜内分泌准备的环节,对排卵时间或内源性的黄体生成素峰值(LH峰)进行监测可确定ET时间。该过程与排卵后的胚胎着床最为接近,基本不需要应用药物,只要行超声监测对排卵时间进行确定,避免了药物应用可能存在的不良反应,减少了治疗费用,提高了患者依从性[8]。但该方案的排卵存在不确定性,可导致卵泡未破裂黄素化或者卵泡发育不良,周期取消率较高。
子宫内膜在HRT周期中的准备是对外源性的孕激素(P)与雌激素(E)来实现的,子宫内膜被外源性P转化至分泌期的时间决定了何时进行胚胎解冻,因此其周期有统筹性,且周期取消率较低。但该方案在外源性E使用过程中,垂体完全抑制存在不确定性,因此可在周期中发生优势卵泡发育,诱导自发性LH峰的出现[9]。相关研究[10]发现, HRT实施FET使用E时,约7%的卵泡出现募集,约5%则出现过早的卵泡黄素化,且外源性药物的使用可增加患者痛苦及潜在不良反应发生率,加重患者经济负担。
HRT周期中,使用大剂量外源性E可导致高雌二醇(E2)状态出现,临床认为高水平的E2可使子宫内膜性质与开放种植窗时间发生变化[11-13]。本研究发现HRT组子宫内膜厚度与NC组的差异不大。临床中应视患者具体情况进行子宫内膜方案的细化准备,使患者能获得理想的子宫内膜厚度,提高其容受性,降低治疗费用,使子宫内膜与胚胎进行同步发育,提高患者的依从性,减轻经济压力,得到较为满意的妊娠结局[14-15]。
综上所述,冻融卵裂胚移植自然周期方案与HRT方案在高龄患者胚胎移植中均可获得较好的临床成效,但本研究的样本数量有限且是回顾性分析研究,仍有待进一步的前瞻性随机对照研究进行证实。
