不同位置切口在小切口白内障摘除治疗白内障中的应用效果比较
2019-10-18徐兆宏孙文涛
姚 辉,徐兆宏,孙文涛,朱 萍
(1.渭南市第二医院眼科,陕西 渭南 714000; 2.西安市第四医院眼科,西安 710004; 3.海宁市人民医院眼科,浙江 嘉兴 314400)
白内障是临床眼科常见病症,且是世界首位致盲疾病[1]。该病症主要因辐射、中毒、外伤、免疫及代谢异常、局部营养障碍、老化等原因诱发晶状体功能代谢紊乱,使晶状体蛋白质发生浑浊变性所致。白内障早期表现为视物模糊,但随着病情发展,患者视力逐渐降低,最终可导致患者丧失视力,是临床致盲的重要病症因素[2]。白内障多发于40岁以上中老年人群,近年来随着我国老龄化加剧,发病率不断升高,严重威胁着人们的身心健康[3]。目前,临床手术是主要治疗方法,且随着医疗技术发展,微创小切口技术被应用于临床治疗,并取得显著疗效。但术后视觉质量受到手术切口诱发的角膜散光影响,因此减少术后角膜散光,提高手术质量,成为临床研究的热点[4]。临床中关于小切口白内障摘除术不同切口位置对角膜散光影响的报道较少,本研究主要探讨不同位置切口在小切口白内障摘除治疗白内障中的应用效果,现报道如下。
1 资料与方法
1.1一般资料 选取2016年5月至2017年7月渭南市第二医院眼科收治的白内障患者154例(172只眼)为研究对象。对患者行裂隙灯显微镜检查或散大瞳孔后行眼镜检查,结合视力检查及晶状体混浊形态,患者均符合《眼科诊疗常规》[5]中相关诊断标准。患者晶状体核硬度使用Emery分级。按不同位置切口将纳入患者进行分组,A组51例(57只眼),Emery分级Ⅲ级28只眼、Ⅳ级27只眼、Ⅴ级2只眼;B组51例(56只眼),Emery分级Ⅲ级27只眼、Ⅳ级28只眼、Ⅴ级1只眼;C组52例(59只眼),Emery分级Ⅲ级29只眼、Ⅳ级28只眼、Ⅴ级2只眼。三组患者性别、年龄等一般资料比较差异无统计学意义(P>0.05),见表1。本研究经渭南市第二医院伦理委员会批准,患者均签署知情同意书。
1.2纳入与排除标准 纳入标准:晶状体核Ⅱ~Ⅴ级;术后愿意接受随访并能按时随访者。排除标准:存在影响内膜稳定的病症;合并其他严重眼部疾病、术后严重并发症者、 眼局部长期用药者等;术前3个月使用过对内膜稳定性影响的药物;存在全身长期用药史,存在代谢疾病、自身免疫性及结缔组织疾病者。

表1 三组白内障患者一般资料比较
A组:切口位置于颞上方角巩膜缘,B组:切口位置于颞上方巩膜;C组:主切口于颞上方巩膜、辅助切口对侧180°角膜缘内;a为χ2值,余为F值
1.3方法 检查方法:分别于术前、术后对患者眼压、视力、TomeyⅣ角膜地形图测量角膜散光度、电脑验光及轴位等进行检查。使用角膜地形图角膜曲率联合A超测量眼轴轴长,运用SRK- T公式计算人工晶状体度数,预留-0.5 D。角膜散光定位方法:使用奥布卡因对C组患者表面麻醉后,于裂隙灯下,双眼水平、头部正位,手术切口位置使用ALCOM公司提供蓝色记号笔标记。
手术仪器均使用德国目乐手术显微镜完成手术治疗,术前使用复方托比卡氨眼液(参天制药株式会社生产,批号:A14200221221),使瞳孔散大7~8 mm,奥布卡因进行麻醉处理;应用3.0 mm一次性穿刺刀于切口位置:A组切口位置于颞上方角巩膜缘,B组切口位置于颞上方巩膜,注意切口制作时先将球结膜剪开,止血,于角巩膜缘后1 mm处巩膜;C组主切口于颞上方巩膜、辅助切口对侧180°角膜缘内做“一”字形隧道切口。前房内注入黏弹剂,使用撕囊镊进行直径6.0~6.5 mm中央连续环形撕囊,对切口使用5.5 mm扩口刀扩大,使内切口约6.0 mm、外切口约5.5 mm形态,侧切口于主切口左侧90°透明角膜位置。充分进行水分层及水分离后,将少许黏弹剂注入晶状体前,沿撕囊口前膜边缘下将黏弹剂针头滑入晶状体赤道部下方,黏弹剂注入同时,旋转翘起晶状体核,于晶状体核植入晶状体线环后,抬起晶状体核并左右摆动,将一半晶状体核选出囊袋外,由侧切口使用特制chop劈核刀进入前房,沿晶状体核中央使用chop劈核刀切开,借助劈核刀、晶状体核、晶状体环线三者反作用力及摩擦力,将晶状体核沿隧道顺式娩出,沿窄面将剩余核娩出。对残余晶状体皮质使用8号双腔注吸针吸除,抛光前囊及后囊下,黏弹剂注入,于囊袋内植入人工晶体。对残余黏弹剂充分注吸并对人工晶状体旋转,抛光囊膜,无需缝合,水密切口,术毕,并使用妥布霉素地塞米松软膏包眼。
术后第1天换药,使用常规普拉洛芬眼液、重组牛碱性成纤维细胞生长因子眼液、妥布霉素地塞米松眼液滴眼,各药物均每日4次,用药1周后,均调整为每日3次,每隔一周减少1次,直至停止用药。术中三组患者均无悬韧带断裂与后囊膜破裂。
1.4观察指标 使用日本拓普康RM- 8800电脑验光仪对三组患者术前与术后7 d、术后1个月、术后3个月裸眼视力进行检查;观察患者术前、术后不同时点间眼压情况、手术源性角膜散光(surgically induced astigmatism,SIA)度变化及患者裸眼视力水平、眼压及术后并发症发生情况。手术源性散光计算方法使用Vector适量分析法[6]计算。
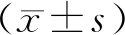
2 结 果
2.1三组患者术后各时点间裸眼视力比较 术后7 d三组患者视力水平比较差异无统计学意义(H=0.901,P=0.637);C组52例患者术后1个月、3个月裸眼视力均明显优于A、B两组(H=34.098,P<0.001;H=34.098,P<0.001)。见表2。
2.2三组患者治疗前后SIA变化比较 三组患者术后7 d、1个月、3个月SIA均较治疗前呈下降趋势,且C组下降速度最快,B组其次,三组组间、时点间比较差异有统计学意义(P<0.05),组间·时点间交互作用比较差异无统计学意义(P>0.05),见表3。

表2 三组白内障患者治疗后裸眼视力改善情况比较 (例)
A组:切口位置于颞上方角巩膜缘,B组:切口位置于颞上方巩膜;C组:主切口于颞上方巩膜、辅助切口对侧180°角膜缘内


组别例数术前术后7 d术后1个月术后3个月A组513.2±0.62.5±0.8a2.3±0.9a2.3±0.6B组513.3±0.52.4±0.9a2.3±1.0a2.1±0.8C组523.2±0.51.9±0.81.9±0.91.7±0.7 组间F=15.553 P<0.001 时点间F=80.624 P<0.001 组间·时点间F=1.842 P=0.089
SIA:手术源性角膜散光;A组:切口位置于颞上方角巩膜缘,B组:切口位置于颞上方巩膜;C组:主切口于颞上方巩膜、辅助切口对侧180°角膜缘内;a与C组比较,P<0.05
2.3三组患者治疗前后眼压水平比较 三组术后7 d、1个月、3个月眼压水平在组间、时点间、组间·时点间交互作用比较差异均无统计学意义(P>0.05),见表4。

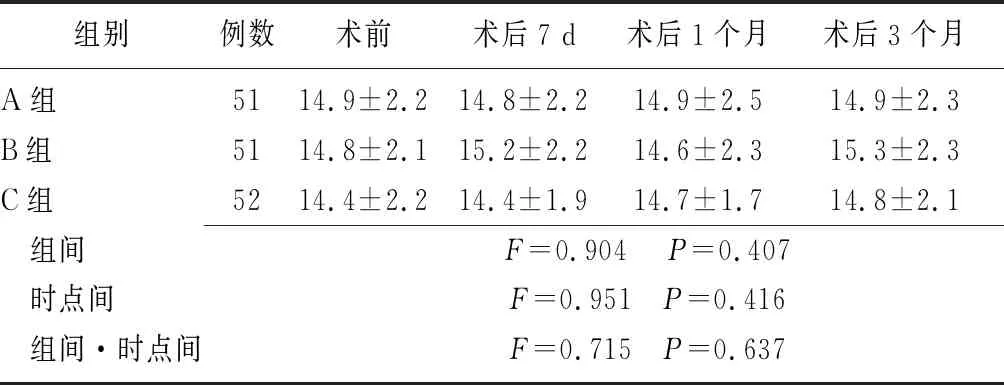
组别例数术前术后7 d术后1个月术后3个月A组5114.9±2.214.8±2.214.9±2.514.9±2.3B组5114.8±2.115.2±2.214.6±2.315.3±2.3C组5214.4±2.214.4±1.914.7±1.714.8±2.1 组间F=0.904 P=0.407 时点间F=0.951 P=0.416 组间·时点间F=0.715 P=0.637
1 mmHg=0.133 kPa;A组:切口位置于颞上方角巩膜缘,B组:切口位置于颞上方巩膜;C组:主切口于颞上方巩膜、辅助切口对侧180°角膜缘内
2.4三组患者并发症发生情况比较 术后三组均未出现后囊膜破裂、悬韧带断裂等严重并发症。三组患者治疗后总并发症发生率比较差异无统计学意义(χ2=0.092,P=0.955),见表5。

表5 三组白内障患者术后并发症发生率比较 [例(%)]
A组:切口位置于颞上方角巩膜缘;B组:切口位置于颞上方巩膜;C组:主切口于颞上方巩膜、辅助切口对侧180°角膜缘内
3 讨 论
白内障是临床眼科致盲的主要病症,有关研究显示,该病症致盲率高达50%[7]。白内障主要由代谢异常、外伤、遗传及老化等因素造成晶状体代谢紊乱,诱发晶状体蛋白质浑浊所致。白内障可分为先天性与后天性白内障,其中先天性白内障又分外生性与内生性两类,外生性即指胎儿或母体因全身性病变损伤晶状体所致,内生性则与胎儿发育存在相关性;后天性白内障即指出生后因多种因素导致晶状体浑浊所致。该病症多发于中老年群体,主要病症为视力进行性衰退、眩光感、晶状体浑浊等,可造成患者视力残疾,对患者日常生活造成严重影响,白内障患者生活质量一般低于正常人[8]。临床中治疗白内障以手术治疗为主,目前临床中白内障治疗的主要术式为超声乳化吸出+人工晶体植入术,但该术式仍存在一定的局限性;对于部分高龄患者的过熟期白内障或黑核白内障,因晶状体角膜内皮细胞功能不良、囊膜变性及悬韧带松弛等导致术后并发症发生率较高,特别是对于术中处理晶状体核,手术难度极高[9]。临床大量报道指出,无缝小切口白内障摘除术更适合治疗黑核或过熟期白内障[10- 11]。有研究显示,白内障超声乳化术虽具有视力恢复快、组织损伤小等优点,但术中操作要求较高,若超声乳化能量、流量设定、负压控制等稍有不慎,对角膜内皮细胞极易造成损伤,严重影响手术疗效[12]。随着医疗技术的发展,制造人工晶体水平及医疗器械的不断改善,临床中越来越多的学者认可小切口白内障摘除术。
白内障手术治疗是临床公认最有效的治疗方法,但术后最终散光是其多发并发症,主要因手术源性散光与术前散光所致[13- 14]。小切口白内障摘除术因具有不缝线、手术规范操作、手术时间短等优点可一定程度上控制减少角膜散光,但术后散光仍然存在[15- 16]。对此,有研究指出,通过设计手术切口的不同,可减少手术源性散光,矫正术前散光,提高术后患者裸视视力[17]。小切口白内障摘除术因手术切口形态、长度的缩小,使其对角膜散光的影响降低,而手术切口方向、位置则是造成角膜散光的重要因素[18- 19]。手术切口远离角膜屈光中心,可降低对角膜形态的影响。国外学者指出,角巩膜缘切口具有良好的弹性,手术操作对角膜圆顶记忆结构不造成破坏,且手术切口隧道距离瞳孔区较远,可避免因手术切口隧道过长出现不规则散光[20]。
本研究结果显示,三组SIA均较治疗前呈下降趋势,且C组下降速度最快(P<0.05),提示角巩膜缘最大角膜屈光度子午线方位手术切口可减少SIA;三组患者裸眼视力对比,C组52例患者术后1、3个月裸眼视力均明显优于A、B两组(P<0.05),提示C组运用切口位置对术后远期患者裸眼视力恢复较好,同时指出SIA一定程度上影响患者裸眼视力。也有学者研究指出,小切口白内障摘除术中,切口位于最大屈光经线上角巩膜缘可有效减少散光,再辅以对侧180°角膜缘内一穿透性切口,可更好的矫正术前散光[21]。本研究结果还显示,各组间眼压水平比较差异无统计学意义,三组患者治疗后总并发症发生率比较差异无统计学意义,且未出现后囊膜破裂、悬韧带断裂等严重并发症。
综上所述,对白内障患者应用小切口白内障摘除术治疗中,采用角膜地形图对患者散光轴位进行测量,手术切口位于角巩膜缘最大角膜屈光子午线位,再辅以对侧角膜缘穿透性切口,对控制术后手术源性散光及减少术前角膜散光等效果良好,且安全性高。
