新型骨水泥椎弓根螺钉内固定系统治疗重度骨质疏松腰椎退变性疾病的临床研究
2019-09-23杨红军苏高建冯智海吴子祥
杨红军 苏高建 冯智海 吴子祥
椎弓根螺钉内固定是目前脊柱外科常用的后路内固定方法,已广泛用于脊柱后路手术中;但对于骨质疏松患者,尤其是重度骨质疏松患者,由于椎体骨密度降低,骨小梁变薄,钉-骨界面把持力降低,常常需要二次翻修手术。如何有效提高椎弓根螺钉内固定强度,避免螺钉松动、内固定失败,一直是脊柱外科研究的重点。回顾性分析我科 2011年 1 月至 2015 年 1 月,采用新型“渐变孔”椎弓根螺钉内固定系统在重度骨质疏松性腰椎退变性疾病手术中应用的患者,并取得完整随访资料,现报告如下。
资料与方法
一、纳入标准与排除标准
1. 纳入标准:( 1 ) 脊柱正位骨密度 ( bone mineral density,BMD ) 值下降超过 -3.5 SD;( 2 ) 脊柱正位BMD 值下降超过 -2.5 SD,同时合并一处或多处骨折时为重度骨质疏松[1];( 3 ) 合并重度骨质疏松的腰椎间盘突出症、腰椎管狭窄症、腰椎滑脱症,保守治疗无效患者;( 4 ) 随访资料完整,随访时间 ≥2 年;( 5 ) 椎弓根螺钉使用前已告知患者及家属并签知情同意书。
2. 排除标准:( 1 ) 先天性或者继发性脊柱胸腰段畸形者;( 2 ) 椎体感染或肿瘤病变病例;( 3 ) 全身多系统疾病不能耐受手术治疗者;( 4 ) 心理疾患病情未控制者。
二、一般资料
本组共 62 例合并重度骨质疏松性腰椎后路手术患者。手术由同一科室的 2 位具有 10 年以上临床经验的高年资脊柱专科医师完成,一组采用普通椎弓根螺钉患者 29 例 ( 普通组 ),另一组采用新型“渐变孔”骨水泥型椎弓根螺钉患者 33 例 ( 骨水泥组 )。两组患者术前一般资料见表1,术前所有患者均经双能 X 线片吸收骨密度测量仪 ( 美国 Lunar 公司 ) 测量脊柱正位 ( L2~5) BMD 值,均存在重度骨质疏松。新型骨水泥椎弓根螺钉系统及配套系统均由山东威高骨科材料有限公司生产;骨水泥由意大利Tecres S.P.A 公司生产。
三、手术方法
骨水泥组:患者采取气管插管全麻,俯卧位,后正中入路;根据融合节段不同,常规显露椎板,以腰椎人字嵴顶点为进钉点,依次行椎弓根开口、开路、测深,探得钉道四壁及底部坚硬,无落空感,置入定位针;C 型臂机透视确认定位针位置及方向。钉道攻丝、拧入新型“渐变孔”骨水泥型椎弓根螺钉,透视确认螺钉在椎体及椎弓根内位置良好;配制骨水泥,在骨水泥处于“拉丝期”时,在透视下用骨水泥推杆向每枚螺钉内交替注射骨水泥约 1.5 ml;根据骨水泥在椎体内的分布情况随时决定是否继续注入骨水泥,以防骨水泥渗漏。临时固定一侧连接棒后,行椎板切除减压,椎间盘切除;完成彻底神经减压后,椎间隙填入减压时获得的自体骨粒及自体骨填充的合适椎间融合体 1 枚,椎体间充分植骨。再依次安装预弯后的连接棒,拧紧螺帽,安装横连:透视确认椎间高度及腰椎生理曲度恢复满意、内固定位置良好;剩余骨粒做后外侧关节突间融合;放置引流管,关闭切口。
普通组:手术过程中采用普通椎弓根螺钉,无骨水泥灌注,其它手术步骤均同骨水泥组。
四、术后处理
患者均术后 2~3 天拔除引流管,术后常规补液及预防感染;术后第 2 天床上行双下肢直腿抬高功能锻炼,预防神经根粘连。术后 1 周在腰背支具保护下下床锻炼,术后复查腰椎正侧位片,评估内固定位置情况;必要时加做 CT 三维重建,明确骨水泥渗漏情况。术后支具外固定保护 3 个月,术后正规抗骨质疏松治疗;出院后 3 个月、1 年、2 年定期复查。
五、观察指标及评定方法
所有患者术后 3 个月、1 年、2 年随访,拍腰椎正侧位、动力位 X 线片,必要时行腰椎 CT;比较术前及术后腰腿疼痛视觉模拟评分 ( visual analogue scale,VAS )、Oswestry 功能障碍指数 ( oswestry disability index,ODI )。采用改良 Brantigan 等[2]标准评定术后 1 年椎体间植骨融合情况,依据 X 线片评价术后螺钉松动情况。
Brantigan 评定标准:将椎间的影像学表现分为 5 级:A 级,明显的假关节形成,结构塌陷,椎间高度丢失,椎体滑脱,椎弓根螺钉断裂,椎间融合器移位,移植骨吸收;B 级,可疑假关节形成,明显的移植骨吸收,融合区可见明显的透光区或透光带;C 级,不确切的骨不连,融合区移植骨的骨密度与术后相似,少部分融合区可见少量透光区或透光带,且至少一半的植骨区域在椎体与移植骨之间无透亮带;D 级,可疑骨融合,整个融合区无透光带;E 级,坚强融合,融合区域融合骨的密度在影像学上较术前更成熟致密,移植骨与椎体间无界面,成熟骨小梁形成骨桥,小关节融合。其中 D 和E 属于融合,A、B、C 属于不融合。评价椎弓根螺钉松动指标:( 1 ) 存在至少 1 mm 宽的透亮带;( 2 )腰椎动力位 X 线片上发现螺钉相对椎体有位移;( 3 ) 随访过程中发现螺钉在椎体内的位置发生变化,出现以上 1 种及以上都认为是螺钉松动。
六、统计学处理
结 果
一、纳入样本分析
两组患者随访时间均>2 年;数据收集完整无样本脱落,全部进入结果分析;两组患者性别、年龄、疾病构成、术前患者骨密度、术前 VAS 评分、术前 ODI 评分比较,差异无统计学意义 ( 表1 )。
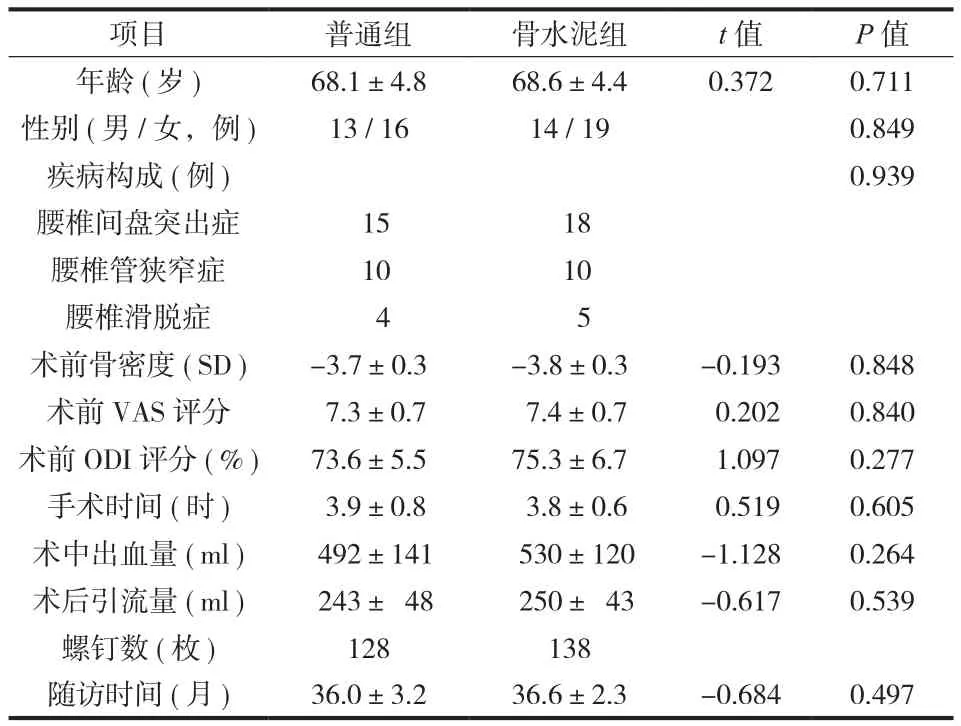
表1 两组患者一般资料组间比较Tab.1 General characteristics of two groups
二、手术结局分析
两组患者手术均顺利完成,骨水泥组手术时间( 3.9±0.8 ) h,较长于普通组 ( 3.8±0.6 ) h,但差异无统计学意义;两组患者术中出血及术后引流量比较,差异无统计学意义;骨水泥组 1 例术中透视发现发生骨水泥椎体旁渗漏,停止后未在继续渗漏,渗漏率 0.72%。骨水泥组患者术后 X 线片及 CT 提示:内固定位置良好,骨水泥在螺钉远端呈柱状弥散样分布于椎体,无椎管内及椎弓根区域渗漏椎间隙植骨充分。两组患者术后切口均一期愈合,无感染、切口渗液、发热等并发症。
三、临床疗效评价
所有患者术后临床症状均缓解,疗效满意( 表2 )。术后 3 个月两组患者 VAS 评分组间比较,差异无统计学意义;术后 2 年两组患者 VAS 评分组间比较,差异有统计学意义 (P<0.05 )。术后 3个月两组患者 ODI 评分比较,差异有统计学意义(P<0.05 );术后 2 年比较,差异有显著性统计学意义 (P<0.01 )。术后 1 年、2 年随访时,结合腰椎X 线片检查,普通组 3 例 5 枚螺钉松动,1 例行腰椎翻修术,另 2 例因无临床症状继续观察;骨水泥组所有患者椎弓根螺钉及骨水泥在椎体内位置稳定,周围骨小梁致密,骨水泥螺钉与骨周围无低密度区或透明带出现,无内固定松动、断裂。骨水泥组患者在术后 1 年随访时均已达到椎体间植骨融合;普通组患者在术后 1 年随访时存在 2 例椎体间植骨未融合,融合率 93.1%;两组患者植骨融合率比较,差异有统计学意义。典型病例见图1。
表2 两组患者随访指标的组间比较 (±s)Tab.2 Comparison of follow-up indicators between the two groups(±s)
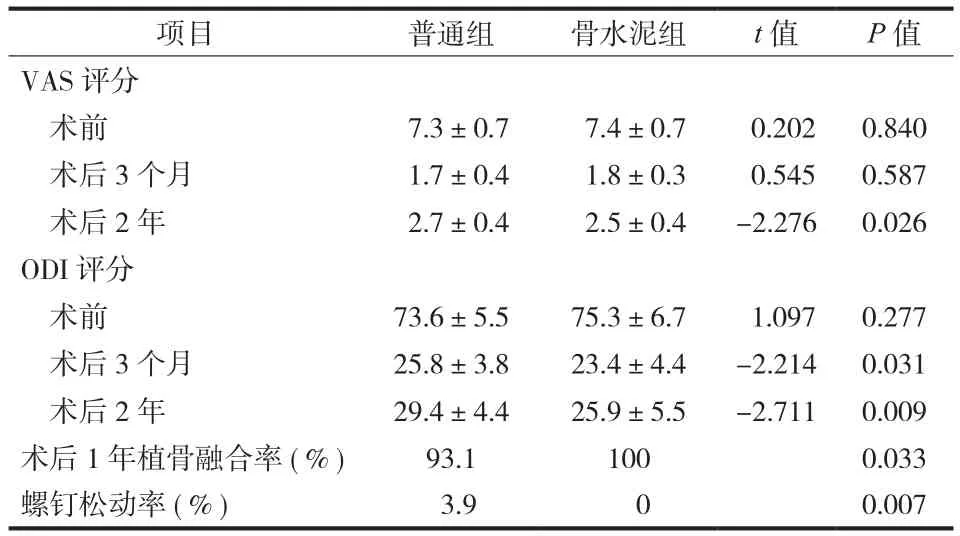
表2 两组患者随访指标的组间比较 (±s)Tab.2 Comparison of follow-up indicators between the two groups(±s)
项目 普通组 骨水泥组 t 值 P 值VAS 评分术前 7.3±0.7 7.4±0.7 0.202 0.840术后 3 个月 1.7±0.4 1.8±0.3 0.545 0.587术后 2 年 2.7±0.4 2.5±0.4 -2.276 0.026 ODI 评分术前 73.6±5.5 75.3±6.7 1.097 0.277术后 3 个月 25.8±3.8 23.4±4.4 -2.214 0.031术后 2 年 29.4±4.4 25.9±5.5 -2.711 0.009术后 1 年植骨融合率 ( % ) 93.1 100 0.033螺钉松动率 ( % ) 3.9 0 0.007

图1 患者,男,69 岁,L3~4、L4~5 椎间盘突出症,经腰椎后路椎板减压、椎间盘切除、植骨融合、内固定术,术后随访 2 年 3 个月 a~b:术前腰椎正侧位 X 线片示腰椎生理曲度丢失,L3~4、L4~5 椎间隙变窄;c~d:术前腰椎 MR 示 L3~4、L4~5椎间盘突出,致椎管狭窄;e~f:术后 1 周腰椎正侧位 X 线片示内固定位置良好,骨水泥分布于螺钉远端、骨水泥远离椎体后壁及椎弓根,腰椎生理曲度恢复;g~h:术后 2 年 3 个月腰椎正侧位 X 线片示椎间隙植骨融合良好,内固定无松动、断裂,内固定牢固Fig.1 Male, 69 years old, follow-up 27 months, L3-4,L4-5 intervertebral disc herniation. The patient underwent posterior lumbar disc removal, laminectomy, bone graft fusion and internal fixation a - b: Preoperative AP and lateral X-ray films showed lumbar physiological curvature lost, L3-4, L4-5 narrow intervertebral space; c - d: Preoperative lumbar MRI showed L3-4, L4-5 intervertebral disc herniation, spinal canal stenosis; e - f: AP and lateral X-ray films 1 week after surgery showed good fixation position, bone cement distribution, and physiological curvature;g - h: AP and lateral X-ray films 27 months after surgery showed good bone fusion and firm fixation, no loosening or break was found
讨 论
一、重度骨质疏松椎体中新型椎弓根螺钉的稳定性及临床评价
研究表明,椎弓根螺钉椎体中的稳定性取决于骨-钉界面的生物力学特性[3],其强度大小主要取决于两方面:螺钉结构和钉道周壁骨质强度。在重度骨质疏松脊柱内固定手术中,骨质疏松程度越重,椎体弓根螺钉在椎体中的把持力下降越明显[4-5];单纯改进螺钉直径、长度、螺钉螺杆及螺纹等结构[6-8]不能有效改善螺钉把持力不足的弊端。现阶段最为有效的解决措施[3,9]是通过改善骨-螺钉界面以增加骨对螺钉的把持力;其中骨水泥强化椎弓根螺钉是目前研究热点,能够有效提高椎弓根螺钉的稳定性[10-12],缺点是存在严重并发症:骨水泥渗漏压迫脊髓神经、凝固时的热效应损伤以及骨水泥栓塞等。Perez 等[13]报道骨水泥渗漏的几率可达24%~74%,导致神经根或者硬膜损伤的风险分别为3.7% 及 0.5%。
新型骨水泥螺钉是在普通椎弓根螺钉基础上研制,轴向中央设计骨水泥流出通道,通道直径1.6 mm;螺钉远端间隔一个螺纹,自远及近分别有直径由大到小 1.5 mm、1.2 mm、0.9 mm 侧壁孔,骨水泥推杆容积为 1.5 m;生物力学证实置钉后通过螺钉中央流出通道向椎体中注入骨水泥,由于渐变侧孔的压力相同,骨水泥从侧孔弥散于椎体骨小梁间隙中,即螺钉远端 1 / 3 的安全区域,远离椎体后壁及椎弓根[14]。在螺钉结合骨水泥部分,骨水泥在螺钉周围呈柱状分布,弥散于松质骨中,形成“螺钉-骨水泥-松质骨”牢固复合体;从而使螺钉、骨水泥与椎体之间形成稳定结构,在重度骨质疏松椎体中显著提高螺钉的轴向拔出力,稳定性更好[15]。体外生物力学实验表明:骨水泥螺钉最大轴向拔出力可达 ( 573.2±136.30 ) N[14];椎弓根螺钉的固定强度可增强 49%~264%[16]。
随着骨质疏松性脊柱疾病的手术患者增加,内固定松动不可避免。国内外文献报道骨质疏松患者螺钉松动率为 0.6%~12.6%[17],重度骨质疏松中甚至达 25%[18]。新型“渐变孔”椎弓根螺钉通道内的骨水泥和螺钉周围松质骨中的骨水泥、与螺钉、椎体固化后形成一个不可分割的整体,不仅强化了钉道,更作为一个整体固定组合,为内固定系统提供强大的抗旋转、抗拔出的力学支撑。同时在螺钉的远端存在螺钉-骨水泥-骨界面,而靠近椎体后壁及椎弓根内则是螺钉-骨界面,充分考虑椎弓根对螺钉有良好的把持力;同时椎弓根螺钉钉尾设计成万向型,在提供强大的抗旋转、抗拔出生物力学的同时,逐渐卸载螺钉后方过度集中的剪引力,避免断钉断棒的发生;骨水泥从椎弓根螺钉中央孔中流出,包裹着螺钉,并在螺钉周围呈柱状分布,首先形成螺钉-骨水泥复合体,消除了螺钉-骨水泥界面间的松动;因此,新型骨水泥螺钉松动情况主要是对螺钉-骨水泥复合体与骨界面之间的观察评估。本研究中,骨水泥组椎弓根螺钉周围未见螺钉-骨水泥复合体周围有透亮区,无松动、断裂,普通组 3 例 5 枚螺钉松动,螺钉松动率达 3.9%。坚强的内固定避免了因椎弓根螺钉松动、断裂引起内固定失败;同时为椎体间植骨融合提供了局部稳定的力学环境,确保植骨融合成功,恢复椎间高度以及腰椎生理曲度,持续维持脊柱的稳定性,达到满意的临床效果。本研究中,骨水泥组所有患者均成功椎间融合,而普通组患者有 2 例未融合。术后 3 个月两组间 VAS 评分差异无统计学意义;术后2 年时,骨水泥组 VAS 评分与普通组比较,差异存在统计学意义。随着随访时间增加,坚强的内固定与植骨融合的成功,保证了患者术后临床效果的持续满意,术后 3 个月 ODI 评分两组间比较差异有统计学意义,术后 2 年 ODI 评分两组间比较差异有显著性统计学意义。
二、重度骨质疏松椎体中新型椎弓根螺钉的安全性
骨水泥渗漏是骨水泥强化椎弓根钉道技术最常见且最严重的并发症,新型“渐变孔”骨水泥型椎弓根螺钉内固定系统应用于重度骨质疏松腰椎退变性疾病中安全性主要是对骨水泥渗漏的评估。本研究中骨水泥渗漏发生率 0.72%,且无椎管内渗漏,显著低于文献报道骨水泥渗漏几率 11%~73%[13]。本研究中 1 例椎体前缘渗漏,在透视下及时发现停止数秒后,仍可继续注入。笔者认为主要在于:( 1 )螺钉的独特设计,使骨水泥主要集中在螺钉的远端,远离椎体后援及椎弓根;( 2 ) 骨水泥处于面团期推杆交替推入,推入椎体的压力是主动加压且可控,同时在透视下观察骨水泥的分布趋势,如当骨水泥接近上下终板或者前后壁时立即终止骨水泥注入,安全性提高;( 3 ) 螺钉后 1 / 3 的螺纹变密、螺间距变小,扩大了螺纹与椎弓根接触面积致更紧密接触,防止骨水泥从椎弓根-螺钉间的间隙溢出,导致神经根、硬膜损伤;( 4 ) 本研究中每个椎体中骨水泥用量约 1.5 ml;其体外生物力学研究中亦证实是最佳骨水泥用量 1.5 ml[19],这与 Blattert 等[20]通过临床研究也建议使用骨水泥注射剂量一致。
新型“渐变孔”骨水泥椎弓根螺钉在临床已显示出其优越性,其手术时间、术中出血与术后引流量接近,差异无统计学意义。临床已应用于多种脊柱疾病手术中,笔者仍认为必须严格掌握适应证,一旦骨水泥螺钉植入后,形成为螺钉-骨水泥-椎体复合体,取出困难,强行取出会严重破坏骨质,甚至椎体的毁损。为克服上述风险,目前国内外研究趋势是研发可吸收骨水泥,避免长期存留带来的并发症,同时采用术中导航置钉及骨水泥注入,降低渗漏的发生率。
本研究结果提示,对于伴重度骨质疏松老年腰椎退变性疾病患者,术中采用新型“渐变孔”骨水泥螺钉内固定系统能够提供牢固的稳定性,术后临床疗效满意,安全性高,骨水泥渗漏发生率显著降低。
