妊娠合并白血病22例临床分析*
2019-09-16乔谷媛陈必良谭明华贺媛媛袁小宇刘朵朵
乔谷媛,陈必良,谭明华,贺媛媛,袁小宇,刘朵朵
空军军医大学西京医院妇产科(西安710032)
国外文献报道显示,妊娠期白血病的发病率约为1/75 000~100 000人[1-3]。临床工作中,妊娠合并白血病给患者、血液科和产科医生带来了复杂的治疗难题,诊治时要根据患者病情,考虑到母儿双方因素,均衡利弊,获得最优化的治疗结果。总结分析妊娠期合并白血病患者的临床表现,对今后管理妊娠期白血病患者,有重要的意义。
临床资料
1 一般资料 收集我院自2010年5月至2018年10月收治的妊娠合并白血病患者22例,年龄21~41岁,平均年龄(28.91±5.59)岁。其中,妊娠合并急性白血病患者11例,平均年龄(29.09±7.09)岁;孕早期诊断(≤12周)3例,中孕(13~28周)诊断2例,晚孕诊断(≥28周)6例;11例中初产妇8例,经产妇3例。见表1。慢性白血病患者11例,平均年龄(28.73±3.90)岁;孕前诊断6例,孕早期诊断4例,孕中期诊断1例;该11例均为初产妇。见表2。

表1 11 例妊娠合并急性白血病的临床表现
2 临床症状与体征 由于临床症状不典型,加上妊娠期生理症状掩盖,患者的临床症状往往被忽视。个别孕妇表现为:头晕、乏力、发热,进行贫血和出血倾向等。患者可能出现下列体征:牙龈出血,全身皮肤散在瘀斑,肝脏肿大,淋巴结肿大,胸骨压痛或出现稽留流产,死胎等。
3 实验室检查 血常规,骨髓检查穿刺检查包括形态学检查、免疫表型、细胞遗传学和分子研究。
4 治疗情况 孕期定期血液科,产科检查,密切监测血常规,肝肾功、胎监、超声等指标。
4.1 妊娠合并急性白血病:11例患者中有3例孕期化疗,1例孕早期发现,化疗后14+1周引产,1例孕期化疗,药物暴露28周,化疗方案为HA(高三尖杉酯碱,阿糖胞苷)诱导缓解,IDAA方案巩固强化(伊达比星,阿糖胞苷),孕期共化疗4次。2例早幼粒细胞白血病病患者均采用肿瘤细胞诱导分化剂维甲酸(ATRA)治疗,另1例孕中期诊断,应用伊达比星化疗1疗程,孕39+1周终止妊娠。
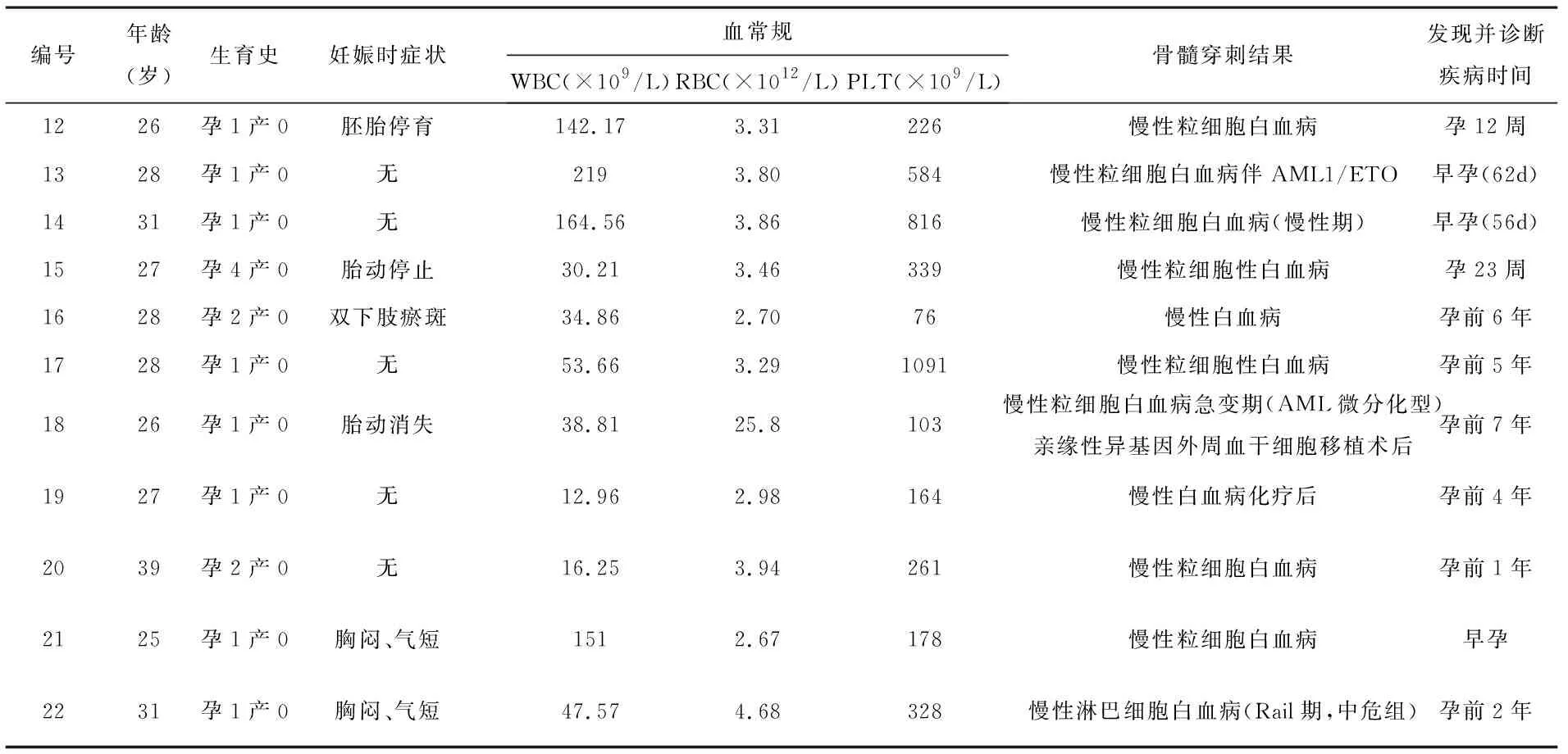
表2 11例妊娠合并慢性白血病临床表现
4.2 妊娠合并慢性白血病:11例妊娠合并慢性白血病患者中,6例孕前诊断,其中1例完全缓解,孕期未用药。1例亲缘性异基因外周血干细胞移植术后出现造血干细胞移植后移植物抗宿主病(Graft-versus-host disease),孕期出现慢性粒细胞急变,应用HA(高三尖杉酯碱,阿糖胞苷)/MA(米托蒽醌,阿糖胞苷)化疗,于孕31+5周死胎引产。1例孕期应用干扰素隔日治疗。1例口服达沙替尼,1例口服伊马替尼,1例孕期口服别嘌呤醇缓释胶囊、羟基脲、双嘧达莫。孕期诊断5例,4例孕期有口服羟基脲,甲磺酸伊马替尼治疗。
5 妊娠结局及随访
5.1 妊娠合并急性白血病,见表3。

表3 11 例妊娠合并急性白血病孕妇治疗情况及胎儿的结局
5.1.1 母亲情况:患者中分娩8例,均剖宫产出生。中孕引产2例,清宫1例。妊娠合并急性白血病未化疗患者中, 1例产后2月死亡。4例失访, 3例存活无产后并发症。
5.1.2 新生儿结局:合并急性白血病患者出生的8例新生儿中,1例婴儿患肾病,余家属自诉目前检查正常。
5.2 妊娠合并慢性白血病,见表4。
5.2.1 母亲情况:3例妊娠合并慢性白血病患者分别于34周,39+2周,42周顺产,2例分别于37+2周,37+4周剖宫产,其中1例为双胎。孕早期流产2例,孕中期引产4例,其中死胎和胚胎停育各1例。3例患者失访,8例存活。
5.2.2 胎儿情况:出生6例新生儿随访均体健。
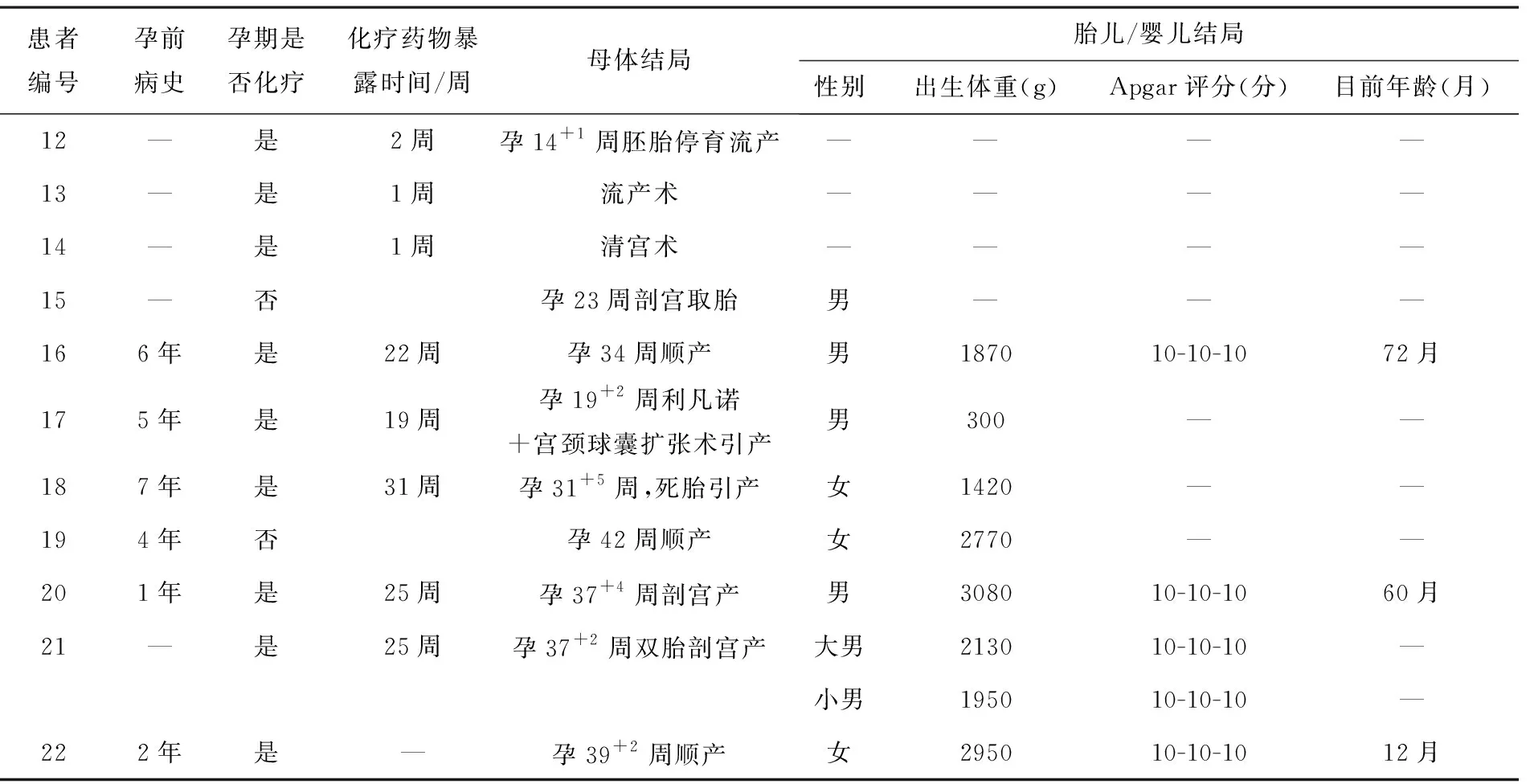
表4 11 例妊娠合并慢性白血病孕妇治疗情况及胎儿的结局
讨 论
妊娠期白血病是一种罕见的疾病,急性髓系白血病(Acute myelocytic leukemia,AML)占妊娠合并白血病病例的三分之二[2,6],而急性淋巴细胞白血病、慢性白血病或骨髓增生异常综合征则很少被描述。随着伊马替尼和各种其他酪氨酸激酶抑制剂的应用,慢性白血病患者的预后得到了改善。我科收治的妊娠合并白血病病例中,急性和慢性白血病患者各占50%,其中6例患者孕前诊断为慢性白血病,处于缓解期。
妊娠期白血病的症状类似于非妊娠状态的表现,妊娠可能掩盖了一些临床症状。回顾我们的病例,50%患者无特异临床症状,表现为乏力、纳差、面色苍白或气促症状5例(占22.73%);3例(占13.64%)患者以腹痛,阴道出血就诊;2例(占9.09%)出现皮肤瘀斑、牙龈出血。但所有病例均存在血常规异常,主要表现为白细胞异常(升高或减少),血红蛋白下降,血小板异常(增多或减少)。在临床工作中要做好宣传教育,重视孕前,孕期检查。详细询问病史,如果出现类似白血病的相应症状,应与孕期的常见症状相鉴别。对不能解释的血常规异常,需及时到专科就诊。
妊娠期间患白血病,患者的骨髓造血功抑制,贫血、血小板减少、感染,败血症;白血病细胞淤滞导致血栓风险增高,孕产妇出现DIC、产后出血、脑出血、脑梗死等并发症发生率升高。可能导致胎盘血管阻塞,导致胎儿发育异常[7,10]。病理妊娠如子痫前期、血栓性疾病、胎盘早剥等的发生率也明显增高,需由产科医生和血液科医生共同评估、管理,有指证的干预。本研究纳入患者均经过多学科诊治,随访患者中除1例术后化疗后2月死亡,其余患者在围产期均病情稳定,未出现感染,血栓,DIC等并发症。因本研究病例有限,仍需加强随访,积累诊治经验。
对确诊的妊娠合并白血病患者,应就妊娠的风险以及对孕妇及新生儿可能出现的潜在副作用向母亲提供咨询。目前认为妊娠与白血病的相互影响存在争议,大致分为三类:第一,妊娠期促进白血病病情进展,因妊娠状态下免疫抑制,机体激素水平改变,刺激休眠的白细胞-白血病复发;第二,妊娠对机体有保护作用,妊娠时机体产生大量的17-羟皮质酮及孕酮,这些激素可能发挥抗白血病作用;第三,妊娠与白血病之间无影响,妊娠本身对白血病的发生、发展、化疗效果以及预后并无明显影响[10]。
1 急性白血病 本研究妊娠合并急性白血病患者平均年龄(29.09±7.09)岁与文献报道27岁(15~45岁)相符[4]。明确分型的急性髓性白血病AML占63.64%(7/11),AML比急性淋巴细胞白血病(Acute lymphoblastic leukemia,ALL)所占比例更多(7∶1)。目前国内外文献报道,妊娠期白血病以急性白血病为主,妊娠早、中、晚期,哺乳期均可发病,54%孕中期诊断[4]。而我们急性白血病病例孕晚期诊断达54.55%(6/11),可能与病例有限,孕早期发现急性白血病后已行治疗性流产;部分医生和患者缺乏认识,发现疾病诊治延迟有关。
妊娠期合并白血病罕见,临床对妊娠合并白血病患者的管理经验有限。国内外缺乏相应指南可供借鉴,目前根据不多的病例报道针对治疗妊娠期AML和APL治疗的建议总结见表5[2]。在孕早期诊断急性白血病的患者建议控制好血小板计数和凝血功能,尽快终止妊娠,并立即实施常规化疗,以提高孕妇的治愈率。文献报道,在怀孕的前3个月进行化疗胎儿致畸的风险显著增加。主要畸形率达10~20 %,不良妊娠结局率可达 33%[10]。在开始化疗之前,要与患者及家属充分讨论风险和获益,本组病例中孕早发现2例,1例稽留流产,行清宫,另1例虽孕早期发现确诊后已是孕中期,行化疗,用药包括:阿糖胞苷,高三尖杉酯碱,伊达比星,在第1个周期后获得缓解,孕期化疗四个周期,化疗耐受性良好,妊娠晚期接受了常规的产前随访,足月分娩,新生儿出生体重3880g。新生儿出生后2h发现呼吸急促,考虑新生儿呼吸窘迫综合征(Neonatal respiratory distress syndrome,NRDS)转新生儿科诊治,目前预后良好。

表5 关于治疗妊娠期AML和APL治疗的建议
中孕期2例诊断患者选择了终止妊娠,在治疗性流产过程中没有发现意外事件,所有患者随后都接受了全剂量的常规化疗。我们的经验表明,在妊娠早期白血病患者可以接受标准诱导化疗后,病情缓急后,治疗性流产是一种安全的选择[11-12]。
孕中晚期诊断的急性白血病,在这段时期化疗药物对胎儿的影响较小。对有强烈生育愿望的患者,可以继续妊娠妊娠同时启动化疗,文献报道,此时化疗对母儿安全有益,相反,延 迟 化 疗 影响母儿预后[13]。根据急性白血病种类推荐使用阿糖胞苷或全反式维甲酸(ATRA)和蒽环类药物(如柔红霉素)。根据如表5所示:一般36周后不建议化疗。一般建议终止妊娠的时机通常在停止化后2~3周,停止化疗后使孕母骨髓造血功能恢复,促进胎儿体内的化疗药物通过胎盘排泄,降低新生儿骨髓抑制的风险[5]。
也有文献指出,若妊娠中、晚期诊断白血病,32周后以后出生的新生儿存活率大于95%,若在32周后诊断的妊娠合并白血病,可以期待至分娩结束后再进行化疗[5]。
成人ALL有高度侵袭性,有研究认为诊断后应立即终止妊娠给予治疗[15]。也有学者认为,孕20 周前,建议终止妊娠后立即化疗[14]。孕20周后孕晚期前,可使用不包括甲氨蝶呤的治疗方案。孕晚期可使用在非妊娠妇女中使用的标准方案[14]。本研究中有1例ALL患者,诊断时已近足月,于37+5周剖宫产分娩,手术顺利。产后常规化疗。遗憾的是该患者失访,预后不清。
2 慢性白血病 在本研究中,慢性白血病患者11例,平均年龄28.73±3.90)岁。慢性白血病中以慢性粒细胞性白血病为主,占90.90%(10/11)。既往患慢性白血病患者占54.55%(6/11)。慢性白血病合并妊娠的患者均在妊娠早期诊断。由于慢性粒细胞白血病(Chronic myelocytic leukemia,CML)患者长期生存率提高,缓解期的CML患者开始注重生育问题。2015年美国癌症中心和血液研究所发表的慢性白血病诊治流程专家共识[3](图1),有利于临床医生参考学习。
目前常用的TKI类药物有伊马替尼、达沙替尼、尼洛替尼、博舒替尼等,研究认为尼洛替尼极少通过胎盘且无致畸作用,被认为是妊娠期毒性最低的TKI药物[9]。伊马替尼可与血浆蛋白高度结合,研究发现与血浆蛋白结合的伊马替尼分子量较大,胎盘通过率也很低[3,9]。有文献指出,达沙替尼的胎盘穿透力很强,妊娠期应禁用达沙替尼[11]。尽管达沙替尼有很好的疗效,但使用这种药物的经验非常有限。迄今为止,只有少数关于达沙替尼在妊娠早期使用的最新研究报告,有学者描述了8例妊娠女性接受达沙替尼治疗的妊娠结局, 3例接受治疗性流产(2例由于患者决定,1例原因不明);2例自然流产患者,1例38岁患者(G1P1)在孕8周时,1例33岁患者(G3P3)在9周时;3例分娩的活婴(1例正常阴道分娩,1例剖腹产,1例分娩方式未知)[3]。本研究中有3例患者孕期口服伊马替尼,其中2例患者自然流产(1例26岁患者孕14+1周(G1P0),1例31岁在8周时(G1P0)),1例患者孕37+2周双胎剖宫产。1例口服达沙替尼,孕34周,因初产臀位剖宫产,分娩新生儿体重、身高等指标正常。没有发现孕妇、胎儿毒副作用。

图1妊娠合并慢性白血病诊治流程[3](TKI:Tyrosine kinase inhibitor酪氨酸激酶抑制剂;CMR:Complete molecular remission完全分子缓解;MMR:Major molecular response主要分子生物学缓解;IFN-a:Interferon alpha干扰素)
理论上说,应用伊马替尼治疗期间应有效避孕。对有生育要求的白血病女性患者,Sokal 评分越低,越早达MMR,且MMR持续时间越长( ≥2年) ,妊娠时停药的安全系数越高。受孕前应避免TKI药物暴露,建议孕前停用TKI药物后应留有一段药物代谢期。妊娠最初几周时间内,母体通过单纯扩散方式进行胚胎营养供给,随后启动胎盘血主动运输方式。不同妊娠阶段TKI类药物暴露可影响生育结果[11]。曾有文献指出妊娠前 3 个月伊马替尼暴露可能增加先天性畸形风险[3],但这一结论目前仍需要大宗的临床数据进一步证实。妊娠期,TKI致畸作用可能是对胎儿发育至关重要的酪氨酸激酶(如c-kit或PDGFR)的非靶标抑制所致,在怀孕期间使用可能不安全,特别是在怀孕的头3个月。多个回顾性研究孕期应用伊马替尼可能与自发性流产,肾发育不全、突眼、半眼,尿道下裂和其他先天性畸形有关[3]。大多数研究认为,TKIs在妊娠的中、晚期使用是相对安全的[7,12]。目前仍缺乏大样本数据,治疗过程中要了解患者的意愿、获得临床缓解持续时间。根据孕期指标,对伊马替尼的分子或血液学反应,动态监测疾病同时为患者进行个体化治疗。
本研究中1例患者接受了α-干扰素治疗。300万单位/隔日注射,于39+2周顺产一女婴。IFN-α约19kDa,分子量大限制其通过胎盘屏障,不影响DNA合成。体外研究表明,IFN-α对白血病克隆有选择性毒性,通过增强“免疫”调节;调节骨髓微环境调节等途径来发挥治疗白血病的作用[3]。动物研究揭示了IFN-α对大鼠和兔子的后代的没有致畸作用,但也有研究表明,较高剂量的IFN-α会使恒河猴流产[3]。IFN-α在胎盘、羊水和胎膜中的少量存在被认为对胎儿是安全的[10]。因此,仍然建议在怀孕期间使用IFN-α,孕期IFN-α的应用对胎儿的收益大于风险[9,11]。
本研究中有45.45%(5/11)患者孕期联合应用羟基脲治疗。羟基脲是一种细胞毒性药物,通过抑制酶的作用减少脱氧核糖核苷酸的生成来抑制DNA的合成,在TKIz制剂引入前,羟基脲通常用于治疗CML,研究提示高达90%的接受羟基脲治疗的CML患者可能会经历临床和血液学检查的缓解。但羟基脲不延长总生存期,而且很少导致细胞遗传学反应[3]。羟基脲分子量小,可以通过胎盘,早孕期应用有致畸作用,中、晚孕期应用虽相对安全,但文献报道仍与胎儿宫内生长受限、子痫前期发病风险增高有关[12]。由此看出妊娠合并慢性白血病临床用药安全数据有待于总结。妊娠期用药需与患者及家属充分沟通。
白细胞单采术且需要多学科协作,使用特殊仪器,费用较高,限制临床应用。目前不是慢性粒细胞性白血病患者维持治疗推荐的方法。但能快速降低白血病淤滞和减少形成血栓的风险,但对妊娠患者来说,白细胞单采术可以避免药物对胎儿致畸的影响,整个孕期均可使用,早孕期应用可避免药物致畸作用,在临近分娩等紧急情况下使用,能使白细胞水平快速下降[3,12]。
3 胎 儿 妊娠合并白血病孕妇的胎儿胎儿生长受限、流产、胎死宫内、死产及早产的风险增加。妊娠期化疗会增加胚胎丢失及胎儿畸形的发生率。本组数据中2例孕早期流产,2例孕中期胎死宫内。出生的8例新生儿中,1例合并肾炎,1例产后2h后出现NRDS。其余孩子目前随访未见异常。现有文献表明白血病细胞转移到胎儿的风险非常低,由于胎盘屏障的保护,即使白血病细胞穿过胎盘屏障也可以被胎儿自身的免疫系统清除防止白血病细胞植入发育中的胎儿体内[10]。有学者对84例在子宫内接受化疗的儿童进行了长期随访(中位数18.7年),这些孩子无先天性、神经性疾病或心理副作用,对学习和教育能力无明显影响,因此认为,化疗可应用于孕中期和孕晚期[14]。
近几年,随着辅助生殖技术的发展,白血病治疗前生殖细胞冷冻案例有所报道[15],也不失一种保留生育能力的方法。综上所述,对所有妊娠合并白血病的患者均需要和患者家属充分沟通,进行有效的生育管理,制定个体化治疗方案,多学科协作共同保障母婴安全。
