股内侧肌下入路行人工全膝关节置换术的早期治疗效果观察
2019-09-07戴科晶周翔蔡荣鄢承元陈涛
戴科晶 周翔 蔡荣 鄢承元 陈涛
(贵阳市第四人民医院<贵阳市骨科医院> 贵州 贵阳 550002)
膝关节骨性关节炎的长期疼痛、畸形和功能活动障碍,越来越多患者的最终选择膝关节置换术(Total knee arthroplasty,TKA)进行治疗,TKA的入路众多,其中股内肌下入路有对伸膝装置的干扰相对较小,最大限度的保护了伸膝功能的优点[1],但是该入路手术区域的暴露对于肥胖、重度内外翻畸形以及屈曲挛缩的患者,可能无法获得良好的手术视野,故目前其应用尚存在一定争议[2-4],在选择合适的适应症后,笔者于2017.7-2018.7对本院收治的38例患者40例膝内翻患者分为两组比较临床效果,报告如下。
1.资料与方法:
1.1 一般资料
1.1.1 研究对象:2017年7月-2018年7月共纳入患者38 人40例膝关节,年龄在61岁~78岁,男 18 例,女 20 例;均为骨性关节炎膝内翻患者
1.1.2 纳入及排除标准:纳入标准:(1)、患者有明确膝关节疼痛,伴有不同程度的膝关节活动受限、内翻畸形,X线表现:患膝为膝内翻<30度,屈曲挛缩<20度。(2)初次全膝关节置换术的患者。(3)体重指数(BMI)<30。膝关节活动度>60度。(4)各项辅助检查及化验结果无明显手术禁忌,可耐受全膝关节置换术的患者。排除标准:(1)伴有严重内科疾病,无法耐受手术创伤的患者。(2)存在近期感染的患者。(3)膝外翻排除。
两组患者在性别、年龄、体重、术前膝关节活动度及kSS评分上差异无统计学意义。
1.2 方法
(1)38例患者以随机数法均分为治疗组和对照组。治疗组采用股内侧肌下入路,而对照组患者采用内侧髌旁入路。(2)所有患者均由同一组医师进行手术操作。
1.2.2 手术方法:麻醉:腰硬联合 均采用止血带
治疗组:作膝关节前内侧切口屈膝90°,自髌骨上极上方约4CM处大腿远端内侧斜向下经髌骨内缘至胫骨结节内1 cm 处作皮肤切口,长约12~14CM,切开皮下及浅筋膜,沿股内侧肌内下缘取“L”形切口由后向前切开关节囊,保护股内侧肌下缘的肌纤维,确认股内侧肌下进入,切口沿髌骨内缘向远端切开直至胫骨结节内缘,能向前外侧牵开髌骨,伸膝位向外侧脱位但不翻转髌骨至屈膝。
对照组:屈膝90度作膝前正中皮肤切口,长约12~15CM逐层切开皮下组织及浅筋膜,沿髌骨内侧缘切开内侧支持带,远端延伸至胫骨结节内侧,近端沿股四头肌肌腱内1/3处纵切3~5cm,保证膝关节屈曲位可翻转髌骨.
两组进入关节腔后,常规清除滑膜、骨赘、内外侧半月板、前交叉韧带,作内侧松解,股骨采用髓内定位,保持5~7°外翻,胫骨截骨采用髓外定位法,保持3~5°后倾截骨。然后用试模检查屈伸间隙,测试下肢力线及髌骨轨迹,最后依次放置假体,冲洗,留置引流,逐层缝合伤口。
1.2.3 术后处理:术后1~3天患膝用冰袋冷敷,常规应用抗生素1天,术后24小时拔除引流管,术后6小时开始指导患者进行踝关节屈伸锻炼,术后第一天开始天指导患者膝关节屈伸、直腿太高锻炼及下地练习,术后常规应用下肢气压泵以及抗凝药物预防血栓。
1.3 统计学方法
数据采用SPSS19.0统计软件进行统计学分析,计数资料采用率(%)表示,进行χ2检验,计量资料采用(±s)表示,进行t检验,P<0.05为差异具有统计学意义。
2.结果
2.1 手术时间及出血量:t检验:见表1。
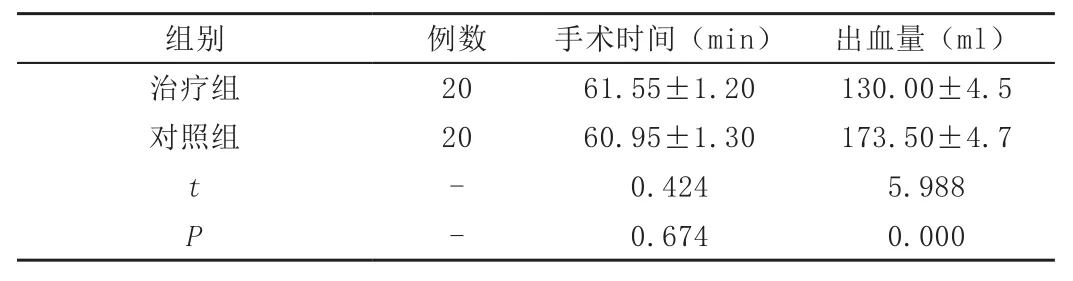
表1 手术时间及出血量比较
手术时间:差异无统计学意义(P<0.05),两组的手术时间没有差别。
出血量:差异有统计学意义(P<0.05),两组的出血量有显著差别,股内组出血量小于传统组。
2.2 术后疼痛评分:经t检验,治疗组疼痛评分低于对照组(P<0.05)。见表2。
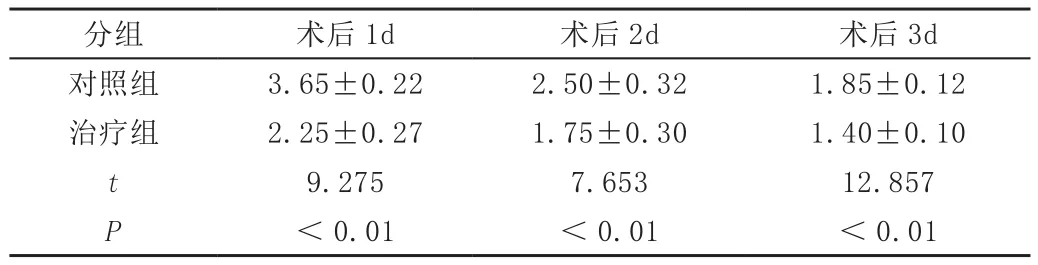
表2 术后疼痛评分比较
2.3 ROM:膝关节活动(range of motion)见表3。
表3 两组术后膝关节活动度对比(±s,°)
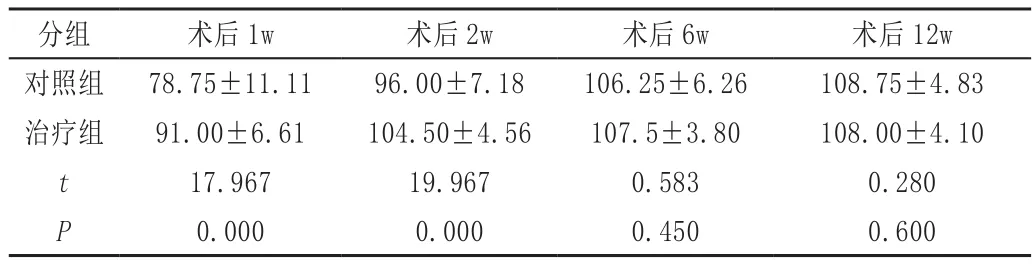
表3 两组术后膝关节活动度对比(±s,°)
分组 术后1w 术后2w 术后6w 术后12w对照组 78.75±11.11 96.00±7.18 106.25±6.26 108.75±4.83治疗组 91.00±6.61 104.50±4.56 107.5±3.80 108.00±4.10 t 17.967 19.967 0.583 0.280 P 0.000 0.000 0.450 0.600
活动范围在术后2周,有显著差异,早期治疗组优于对照组。6W以后没有统计学差异
2.4 股四头肌肌力
见表4。
表4 两组术后股四头肌力对比(±s,级)

表4 两组术后股四头肌力对比(±s,级)
分组 术后1w 术后2w 术后6w对照组 3.50±0.69 4.20±0.52 5.00±0.00治疗组 4.25±0.44 4.80±0.41 5.00±0.00 t 16.765 4.054 -P 0.000 0.000 -
本组将术后的直腿抬高试验作为检验股四头肌肌力级别的参考标准,在2周内,治疗组优于对照组。
2.5 KSS:膝关节评分法(knee society score,KSS)
见表5。
表5 两组术后膝关节评级对比(±s)
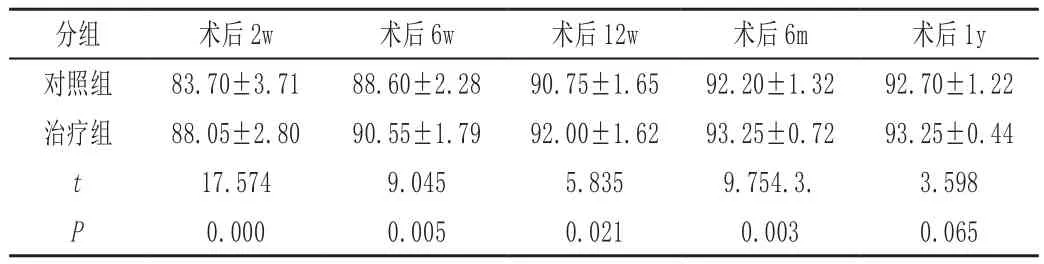
表5 两组术后膝关节评级对比(±s)
P=0.000<0.05,两组的KSS差别有统计学意义
分组 术后2w 术后6w 术后12w 术后6m 术后1y对照组 83.70±3.71 88.60±2.28 90.75±1.65 92.20±1.32 92.70±1.22治疗组 88.05±2.80 90.55±1.79 92.00±1.62 93.25±0.72 93.25±0.44 t 17.574 9.045 5.835 9.754.3. 3.598 P 0.000 0.005 0.021 0.003 0.065
KSS评分在早期6个月内治疗组优于对照组,在术后1Y没有显著差异。
膝关节置换术是治疗中重度骨关节炎成熟而有效的术式。术后的早期膝关节功能恢复锻炼对提高患者的满意率至关重要,TKA的入路选择是影响早期功能的因素之一[5]。骨关节炎中的膝内翻患者行TKA治疗,一般的入路有髌旁内侧入路、股内肌下入路、股内肌间入路、以及微创的MID入路等[6-8]。本组病例的治疗组采用膝关节前内侧切口,避开了髌骨的浅表走行部分,软组织相对丰厚,术后与对照组均为I期愈合。与胡国红[9]一致,由于本组病例选取为内翻膝患者,术中参考“布巾钳试验”为标准,即术中使用巾钳固定切口两侧髌骨内上极的关节囊,然后向近侧沿股四头肌合力方向轻轻拉紧,模拟关节囊缝合后的软组织张力,反复屈曲膝关节观察髌骨是否脱位[10],本组外侧支持带均未做松解,最大限度保护了股四头肌键、髌骨与外侧软组织,股内侧肌下入路不损伤股四头肌肌腱,减少了对伸膝装置以及髌骨血供的损伤破坏,利于恢复,符合人体正常解剖生理。患者手术创伤小,术后疼痛减轻,进行早期功能恢复锻炼时更容易完成医生的指导。治疗组在手术出血量在置换后伤口引流量明显减少。疼痛的程度以及直腿抬高时间及下地行走时间在手术后1-3天有差异(P<0.05)。2周内治疗组的活动范围要优于对照组,结果表明经股内侧肌下方入路行人工全膝关节置换对伸膝装置影响较小,能促进TKA术后关节功能及活动度的早期恢复,减少TKA术后早期并发症。股内肌入路在术后1-3天内能提高患者的功能康复,减轻疼痛。38 例患者的术后 X 线片显示患者术后均获得良好对位对线,患者术后功能恢复良好。这些证据表明,膝关节内翻患者选用前内切口经股内侧肌下入路行全膝关节置换术的疗效是可以肯定的。而在术后早期,治疗组患者在直腿抬高时间、疼痛/功能康复具备优势。综上所述,笔者认为,针对膝内翻患者,膝关节前内侧切口+股内侧肌下入路是一种可以得到肯定的手术入路。
