妊娠合并子宫肌瘤患者同期行剖宫产术和子宫肌瘤剔除术的效果观察
2019-08-26原锦华杨丽颖
原锦华, 杨丽颖
(辽宁省大连市中心医院 妇产科, 辽宁 大连, 116033)
子宫肌瘤是女性生殖系统比较常见的良性肿瘤,也称为纤维肌瘤、子宫纤维瘤,好发于育龄女性,妊娠期内受机体高激素环境影响,子宫肌瘤发生风险增大[1]。据相关报道[2-3]显示,育龄妇女中子宫肌瘤发病率为25%~30%。高龄是子宫肌瘤的危险因素之一,自全面放开“二孩”政策以来,中国的高龄产妇增多,使得产科收治的妊娠合并子宫肌瘤患者愈发多见。此类孕妇的分娩处理一直是产科的难点,主要在于剖宫产术中是否有必要行子宫肌瘤剔除术,而手术安全性和母婴健康是困扰临床决策的重点[4]。本研究对80例妊娠合并子宫肌瘤患者开展单盲随机对照研究,旨在探讨剖宫产术同期行子宫肌瘤剥除术的可行性。
1 资料与方法
1.1 一般资料
研究对象为本院妇产科2015年6月—2018年6月收治的80例妊娠合并子宫肌瘤患者,纳入标准: ① 足月单胎妊娠,且孕周≥37周; ② 经B超或手术病理确诊为子宫肌瘤; ③ 经产科仔细检查,具备剖宫产手术指征,如子痫前期、胎位异常、瘢痕子宫和骨盆狭窄等; ④ 孕妇和家属签署知情同意书。排除标准: ① 合并妊娠高血压、糖尿病、凝血和免疫功能障碍; ② 合并严重的心、肝、肾等功能不全或恶性肿瘤; ③ 孕妇体质较差、重度贫血或患有其他妇科疾病; ④ 孕妇有精神意识障碍或依从性较差者。采用计算机随机分组法将患者分为对照组和观察组,各40例。对照组患者年龄22~38岁,平均(28.97±4.08)岁; 孕周37~42周,平均(39.13±1.68)周; 初产妇28例,经产妇12例; B超检查提示单发肌瘤35例,多发肌瘤5例; 肌壁间肌瘤18例,浆膜下肌瘤12例,黏膜下肌瘤7例,混合型3例; 肌瘤直径1.12~9.63 cm, 平均(4.12±1.62) cm。观察组患者年龄22~39岁,平均(29.02±4.12)岁; 孕周37~42周,平均(39.13±1.68)周; 初产妇28例,经产妇12例; 单发肌瘤36例,多发肌瘤4例; 肌壁间肌瘤19例,浆膜下肌瘤13例,黏膜下肌瘤5例,混合型3例; 肌瘤直径1.09~9.58 cm, 平均(4.10±1.62) cm。2组孕妇相关资料分布均衡,差异均无统计学意义(P>0.05)。
1.2 方法
对照组患者分娩时行单纯剖宫产术。术前给予抗生素预防感染治疗,并监测体征,给予硬膜外麻醉,常规消毒铺巾。手术医师于产妇子宫下段行横切口,长度9~10 cm, 逐层切开皮肤、肌肉、筋膜和子宫,熟练徒手取出胎儿和胎盘,按摩子宫。宫体部位注射10 U催产素加强宫缩止血,若效果欠佳可采用欣母沛250 μg宫体注射,必要时15 min后再次宫体注射欣母沛250 μg, 逐层关腹。术后常规给予抗生素2~3 d预防感染,恢复后择期切除肌瘤。
观察组在剖宫产术同期行子宫肌瘤剔除术。术前准备和剖宫产手术步骤同对照组,确认子宫肌瘤位置后,观察其大小、数量。静脉滴注500 mL生理盐水+10 U催产素,并在肌瘤基底部和周围注射4 U垂体后叶素止血,然后根据子宫肌瘤类型选择子宫肌瘤剔除手术方式。肌壁间肌瘤: 沿着肌瘤所在位置行小切口,解剖切开浆膜层后钝性分离肌层,剥出肌瘤后缝合创面止血。浆膜下肌瘤: 止血钳夹住肌瘤瘤体,完整切除肌瘤后缝合创面止血。黏膜下肌瘤: 根据肌瘤基底部宽度选择切除术式,基底部狭窄肌瘤用止血钳夹住后切除,基底部宽肌瘤行黏膜面切口分离后,再整体切除肌瘤,均充分止血。术后常规给予抗生素2~3 d预防感染,实施与对照组相同的产科护理服务。
1.3 观察指标
比较2组患者围术期临床指标,包括手术时间、术中出血量、术后1 d视觉模拟评分法(VAS)疼痛评分、肛门排气时间和住院时间; 比较2组产妇产后恢复情况,包括产后出血量、恶露持续时间、月经恢复时间和产后并发症发生率; 比较2组新生儿健康状况,包括出生身长、体质量、5 min Apgar评分和新生儿窒息率。Apgar评分4~7分的新生儿考虑有轻度窒息, <4分的新生儿考虑重度窒息。
1.4 统计学处理

2 结 果
2.1 手术情况
2组患者均成功完成手术,观察组术中无1例发生大出血。
2.2 围术期临床指标
观察组手术时间显著长于对照组(P<0.05); 2组间术中出血量、术后1 d VAS评分、肛门排气时间和住院时间均无显著差异(P>0.05), 见表1。

表1 2组围术期临床指标比较
与对照组比较, *P<0.05。
2.3 产妇产后恢复情况
2组产妇产后出血量、恶露持续时间、月经恢复时间比较,差异均无统计学意义(P>0.05); 2组产褥感染、切口感染的发生率亦无显著差异(P>0.05)。见表2。
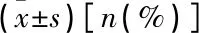
表2 2组产妇产后恢复情况比较
2.4 新生儿健康状况
2组新生儿身长、体质量、5 min Apgar评分及新生儿窒息率均无显著差异(P>0.05), 见表3。
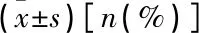
表3 2组新生儿健康状况比较
3 讨 论
子宫肌瘤的发病机制比较复杂,可能涉及正常肌层的细胞突变、性激素及局部生长因子间的较为复杂的相互作用[5]。同时,子宫肌瘤作为一种激素依赖性肿瘤,雌激素、生长激素(GH)、人胎盘催乳素(HPL)等和子宫肌瘤的发生发展密切相关[6]。子宫肌瘤虽然是良性病变,但其可影响子宫正常形态,增大胎膜早破、胎盘早剥等高危妊娠风险,而且子宫肌瘤生长过程中会阻碍产道,导致产程延长和胎儿活动受限,符合剖宫产术适应证[7-8]。
妊娠合并子宫肌瘤患者在剖宫产术中是否同期行子宫肌瘤剔除术存在诸多争议,反对者认为妊娠期间血运丰富,剖宫产术中剔除肌瘤可能会导致不可控的出血,影响母婴健康[9],支持者则认为妊娠期子宫肌瘤的边界较为清楚,术中方便剥离操作,而且若不剔除肌瘤,会影响产妇术后子宫功能复旧,增高产后感染率。此外术后择期行子宫肌瘤切除术属于二次手术创伤,会加重患者生理痛苦和经济负担[10]。随着妇产科学水平的发展和临床手术经验的积累,剖宫产术同期行子宫肌瘤剔除术的治疗方案逐渐受到重视。
本研究结果显示, 2组手术均成功完成,观察组手术时间虽显著延长,但术中无1例发生大出血,且术中出血量、术后1 d VAS评分、肛门排气时间、住院时间与对照组比较无显著差异(P>0.05), 与研究[11]结论吻合。剖宫产术后宫体注射缩宫素以及肌瘤基底部注射垂体后叶素,有助于促进子宫收缩和减少子宫血流量,剥除肌瘤后术中充分止血和术后创面缝合,因此并不增加术中、术后出血量,手术安全性较好[12]。有报道[13]指出,子宫肌瘤剔除过程中,要注意对包膜和肌瘤的营养血管及出血点逐个钳夹止血,可采用可吸收的细线单独缝合出血的血管,同时子宫创面缝合需分层进行,这是减少手术出血的重要措施。本研究结果还显示, 2组产妇术后出血量、恶露持续时间、月经恢复时间均接近,产褥感染率和切口感染率也无显著差异(P>0.05), 且2组新生儿健康状况无显著差异(P>0.05), 与相关研究[14-15]结论有共通之处,充分说明同期行子宫肌瘤剔除术对母婴健康并不造成负面影响。
但本研究也存在着不足,如研究准备仓促、纳入样本量偏少,而且肌瘤不同部位、大小或数量是否会影响分娩结局尚缺乏研究,应在后续研究中进一步探讨。总之,在熟练掌握手术适应证和操作技巧的前提下,剖宫产术同期行子宫肌瘤剔除术是有效、安全的。
