多中心多学科团队疑难病例讨论(第7例)
2019-08-23叶丽萍,耿岚岚
1 病例报告
1.1 第1次(2015-11-10 至11-15)住院病史报告(消化科叶丽萍)患儿,女,6岁(出生日期:2009-10-3),因“腹胀2年余,反复咳嗽1年余”于2015-11-10入住中山大学广州市妇女儿童医疗中心(我院)消化科。
患儿于2年余前无明显诱因出现腹胀,晨起时轻,至下午加重,伴进食频繁,喜甜食,排黄色稀烂便每天1~2次,无黏液及脓血便,无腹痛、呕吐、嗳气。在广东省深圳市儿童医院住院,诊断“腹胀查因:胃肠功能紊乱?遗传代谢性疾病?”,予调节胃肠功能治疗2周无好转。2013-10-29至11-2转至我院住院行胃肠镜检查,诊断“慢性结肠炎”。出院后予小百肽肠内营养等治疗1年无好转,期间伴咳嗽,咳黄色痰,无血丝,夜间及晨起明显,咳剧时喘息,无气促、发绀,于 2014-9-26至10-20至华中科技大学同济医学院附属同济医院住院,诊断“急性喘息性支气管肺炎,嗜肺军团菌感染,肺炎支原体感染,系统性红斑狼疮(系统性红斑狼疮相关性肠病?)”,予抗感染、抗炎及对症治疗,咳嗽、喘息好转,腹胀无缓解。再至我院门诊予抑酸等治疗1年无好转,间隔3~4月反复出现咳嗽,拟“腹胀原因待查,过敏性咳嗽?蛋白质-能量营养不良”收入我院。
自发病以来,患儿无皮肤黄染及皮下出血点,无皮疹,无水肿,无发热,无少尿、蛋白尿及肉眼血尿,精神状态正常,胃纳正常,大便如上述,小便正常,体重增长缓慢。
既往史:平素体弱,1岁龄时因“手足口病”于当地医院治疗。
查体:T 37℃,P 102·min-1,R 22·min-1,BP 116/71 mmHg,体重14.7 kg(-2SD~-3SD),身高100 cm(-3SD),营养不良貌,神志清,精神反应正常,面色苍白,全身皮肤无黄染,未见皮疹、瘀斑,皮下脂肪菲薄。全身浅表淋巴结未扪及肿大。口腔可见多颗龋齿,咽无充血,双侧扁桃体无肿大。呼吸平稳规则,双肺呼吸音粗,可闻及中细湿啰音及少许喘鸣音。心音有力,心律齐,未闻及杂音。腹部膨隆,腹围53 cm,腹壁静脉显露,未见腹部瘢痕,未见胃肠蠕动波。腹软,未及包块,无压痛,无反跳痛,肝脾肋下未触及。肝区无叩痛,双肾区无叩痛,移动性浊音阴性。肠鸣音正常。轻度杵状指,双下肢无水肿。四肢肌力及肌张力正常。神经系统查体未见异常。
辅助检查:血常规、炎症指标、尿常规、粪常规、生化和电解质检查见表1。免疫功能检查结果:2013-10-17:IgG 20.8 g·L-1(↑),IgA正常;2013-10-29:IgG 21.7 g·L-1(↑),IgA 4.1 g·L-1(↑),IgE 86 IU·mL-1(↑);2014-9-26:IgG 22.0 g·L-1(↑),IgA 4.4 g·L-1(↑),IgE正常。

表1 血常规及炎症指标
注 WBC:×109·L-1,Hb:g·L-1,N:%,E:%,CRP:mg·L-1,血沉:mm·h-1,尿WBC和尿RBC:每微升个,ALT:U·L-1,ALB:g·L-1,尿素:μmol·L-1,CK-MB:U·L-1,TC、GLU、K和乳酸:mmol·L-1
自身抗体除抗SS抗原B/La抗体+外余均阴性。EBV-DNA:2013-10-21:1.72×106copies·mL-1,2013-10-29阴性;血酰基肉碱分析:C3含量稍高,提示维生素B12及叶酸相对缺乏或继发于其他疾病;C4含量升高,考虑药物影响 (如抗生素)。血浆氨基酸分析及尿GC-MS未见异常。嗜肺军团菌抗体、肺炎支原体抗体、结核抗体、类便轮状病毒+肠道腺病毒、致病性大肠杆菌、沙门氏菌志贺菌、空肠弯曲菌、霍乱弧菌和产气荚膜杆菌均未见异常。
胸部CT(2013-10-19,深圳市第三人民医院):双肺散在斑片及磨玻璃影,可能为炎症。我院腹部B超(2013-10-30):肠胀气,肝、胆、脾、胰和双肾未见明显异常.我院胃肠镜检查(2013-11-1):上消化道正常,慢性结肠炎(图1A~D); 病理:胃黏膜轻度慢性炎症,十二指肠降段黏膜中度慢性炎症,慢性结肠炎,横结肠嗜酸粒细胞稍增多,最多处32个/HPF。
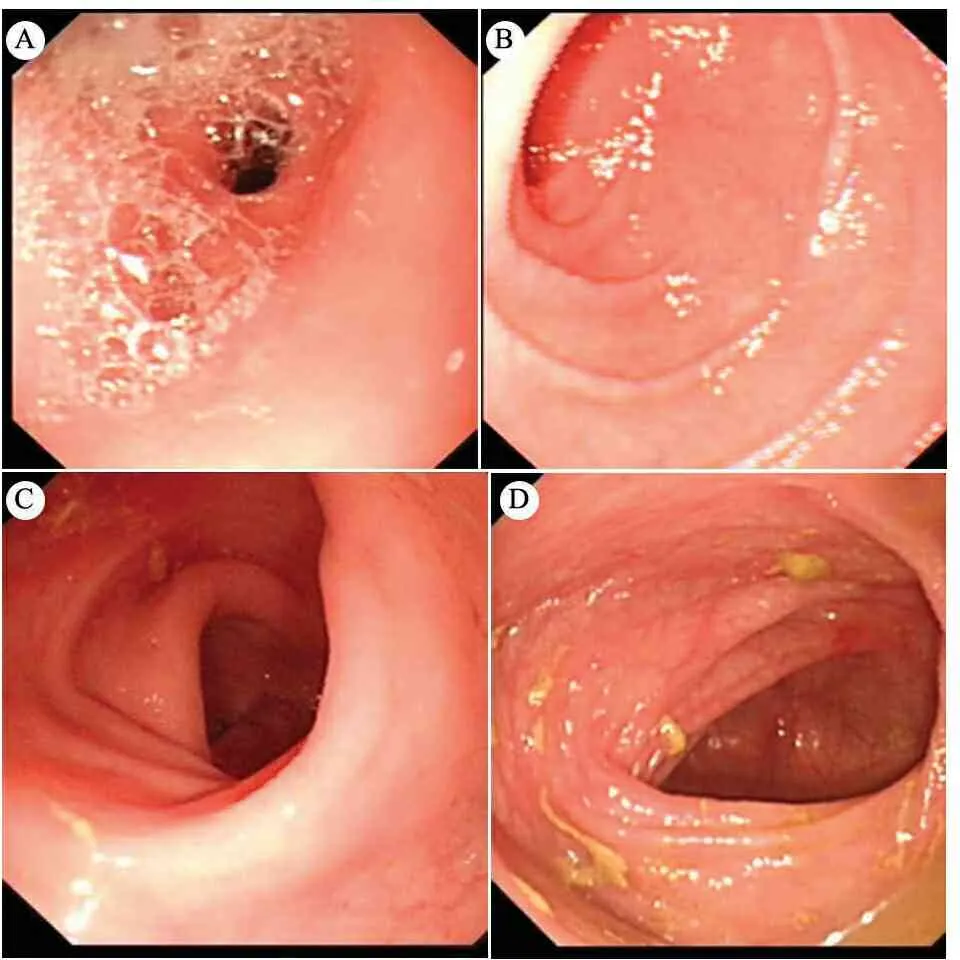
图1 胃肠镜检查所见
2014-9-26至10-20同济医院住院期间其他检查如下。淋巴细胞亚型结果:总T淋巴细胞 (CD3+CD19-)57.13%↓,总T淋巴细胞 (CD3+CD19-)每微升5 428个↑;总B淋巴细胞 (CD3-CD19+)24.10%↑,总B淋巴细胞(CD3-CD19+)每微升2 296个↑;辅助/诱导性T淋巴细胞(CD3+CD4+)38.25%,辅助/诱导性T淋巴细胞(CD3+CD4+)每微升3 635个↑;抑制/细胞毒性T淋巴细胞(CD3+CD8+)16.64%↓,抑制/细胞毒性T淋巴细胞(CD3+CD8+)每微升1 581个;NK细胞(CD3-/CD16+CD56+)17.90%,NK细胞(CD3-/CD16+CD56+)每微升1 701个↑;T淋巴细胞+B淋巴细胞+NK细胞 99.19%,T淋巴细胞+B淋巴细胞+NK细胞每微升 9 425个;Th/Ts 2.30↑。自身抗体:抗核抗体∶胞浆颗粒型 1∶100(+/-),核颗粒型1∶320(+),抗组蛋白抗体可疑。嗜肺军团菌及肺炎支原体抗体(IgM)阳性。血免疫固定电泳:无M蛋白。24 h尿钾、钠、氯、磷、镁均低;尿β2-微球蛋白升高;24 h尿测定:可滴定酸 6.5 mmol、NH4+26.65 mmol、净酸排泄量 31.85 mmol;24 h尿蛋白定量未见异常。骨髓粒系增生活跃,嗜酸性粒细胞易见(1.75%)。+T3、+T4和TSH未见异常,抗角蛋白抗体、类风湿因子IgG和抗环瓜氨酸肽抗体未见异常,ANCA、GANCA、ANCA-MPO和ANCA-PR3未见异常。T-SPOT、痰培养找抗酸杆菌未见异常。腹部CT示回肠及结肠扩张积气积液,肠黏膜稍厚、强化,考虑炎性病变所致。胸部CT提示双肺支气管周围炎,左肺舌叶少许感染,双侧腋窝淋巴结增多。
我院门诊钡灌肠(2015-8-1):直肠及结肠各段未见确切痉挛狭窄及移行扩张段,24 h后复查部分钡剂潴留。X线腹部立位片(2015-11-10)显示低位性不完全性肠梗阻(图2A);全消化道造影:慢性肠道炎症,部分时相十二指肠水平段近段充盈缺损影,待排除一过性肠套叠。
入院后予纠正电解质紊乱,抗支原体感染等治疗,咳嗽减轻,仍腹胀,予出院,出院诊断:①腹胀查因:囊性纤维化(CF)病?系统性红斑狼疮?胃食管反流病?②中度贫血,③中度蛋白质-能量营养不良,④生长迟缓。
1.2 第二次住院(2016-1-5至1-8)病史报告患儿仍腹胀,无加重,伴有阵发性咳嗽,有痰,不能自行咳出,无喘息、气促、发绀。每天大便3~4次,黄色稀烂便,无黏液、血丝。食欲好,小便正常。拟行汗氯试验收入院。
查体:体重13.6 kg(-2 SD~-3 SD),身高100 cm(-3 SD),神清,精神正常,营养不良貌,面色苍白,全身皮肤无黄染,浅表淋巴结无肿大,口腔内可见多颗龋齿。双肺呼吸音粗,可闻及散在痰鸣音。心律齐,心音有力,无杂音。腹部膨隆,腹软,未及包块,无压痛及反跳痛,肝脾肋下未及,肠鸣音正常。轻度杵状指。
辅助检查:血常规:WBC 8.5×109·L-1,Hb 77 g·L-1、HCT 24.4%、MCV 72.8 fl、MCH 23 pg、MCHC 316 g·L-1,PLT 224×109·L-1, CRP 9.9 mg·L-1;尿液分析:WBC28个,蛋白阴性;大便黄色、水样、脂肪球+;血钾 2.56mmol·L-1、血镁 0.64 mmol·L-1;肾上腺4项未见异常。胸部CT平扫+增强+重建(2016-1-6):间质性肺炎,双肺纹理增多、增粗、紊乱,双侧肺野透亮度减低,可见片状、索条状密度稍高影及网状影(图2B)。
汗氯试验:10 mmol·L-1,正常对照15 mmol·L-1。
予对症及补钾、补镁治疗后出院。出院诊断:①CF病?②系统性红斑狼疮?③中度贫血,④中度蛋白质-能量营养不良,⑤生长迟缓。
出院后口服:左甲状腺素钠片及补钾治疗。
2016-4-12至2017-8-23 定期在我院门诊随访,每2~4周至我院消化专科定期随诊,胃液找含铁血黄素细胞3次均阴性。2016-4-26行家系全外显子测序,患儿B细胞支架蛋白含锚蛋白重复1(BANK1)基因杂合突变,可能与系统性红斑狼疮相关。2017-6起口服胰酶肠溶胶囊2个月,无好转予停用。2017-8-8 胸部CT平扫:间质性肺炎较前加重,左肺上叶舌段炎症,双肺少许支气管分支轻度扩张。治疗:口服甲泼尼龙片12 mg(0.75 mg·kg-1),每天1次,口服2个月后逐渐减停,总疗程1.5年。
1.3 第3次(2017-8-23)住院病史报告患儿症状、大便等情况同第2次住院。因胸部CT提示间质性肺炎较前加重,为行支气管纤维镜检查入院。
查体:体重14.5 kg(-2 SD -3 SD),身高100 cm(-3 SD),双肺呼吸音粗,可闻及少许中湿啰音。余同前次住院情况。
辅助检查:血常规:WBC 12.1×109·L-1,Hb 95 g·L-1、HCT 31.4%↓、MCV 80.1 fl↓、MCH 24.2 pg↓、MCHC 303 g·L-1↓,PLT 342×109·L-1,CRP 11.7 mg·L-1。痰培养结核DNA阴性。支气管纤维镜检查示支气管内膜炎。肺泡灌洗液病原体检查:MP弱阳性,CP、ADV和RSV阴性,支原体培养阴性,涂片未发现细菌、真菌及抗酸杆菌。肺泡灌洗液病理:涂片可见鳞状上皮、纤毛柱状上皮、淋巴细胞及较多中性粒细胞,普鲁士蓝染色未见含铁血黄素沉积。
支气管镜检查后出现体温升高(38.9℃),予口服退热药后降至正常,无咯血,无呼吸困难、气促,无声音嘶哑,清醒进食后无呛咳。予以出院。2017-8-23至2018-8-14在我院门诊随访,予阿奇霉素及雾化、对症和支持治疗。
1.4 第4次(2018-8-14至8-22)住院病史报告患儿症状体征基本同前,体重16 kg。
辅助检查:血常规:WBC 15.4×109·L-1,Hb 84 g·L-1、HCT 29.1%、MCV 60.8 fl、MCH 17.5 pg、MCHC 289 g·L-1,PLT 345×109·L-1,N55%,L29%,超敏-CRP 7.04 mg·L-1。大便黄色,糊状,黏液少许,脂肪球少许。血钾 3.04 mmol·L-1,血钠 136.0 mmol·L-1。白蛋白 32.6 g·L-1,球蛋白57.9 g·L-1↑,CK-MB 45 U·L-1。心电图:窦性心动过速,频发室性早搏。胸部CT:间质性肺炎较前好转,左肺上叶舌段支气管扩张较前稍明显,右上、下叶支气管轻度扩张。小肠MRI+增强:腹部部分肠管壁稍增厚,结合临床考虑肠炎可能。脾脏增大,脾门区结节,考虑为副脾(图2C)。右侧腋下皮肤活检:表皮轻度角化过度,部分汗腺腺管扩张,周围散在少量淋巴细胞浸润。诊断:皮肤部分汗腺腺管扩张。
入院后予对症治疗。

图2 影像学所见
1.5 第5次(2018-10-3至10-4)住院病史报告咳嗽加重,每天均有咳嗽,晨起明显,咳黄痰,咳剧时伴喘息,进食早餐后可减轻;仍腹胀,无加重,无发热。考虑诊断为“腹胀查因:自身免疫性疾病?”收入我院。本次起病以来,患儿精神食欲可,每天大便3次,稀烂便,小便正常,体重、身高无明显增长。
家族史:现有一妹妹,2016-6-30出生,身体健康。
查体:体重17.1 kg,扁桃体Ⅰ°肿大,双肺呼吸音粗,可闻及中细湿罗音。肢端暖,足背动脉搏动有力,CRT<2S。查体同前次住院。
辅助检查:血常规示:WBC 9.5×109·L-1,Hb 89 g·L-1、HCT 32.1%、MCV 60.8 fl、MCH 16.9 pg、MCHC 277 g·L-1,PLT 437×109·L-1,CRP 51.2 mg·L-1。血沉:113.0 mm·h-1。血钾 2.36 mmol·L-1,血钠 134.5 mmol·L-1。肝功:总蛋白 97.9 g·L-1,白蛋白 32.8 g·L-1,球蛋白 65.1 g·L-1。胸部CT示:双肺病变与前相仿。复查自身抗体等检查后出院,出院诊断:自身免疫性疾病?系统性红斑狼疮?中度贫血,中度蛋白质-能量营养不良,生长迟缓。
2018-10-4至2019-5-1在我院门诊随访。2019-4-28查中性粒细胞功能:PBS刺激 21.7(正常<10%),PMA刺激 99.9(正常>90%),刺激指数 252.4(正常>100)。
2019-5-1,患儿腹胀无减轻,每天大便2~3次,稀烂便,伴烂鸡蛋臭味,无油腻感。每天均有咳嗽,伴白脓痰,晨起明显,活动后气促,进食早餐后减轻。无发热,无腹痛。小便正常。体重17.5 kg,身高105 cm,神清,精神好,营养不良貌,皮下脂肪消失,上臂围15 cm,口腔内可见多颗龋齿,呼吸平稳,双肺呼吸音粗,双肺底可闻及细湿罗音。心音有力,律齐,未闻及杂音。腹膨隆,最大腹围68 cm,过脐腹围65 cm,腹部软,未及包块,全腹无压痛,无反跳痛,肝脾肋下未及,肠鸣音正常。轻度杵状指。
1.6 放射科(刘鸿圣)患儿反复多次肺炎,起病至今在我院行2次X线胸片及5次胸部CT检查,最后一次胸部CT表现为局灶性陈旧性肺炎并支气管扩张,胸部皮下脂肪菲薄提示重度营养不良。肠道影像学检查(全消化道造影、钡灌肠及小肠MR)提示肠管蠕动功能下降,排钡功能延迟及肠炎。胰腺形态信号未见异常。影像学上无先天性巨结肠、系统性红斑狼疮及囊性纤维化的典型表现。
1.7 病理科(曾亮)患儿共行4次病理检查,提示肠道(十二指肠降段、回盲部、升结肠、横结肠、降结肠及乙状结肠)黏膜慢性炎症,多个部位有不同数量的嗜酸性粒细胞浸润。胃液和肺泡灌洗液均见较多中性粒细胞。总体病理改变无特异性,需结合临床综合分析。无系统性红斑狼疮的典型病理改变。
1.8 儿科研究所感染与免疫实验室(张玉霞)全外显子测序、外周血淋巴细胞及单细胞测序有以下几方面的发现:①患儿存在BANK1基因复合杂合突变,父母双方各携带1个罕见突变,且在我院炎症性肠病及慢性结肠炎数据库中发现4例患儿也携带BANK1的稀有杂合突变;②患儿外周血血浆抗体升高,IgG类别转换增加,自身反应性B细胞和浆细胞扩增,可以解释患儿血IgG明显升高,肠黏膜浆细胞及淋巴细胞浸润。结合文献推断患儿的致病机制可能为:BANK1稀有突变导致的IgG自身抗体以及抗微生物抗体复合物的增加,激活黏膜免疫细胞促进炎症发生,并可能通过激活成纤维细胞促进纤维化。患儿还有2个父母未携带的新发突变:与代谢性疾病发病相关的COBLL1以及IRF8突变,IRF8调控髓系细胞发育及干扰素(IFN)表达,患儿血Ⅰ型及Ⅲ型IFN水平低,可以解释1年数次肺炎。
2 MDT讨论问题
患儿目前主要临床表现为持续性腹胀、反复肺部感染、生长发育落后、低钾血症及贫血,诊断一直未明确。疾病诊断思路?还需要哪些进一步检查?下一步治疗措施?
3 病史询问
问:有无特殊面容,有无家族史?
答:无特殊面容,家族史无特殊。
问:有无检查CH50活性?
答:没有。
问:有无皮疹,是否行头颅MR检查?
答:无皮疹表现,未行头颅影像检查。
问:是否行Coombs,检查?感染指标是否是在急性感染时才升高?是否行肺功能及心脏彩超检查?
答:未行Coombs,检查,因为贫血表现为小细胞低色素的贫血,尿及生化均无溶血表现。感染指标在急性感染时升高明显。未行肺功能及心脏彩超。
问:有无胎粪延迟、胆汁淤积病史?肌张力及智力有异常吗?
答:无相关病史,肌力及肌张力正常,智力正常,可以正常上学,神经系统查体未见异常。
问:是否请外科会诊判断有无肠活检指征?
答:外科会诊认为无肠活检指征。
4 多中心多学科讨论(摘录)
4.1 中国医学科学院北京协和医科大学北京协和医院儿科消化专业唐晓艳(摘录)患儿病例特点:学龄期女孩,隐匿起病,慢性病程,进行性加重,主要表现为腹胀6年,间断咳嗽、贫血5年,伴明显生长落后,临床表现复杂,多系统受累。诊断思路:①慢性感染(EBV、结核等仅1 次 EBV 定量阳性、多种病原学检查阴性)暂不支持;②肿瘤性疾病,患儿病史长,病情无急剧加重,辅助检查未找到肿瘤依据,暂不支持;③CF,患儿有间质性肺炎,支气管轻度扩张,结肠炎,轻度脂肪泻,但基因检测不支持,汗氯试验正常,暂不考虑;④免疫缺陷?自身免疫性疾病?自身炎症性疾病? 目前无法排除及分类,建议完善检查颅脑CT、超声心动图(有无肺动脉高压)、脊柱正位片、骨龄、肺功能,进一步核对基因检测结果,亲代验证。
4.2 上海交通大学医学院附属新华医院儿科消化营养专业颜伟慧(摘录)患儿早期表现:呼吸道有间质性病变、气道轻度扩张伴间歇感染,消化道有腹胀、脂肪泻、慢性炎症,伴积气、扩张;免疫功能紊乱有IgG显著增高,嗜酸性粒细胞百分比、总T淋巴细胞和NK细胞增高,中性粒细胞刺激高反应,ESR增高及自身抗体异常。患儿后期伴随出现低钾血症、贫血、生长迟缓。诊断考虑:小儿假性肠梗阻(继发性?),自身免疫性疾病?建议进一步完善小儿假性肠梗阻相关检查,肠道活检:直肠黏膜、十二指肠黏膜活检、全层(神经、肌层、cajal细胞),肛门直肠测压、小肠测压、乳糜泻相关抗体、尿VMA、空肠液培养、基因检测复审及病理组织切片复审。
4.3 南京医科大学附属南京儿童医院消化科郭红梅(摘录)患儿主要表现为慢性咳嗽、腹胀、贫血、生长发育落后,低钾血症、心律失常、低白蛋白及高丙种球蛋白血症,需考虑免疫性疾病,如IgG4相关性疾病,可以有间质性肺炎、腹胀、肠梗阻及肠壁增厚表现;也需要考虑感染后闭塞性支气管炎及特发性慢性假性肠梗阻。
4.4 四川大学华西第二医院儿科消化专业王丽媛(摘录)患儿间质性肺病合并多系统受累(消化、血液、心脏),结合具有自身免疫特征的间质性肺炎的诊断标准,虽暂不能诊断,但也不能排除,建议完善肺组织活检并进一步观察临床表现(雷诺现象,毛细血管扩张等),复查汗氯实验、自身抗体、完善细胞因子检测、肺功能、心脏彩超(有无肺动脉高压),必要时全层肠壁活检。
治疗上建议加强营养支持治疗,肠外+肠内(给予要素饮食或高中链甘油三酯半要素饮食+肠道益生菌),继续补充各种维生素及微量元素。加强防反流治疗。足量激素加一种免疫抑制剂,暂缓生物制剂如英夫利西单抗的使用。
4.5 上海交通大学医学院附属上海儿童医学中心呼吸科张磊(摘录)从支气管扩张的病因分析,主要考虑CF和自身免疫性疾病。建议复查血嗜酸性粒细胞计数,复查汗氯试验和CF基因的复核,肠道黏膜下肌层活检,测定IgG亚型。
4.6 复旦大学附属儿科医院呼吸科陈艳(摘录)CF因汗氯试验及基因检测不支持,建议复查汗氯试验,观察有无新的CF临床表现。患儿有IRF8基因的新发移码突变,这个基因影响树突细胞功能,导致免疫缺陷,建议行mRNA序列验证,用流式及Wetern blot检测病人淋巴细胞内IRF8量,免疫荧光定位患儿淋巴细胞内IRF8位置。测定免疫细胞及相关细胞因子的数量及功能。建议完善Coombs'试验、血补体、抗心磷脂抗体、IgG亚型、尿蛋白/肌酐检测,必要时肾穿刺排除系统性红斑狼疮。
4.7 重庆医科大学附属儿童医院呼吸中心应林燕(摘录)根据喘息、外周血嗜酸性粒细胞增多、横结肠局部嗜酸性粒细胞稍多、肺部影像学多变的特点,应警惕嗜酸性肉芽肿性血管炎(EGPA),可累及全身多个系统、少见的自身免疫性疾病,主要表现为外周血及组织中嗜酸性粒细胞增多、浸润及中小血管的坏死性肉芽肿性炎症,属于抗中性粒细胞胞质抗体(ANCA)相关性系统性血管炎。建议完善气管镜检查、肺泡灌洗液细胞分类(尤应注意嗜酸性粒细胞)、气道黏膜活检病理、电镜纤毛结构检查和肺活检。
4.8 中国医科大学附属盛京医院儿科呼吸专业陈宁(摘录)与临床最相符的疾病为CF,但汗氯试验及基因检查不支持。建议复查汗液试验、重新复核CFTR片段、鼻窦CT、肝脏及胰腺B超或CT、纤维支气管镜,完善十二指肠胰液、心脏超声。还需考虑的疾病:自身免疫性炎症性疾病。需排除的疾病:免疫缺陷相关性疾病可行,IgD、IgG4和细胞因子检测;儿童乳糜泻,可行特异抗体检测,如IgA抗麦胶蛋白、IgA抗肌内膜抗体(anti-EMA)IgA、抗组织转谷氨酰胺酶抗体建议予无麸质饮食试验性治疗,观察临床症状、营养状况改善情况。
4.9 北京大学第一医院儿科呼吸专业叶乐平(摘录)患儿持续性腹胀、腹泻,小肠肠管壁弥漫轻度增厚伴肠管扩张,需考虑血管炎,首先考虑肉芽肿性多血管炎和EGPA。
4.10 华中科技大学同济医学院附属同济医院儿科风湿免疫专业温宇(摘录)诊断考虑:①巨结肠同源病:建议儿外科行直肠肛管测压及黏膜下层甚至肌层病理活检,进一步予以明确。②系统性红斑狼疮相关肠病:建议测四肢血压,复查ANA等自身抗体,复查免疫球蛋白及C3/C4,抗心磷脂抗体等免疫学指标,尿液检测,必要时肾脏穿刺活检进一步鉴别。囊性纤维化不能完全排除,建议复查汗氯试验及行家系CFTR基因/功能分析。
4.11 浙江大学医学院附属儿童医院风湿免疫过敏科郭莉(摘录)先天性遗传代谢性疾病及自身免疫性疾病支持点不足,而原发性免疫缺陷病中,自身炎症性疾病、补体缺陷、免疫出生缺陷的拟表型及Ⅰ型干扰素病不能完全排除,建议完善细胞因子检查、头颅MR及心脏彩超等检查。此外需考虑婴幼儿期发病的血管炎。
5 自由发言
方峰(华中科技大学同济医学院附属同济医院儿科感染科)患儿3岁余起病,突出表现为顽固性腹胀,IgG 明显升高,高球蛋白血症,而呼吸道感染晚于腹部表现;患儿达不到SLE的诊断标准,但曾有蛋白尿,尿β2微球蛋白升高,提示肾小球和肾小管有损伤,建议复查SLE相关的抗体及行肾脏穿刺检查。从高度腹胀出发,需要考虑巨结肠同源类疾病,但不能解释高IgG血症。患儿BANK1基因复合杂合突变,可以解释外周血高IgG血症以及结肠病理中淋巴细胞、浆细胞的浸润,从而引起继发性假性肠梗阻,推断患儿有可能是BANK1基因的一种特殊表型。呼吸道感染晚于腹部表现,考虑高度腹胀导致肺部的顺应性下降及继发营养不良,易反复感染。另建议复查EBV-DNA排除慢性EBV感染。
毛志芹(中国医科大学附属盛京医院儿科消化专业)如果用一元论来解释消化道及肺部改变,考虑自身炎症性疾病,与BANK1基因相关。如肾脏穿刺提示狼疮性肾炎,也不能诊断SLE,如果是SLE,病程4~5年未予治疗,病情应该明显加重,出现SLE的并发症。治疗上可尝试胃肠减压,24 h鼻饲管持续肠内营养。
郭莉原发性免疫缺陷可解释患儿的所有症状,可以出现反复感染,许多PID患儿会表现自身免疫性疾病,IgG4相关性疾病,成人多见,儿童罕见。干燥综合征需要排除,建议行唾液分泌相关的检查,请眼科、口腔科会诊。治疗方面在控制感染的基础上可考虑予免疫抑制剂治疗。
唐晓艳需排除Ⅰ型干扰素病,建议行头颅CT检查是否有颅内钙化表现。
颜伟慧如果腹胀明显,可胃肠减压、灌肠或肛管排气,患儿病程长,肯定存在小肠细菌过度生长,建议使用抗生素治疗,一般选用甲硝唑或庆大霉素口服,疗程1~2周。
龚四堂(中山大学广州市妇女儿童医疗中心)患儿经过肠内营养后生长曲线描述是向上的,说明发育落后有所改善,而且症状有所缓解。基因分析提示5个基因的异常,分别为BANK1、COBLL1、IRF8、PCNT及FOS。其中PCNT和FOS与神经系统发育相关,本患儿神经系统发育无异常,COBLL1有提及与脂肪代谢相关,因此关注BANK1及IRF8基因,查阅文献发现SLE相关基因中BANK1的OR值是1.38,IRF8基因的两个位点的OR值分别是1.02及0.79,且在亚洲人群与欧美人群存在显著差异。另外有文献报道,BANK1基因相关的SLE临床表型主要是免疫紊乱,可以无皮疹等其他表现。因此目前诊断考虑自身免疫性疾病,有可能与BANK1基因及IRF8基因相关,后续应行基因功能的认证。
6 总结(中山大学广州妇女儿童医疗中心耿岚岚)
患儿主要临床表现:持续性腹胀、反复肺部感染、生长发育落后、低钾血症及贫血,是否能用一元论解释所有的表现,诊断考虑以下几个。①自身免疫性疾病:可能是BANK1基因的一种特殊表型,血IgG升高,肠黏膜浆细胞及淋巴细胞的浸润,导致肠黏膜炎症反应,引起腹胀,高度腹胀导致肺部的顺应性下降及继发营养不良,易反复感染;有待进一步的功能验证明确。②系统性红斑狼疮:虽然达不到诊断的标准,但患儿有肾脏受损表现,自身抗体阳性表现,建议复查自身抗体及免疫功能,行肾脏穿刺检查。③CF:临床表现符合,但汗氯试验及基因检查结果不支持,建议复查汗液试验、重新复核CFTR片段、鼻窦CT、肝脏及胰腺B超或CT、纤维支气管镜,完善十二指肠胰液、心脏超声进一步排除。治疗上建议胃肠减压,加强营养支持,慎用激素、免疫抑制剂或生物制剂。
