ⅢB型慢性前列腺炎患者精液及精子质量及其与男性不育关系
2019-08-15陈锐芳王淑媛黄惠伦赖兆新
陈锐芳 王淑媛 黄惠伦 赖兆新

【摘要】 目的:探討ⅢB型慢性前列腺炎(CP-ⅢB)患者精液及精子质量与男性不育关系。方法:选取2017年1-12月本院新诊断CP-ⅢB患者100例,按照诊断标准将其分为CP-ⅢB可育组52例和CP-ⅢB不育组48例;另选取同期健康受试者50例为对照组。检测并比较三组精液及精子质量参数、前列腺特异性抗原(PSA)、前列腺酸磷酸酶(PAP)水平,分析PSA、PAP与精液及精子质量参数的相关性。结果:三组PSA及PAP水平、精液量、液化时间、精子活动力比较,差异均有统计学意义(P<0.05);组间两两比较显示,PSA及PAP水平、精子活动力均以CP-ⅢB不育组最低、CP-ⅢB可育组其次、对照组最高(P<0.05),精液量、液化时间均以CP-ⅢB不育组最高、CP-ⅢB可育组其次、对照组最低(P<0.05);Pearson相关系数显示,PSA、PAP水平与精液量、液化时间均呈负相关(P<0.05),与精子活动力均呈正相关(P<0.05)。结论:CP-ⅢB有可能引发男性不育,其机制考虑与CP-ⅢB患者精液中PSA、PAP浓度下调导致男性精液及精子质量参数变化有关。
【关键词】 男性不育症; ⅢB型慢性前列腺炎; 前列腺液分泌物; 精液质量; 精子质量
【Abstract】 Objective:To analysis the semen and sperm quality in patients with type ⅢB chronic prostatitis and their relationship with male infertility.Method:A total of 100 newly diagnosed CP-ⅢB patients in our hospital from January to December 2017 were selected,according to diagnostic criteria,they were divided into CP-ⅢB fertile group(n=52)and CP-ⅢB infertile group(n=48),another 50 healthy subjects in the same period were selected as control group.The semen and sperm quality parameters,prostate specific antigen(PSA)and prostatic acid phosphatase(PAP)levels were measured and compared among the three groups,and the correlation between PSA and PAP and semen and sperm quality parameters were analyzed.Result:The levels of PSA and PAP,semen volume,liquefaction time and sperm motility in three groups were compared,the differences were statistically significant(P<0.05).Two or two comparisons showed that the levels of PSA,PAP and sperm motility were the lowest in CP-ⅢB infertility group,the second in CP-ⅢB fertile group and the highest in control group(P<0.05),semen volume and liquefaction time were the highest in CP-ⅢB infertility group,the second in CP-ⅢB fertile group and the lowest in control group(P<0.05).Pearson correlation coefficient showed that the levels of PSA and PAP were negatively correlated with semen volume and liquefaction time(P<0.05),and positively correlated with sperm motility(P<0.05).Conclusion:CP-ⅢB may induce male infertility,and its mechanism is related to the changes of semen and sperm quality parameters caused by the decrease of PSA and PAP concentration in semen of CP-ⅢB patients.
【Key words】 Male infertility; Type ⅢB chronic prostatitis; Prostatic secretion; Semen quality; Sperm quality
First-authors address:The Maternity and Child Care Hospital of Haizhu District,Guangzhou 510240,China
doi:10.3969/j.issn.1674-4985.2019.03.030
精液性状的改变对男性生育能力有一定负面影响,慢性前列腺炎可通过多个方面影响精液性状,这也是慢性前列腺炎影响患者生育能力的主要途径,早已受到学术界和医疗界重视。有学者发现,前列腺和精囊腺的炎症可引起精液中锌离子、脂族多肤以及纤维蛋白酶等方面的改变,精液性状的改变对男性生育能力造成负面影响[1-3];泌尿生殖道的炎症可改变精液性状和生化特性,减低精子的受精潜力[4-5]。目前,临床有关ⅢB型慢性前列腺炎(Type ⅢB chronic prostatitis,CP-ⅢB)患者精液及精子质量与男性不育关系的临床研究鲜有报道。为此,本院开展本研究,旨在探讨CP-ⅢB患者精液及精子质量及其与男性不育关系,为临床防治CP-ⅢB所致男性不育症提供科学依据。现报道如下。
1 资料与方法
1.1 一般资料 选取2017年1-12月本院新诊断CP-ⅢB患者100例,按照诊断标准将其分为CP-ⅢB可育组52例和CP-ⅢB不育组48例;另选取同期健康受试者50例为对照组。诊断标准:参照《美国国立卫生研究院(National Institutes of Health)》对前列腺炎分类及定义[6]。纳入标准:CP-ⅢB患者均已确诊;有固定女性伴侣。排除标准:CP-ⅢB患者在女方不孕因素、未采用避孕措施、性生活规律的情况下2年不育;患有其他任何类型前列腺疾病和可引起精液及精子质量异常的疾病。本研究经本院伦理学委员会批准,研究对象知情并签署知情同意书。
1.2 方法
1.2.1 精液标本收集 受试者禁欲3~5 d,采用手淫的方法取得精液,具体方法和规范参照文献[7-8]的标准。
1.2.2 精液及精子质量参数测定 按照文献[7-8]的标准,采用计算机辅助精液分析(Computer-aided sperm analysis,CASA)技术测定精液及精子质量参数[包括精液量、精液pH值、精子密度、液化时间、精子活动力(a+b)、精子活动率以及精子畸形百分率]。
1.2.3 精液中PSA、PAP浓度测定 采用酶联免疫吸附法测定精液中前列腺特异性抗原(Prostatic specific antigen,PSA)、前列腺酸磷酸酶(Prostatic acid phosphatase,PAP)水平,PSA、PAP试剂盒均购自上海晶抗生物工程有限公司。
1.3 观察指标 比较三组精液及精子质量参数、精液中PSA、PAP浓度,分析PSA、PAP与精液及精子质量参数的相关性。
1.4 统计学处理 使用SPSS 20.0软件对所得数据进行统计分析,计量资料用(x±s)表示,多组间比较采用F检验,两组间比较采用t检验;采用Pearson相关系数分析相关性。以P<0.05为差异有统计学意义。
2 结果
2.1 三组基线资料比较 CP-ⅢB不育组年龄25~37周岁,平均(30.18±4.31)周岁;病程(4.58±1.49)年。CP-ⅢB可育组年龄24~38周岁,平均(30.28±4.34)周岁;病程(2.17±1.07)年。对照组年龄22~40周岁,平均(28.72±5.49)周岁。三组年龄比较差异无统计学意义(P>0.05),具有可比性。
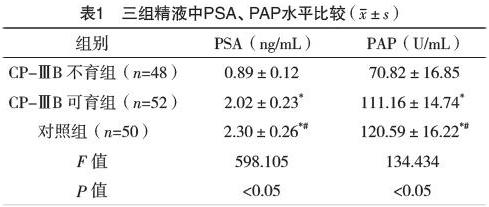
2.2 三组精液中PSA、PAP水平比较 三组PSA、PAP水平比较,差异均有统计学意义(P<0.05);组间两两比较显示,PSA、PAP水平均以CP-ⅢB不育组最低,CP-ⅢB可育组其次,对照组最高(P<0.05)。见表1。
2.3 三组精液及精子质量参数比较 三组精液pH值、精子密度、精子活动率、精子畸形百分率比较,差异均无统计学意义(P>0.05);三组精液量、液化时间、精子活动力比较,差异均有统计学意义(P<0.05),组间两两比较显示,精液量、液化时间均以CP-ⅢB不育组最高、CP-ⅢB可育组其次、对照组最低(P<0.05),精子活动力以CP-ⅢB不育组最低、CP-ⅢB可育组其次、对照组最高(P<0.05)。见表2。
2.4 PSA水平与精液及精子质量参数的相关性分析 Pearson相关系数显示,PSA水平与精液量、液化时间均呈负相关(r=-0.402、-0.543,P=0.014、0.008),与精子活动力呈正相关(r=0.661,P=0.007)。
2.5 PAP水平与精液及精子质量参数的相关性分析 Pearson相关系数显示,PAP水平与精液量、液化时间均呈负相关(r=-0.325、-0.476,P=0.002、0.009),与精子活动力呈正相关(r=0.562,P=0.001)。
3 讨论
慢性前列腺炎是一种高异质性疾病[9],也有学者认为慢性前列腺炎是一种综合征[10-12],并不仅仅局限于前列腺这一实质性器官,不同分类的慢性前列腺炎在病原学和病理发生学上有着巨大差异,或许单一机制不能合理解析诸多类型慢性前列腺炎错综复杂的病因以及其导致男性不育的原因。因此,本研究仅说明CP-ⅢB患者精液及精子质量及其与男性不育关系一种情况,并且严格选取CP-ⅢB患者,为使研究对象尽量均一。
本研究结果显示,三组PSA及PAP水平、精液量、液化时间、精子活动力比较,差异均有统计学意义(P<0.05);组间两两比较显示,PSA及PAP水平、精子活动力均以CP-ⅢB不育组最低、CP-ⅢB可育组其次、对照组最高(P<0.05),精液量、液化时间均以CP-ⅢB不育组最高、CP-ⅢB可育組其次、对照组最低(P<0.05)。结果提示,CP-ⅢB不育患者精液中PSA、PAP浓度下调,精液中PSA、PAP浓度与男性不育间存在某种联系,且精液量、液化时间、精子活动力的差异与男性不育间存在某种联系。为此,本研究采用Pearson相关系数进一步分析了PSA、PAP水平与精液及精子质量参数的关系,结果显示,PSA、PAP水平与精液量、液化时间均呈负相关(P<0.05),与精子活动力均呈正相关(P<0.05)。复习文献发现,PAP是一种具有组织特异性的酶,能起到减低高黏度精液的黏度和增强精子活力的作用[13-15];PSA是一种是由前列腺上皮细胞分泌的单链糖蛋白,与精液免疫抑制作用和精子能量代谢密切相关[16-18];精液是一种性腺分泌的基质,其起到输送精子和维持精子营养的作用,精液pH值改变、精液黏稠度增加以及液化时间延长对男性生育能力有一定负面影响[19-20]。
笔者推测,CP-ⅢB在特定情况下可引起精液中PSA、PAP浓度下调,精液中PSA、PAP浓度下调可引起精液性状的改变,也影响了精子的生物学行为,从而导致男性的生育能力减低或不育。而为什么同是CP-ⅢB患者,一部分病例的精液中PSA、PAP浓度和精液及精子质量参数发生了改变,另一部分病例则未发生改变,还有待进一步深入研究。
综上所述,本研究探讨了CP-ⅢB患者精液及精子质量及其与男性不育关系,为临床预防和治疗CP-ⅢB与男性不育症提供了重要临床依据。
参考文献
[1]刘小林,夏正萍,周彦,等.慢性细菌性前列腺炎患者前列腺液中性粒细胞CD64表达的变化[J].中华内分泌外科杂志,2017,11(1):70-73.
[2]莫林键,陈曦,汪小明,等.Ⅲ型和Ⅳ型前列腺炎患者前列腺按摩液中锌离子浓度检测和临床价值[J].中华男科学杂志,2016,22(6):496-500.
[3]陈国超,谢兆兰,李莉萍.观察慢性前列腺炎合并男性不育患者精浆生化指标的变化[J].医学信息,2016,29(7):53-54.
[4]孔万仲,林春春,单婷婷,等.高粘稠度精液的质量分析及其与生殖道感染或炎症的关系[J].浙江实用医学,2017,22(1):5-6.
[5]刘萍,向代军,王成彬.泌尿生殖道感染及炎症与男性不育[J/OL].临床检验杂志(电子版),2015,4(2):867-871.
[6] Engeler D S,Hauri D,John H.Impact of prostatitis NIH IIIB(prostatodynia)on ejaculate parameters[J].Eur Urol,2003,44(5):546-548.
[7]曹兴午,林凯,李翠英,等.评《WHO人类精液检查与处理实验室手册》(第5版)[J].中华男科学杂志,2011,17(12):1059-1063.
[8]陈振文,谷龙杰.精液分析标准化和精液质量评估——WHO《人类精液检查与处理实验室手册》(第5版)出版[J].中国计划生育学杂志,2012,20(1):58-62.
[9]刘龙飞,王龙,鲁特飞.UPOINT:一种新的慢性前列腺炎/慢性盆腔疼痛综合征表型分类系统[J].中华男科学杂志,2012,18(5):441-445.
[10]秦素,江永浩,付招伦,等.UPOINT临床表型分类法在慢性前列腺炎/慢性盆底疼痛综合征诊治中应用研究[J].中国男科学杂志,2016,30(2):8-12.
[11]李佩丰,刘刚.慢性前列腺炎/慢性骨盆疼痛综合征与精神心理障碍关系的研究进展[J].中国临床新医学,2016,9(2):185-188.
[12]刘祎,陈先国.慢性前列腺炎相关免疫机制研究进展[J].中华男科学杂志,2017,23(7):652-655.
[13]孙艳丽,孙艳花.表面展示有前列腺酸性磷酸酶多肽(PAP114-128)的PP7噬菌体样颗粒的制备及其活性验证[J].细胞与分子免疫学杂志,2016,32(10):1356-1361.
[14]孙鹏.ⅢA型慢性前列腺炎患者精液质量与男性不育关系[J].医学与哲学,2016,37(10):51-53.
[15]左岩,梁长春,张翼,等.MIF在Ⅲ型前列腺炎精浆中的表达及与精液质量的相关性研究[J].河北医药,2016,38(10):1487-1490.
[16]肖素梅,甘建玲,夏华强.精液液化相关基因单核苷酸多态性研究[J].中国医学创新,2016,13(17):23-25.
[17]周蓉,肖敦振,胡波.精浆锌和前列腺特异性抗原含量与精液液化及精子活力的关系[J].华中科技大学学报(医学版),2009,38(5):700-702.
[18]宋偉,宁玻.不育症患者精浆前列腺特异性抗原与精子质量相关性的研究[J].山东医学高等专科学校学报,2006,28(2):125-126.
[19]毛金观,彭忠英,杨戎威,等.生殖道感染不育患者精浆生化指标与精液参数的相关分析[J].浙江医学,2016,38(18):1519-1520.
[20]孔万仲,林春春,单婷婷,等.高粘稠度精液的质量分析及其与生殖道感染或炎症的关系[J].浙江实用医学,2017,22(1):5-6.
(收稿日期:2018-06-28) (本文编辑:董悦)
