妊娠合并亚甲减孕妇分娩方式对新生儿甲状腺素的影响
2019-08-12蔡佳,张曼
蔡 佳,张 曼
(首都医科大学附属北京世纪坛医院医学检验科 北京大学第九临床医学院医学检验科尿液细胞分子诊断北京市重点实验室,北京100038)
甲状腺素对新生儿骨骼、内脏器官以及神经系统的正常生长发育至关重要,小儿神经系统发育在2岁前最为迅速[1-2]。先天性甲状腺功能低下(congenital hypothyroidism,CH)是儿童智力低下及体格发育障碍的重要病因,起始治疗时间是影响CH患儿预后的重要因素之一。由于CH在新生儿阶段往往无明显症状而不容易早期发现,新生儿CH筛查则有利于该病早诊断、早治疗,预后良好,是减少智障儿童的有效措施[3]。妊娠期亚临床甲状腺功能异常有可能导致新生儿甲状腺功能异常[4],是CH筛查的高危人群。人们已经意识到妊娠期亚甲减对母婴的影响,并在妊娠期积极给予药物治疗。但目前关于妊娠合并亚甲减孕妇在经过药物干预后,对新生儿甲功水平影响的相关研究较少。本研究分析了妊娠合并亚减孕妇(优甲乐治疗后)不同分娩方式对新生儿甲状腺激素的影响,探讨以新生儿血清促甲状腺素(thyrotropin,TSH)水平筛查CH 的干扰因素。
材料和方法
1 研究对象
选择2018年1月至2018年6月在首都医科大学附属北京世纪坛医院产检并生产的妊娠合并亚临床甲状腺功能减退孕妇及其新生儿。纳入标准:①妊娠早期(≤13周)发现合并亚临床甲状腺功能减退,规律服用左甲状腺素治疗;②年龄20岁至35岁;③单胎妊娠,足月生产。排除标准:双亲:①孕妇无肝、肾功能异常;②孕妇及配偶无家族遗传病史;③孕妇及配偶无其他的自身免疫病史;新生儿:①低出生体重儿;②早产儿;③产钳、胎头吸引等助产儿;④窒息儿。依据分娩方式将新生儿分为平产组和剖宫产组。依据以上标准随机选择新生儿107例,平产76例,剖宫产31例。此项研究遵守赫尔辛基宣言的各项条款,并经过首都医科大学附属北京世纪坛医院伦理委员会的批准。
2 临床诊断标准
根据2011年美国甲状腺协会颁布的《妊娠期和产后甲状腺疾病处理指南》[5]推荐的妊娠期TSH正常参考范围:①孕早期:0.1~2.5m IU/L;②孕中期:0.2~3.0m IU/L;③孕晚期:0.3~3.0m IU/L。妊娠期游离甲状腺素参考范围同正常人。
亚临床甲减的诊断标准为TSH高于正常值范围的上限,同时游离甲状腺素在正常范围内。
3 方法
采集新生儿断脐半小时内的脐带血3mL,收取标本后2 h内,将血标本离心(3000r/min,10min),分离得到血清。采用Roche cobs e601全自动电化学发光酶免疫分析仪及其原装配套试剂(瑞士罗氏公司)测定其TSH、TT3和TT4浓度。
4 统计学处理
采用SPSS 18.0软件进行统计学分析,平产组和剖宫产组新生儿的身长、胎龄、脐带血甲状腺素水平不符合正态分布,计量资料用中位数表示,两组间的比较采用Mann-WhitneyU检验;平产组和剖宫产组新生儿体重符合正态分布和方差齐性,计量资料用±s表示,两组间的比较采用t检验;男女比例间的比较采用卡方检验。检验水准α=0.05,以双侧P<0.05为差异有统计学意义。
结 果
1 两组新生儿出生信息间的比较
经统计分析,平产组和剖宫产组新生儿的男女比例和平均体重的差异均无统计学意义(P>0.05),平产组新生儿的中位胎龄大于剖宫产组,平产组新生儿的中位身长长于剖宫产组,差异均有统计学意义(P<0.05),详见表1。
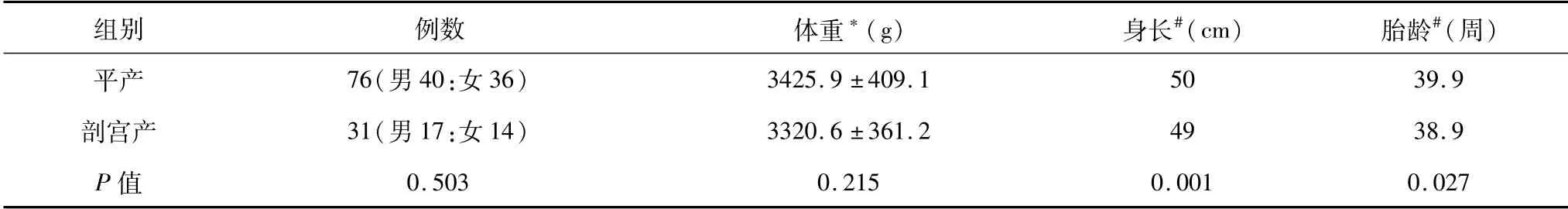
表1 新生儿出生信息
2 两组新生儿脐带血甲状腺素水平的比较
两组新生儿脐带血中位TSH水平比较,平产组(12.3μIU/mL)高于剖宫产组(6.85μIU/mL),差异有统计学意义(P<0.001)。平产组和剖宫产组脐带血中位TT3(ng/dL)水平分别为52.35和52.40,两组脐带血中位TT4(μg/dL)水平分别为8.645和8.670,差异均无统计学意义(P=0.440,P=0.959)(详见图1)。
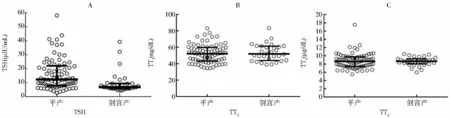
图1 平产和剖宫产新生儿脐带血甲状腺激素水平
讨 论
甲状腺是胎儿第一个开始发育的内分泌器官,孕5~6周甲状腺即开始发育,14~16周开始发挥生物学功能,聚碘、合成分泌甲状腺素,孕20周开始大量合成甲状腺素,妊娠后期下丘脑-垂体-甲状腺轴即开始发挥生物学功能,直至出生其体内甲状腺素的浓度才达到成人水平[6]。宫内胎儿内分泌处于低分泌状态,新生儿出生后受寒冷等刺激引起下丘脑-垂体-甲状腺系统发生变化,血清中促甲状腺素水平快速升高,30 min达高峰,随后3~5 d逐渐下降[7]。甲状腺素是身体生长和神经发育所必需的,婴儿早期甲状腺素水平是否能满足大脑正常需求对神经发育至关重要。CH会导致婴儿不可逆的神经系统后遗症,因此,CH的早期诊断和正确治疗对于预防智力和生长发育迟缓等不良后果非常重要[8]。目前,检测出生后2~3 d足跟血TSH水平是我国通行的新生儿CH筛查方法,但新生儿血清TSH水平的影响因素较多,该筛查方法结果的可信度需引起临床医生的重视。本研究分析了不同分娩方式时,妊娠合并亚减孕妇(优甲乐治疗后)所分娩新生儿脐带血甲状腺素水平的差异,以此推测分娩方式对新生儿血清甲状腺素水平的影响。
本研究发现,规律服用左甲状腺素治疗的妊娠合并亚临床甲状腺功能减退孕妇,其不同分娩方式新生儿脐带血TT3和TT4水平无明显差异,而经阴道分娩新生儿的脐带血TSH水平(12.3μIU/mL)明显高于剖宫产新生儿(6.85μIU/mL)。可能因素如下:①胎儿甲状腺素的分泌受到胎儿下丘脑-垂体-甲状腺轴的调节,胎儿期该调节系统尚不完善,对宫缩的压力反应过激使胎儿垂体分泌TSH增加[9];②产道的机械压迫引起胎儿垂体的直接应激也导致脐血TSH水平升高[9];③胎儿TT3和TT4水平随着胎龄的增加而升高,剖宫产儿出生时胎龄较经阴道分娩儿小,TT3和TT4水平应较经阴道分娩儿低[9],但在分娩过程中子宫收缩及产道挤压造成胎儿一过性的供血、供氧中断,为了满足子宫收缩时胎儿在宫内的需要,胎儿甲状腺功能表现为一过性类甲低状态,使胎儿处于低代谢状态[9]。可能导致出生时剖宫产儿和经阴道分娩儿TT3和TT4水平无明显差异。
综上所述,剖宫产娩出新生儿未经宫缩及产道挤压等因素影响,其脐带血TSH水平较平产儿低。若两组新生儿出生后3~5 d内TSH水平以相同的速度下降,检测足跟血TSH时(出生2~3 d)剖宫产儿血清TSH水平可能仍较平产儿低,仍以相同的切割值筛查可疑CH患儿,会造成CH患儿漏筛或过度召回。
孕妇甲状腺功能异常是新生儿CH的高危因素,而新生儿甲状腺素水平的影响因素较多,需要我们继续探寻更合适的时机和方式进行新生儿CH的筛查,早期正确的诊断和治疗新生儿CH,促进患儿智力和身体的正常发育。
