两种内界膜剥离方式治疗MHCI<0.7特发性黄斑裂孔的疗效
2019-07-29黄惠嫔王艳菊柯瑞莉张向荣
黄惠嫔,王艳菊,柯瑞莉,张向荣
作者单位:(518000)中国广东省深圳市龙华区人民医院眼科
0 引言
特发性黄斑裂孔(IMH)指眼部无明显相关原发病而自行发生的黄斑裂孔,其好发于中老年女性群体,发病率占全部黄斑裂孔的80%[1]。临床治疗IMH以封闭裂孔,提高视力为主要目的。玻璃体腔药物注射、玻璃体切割联合内界膜剥除术或移植术、玻璃体切割联合不同介质充填术等均是治疗IMH的常用手术方式,其中以玻璃体切割联合内界膜剥除术效果更理想。研究指出,约50%黄斑裂孔闭合指数(MHCI)<0.7的IMH患者会出现黄斑裂孔闭合不良[2]。对于MHCI<0.7患者行玻璃体切割术时,可选择扩大内界膜剥离和标准内界膜剥离,但临床上缺乏上述两种手术方法疗效的比较,故本研究选取88例IMH患者进行对比研究,现报道如下。
1 对象和方法
1.1 对象 前瞻性研究。选取2014-05/2017-05我院收治的IMH患者88例88眼。纳入标准:(1)符合IMH诊断标准[3];(2)均为单眼发病;(3)黄斑裂孔Gass分期Ⅱ~Ⅳ期;(4)MHCI<0.7;(5)术前眼内压(IOP)10~21mmHg。排除标准:(1)合并其它眼部疾病,如视网膜脱离、玻璃体病变、视神经萎缩、玻璃体积血、年龄相关性黄斑病变、眼部外伤及青光眼等;(2)重要脏器功能不全者;(3)既往有眼部手术史;(4)恶性肿瘤、血液疾病患者;(5)对内界膜染料亮蓝过敏者。按照随机数字表法进行分组,A组患者44例44眼,其中男13例,女31例,年龄51~74(平均 62.57±3.14)岁,裂孔直径 210~640(平均426.72±17.38)μm,左眼24例,右眼20例;B组患者44例44眼,其中男 15例,女 29例,年龄 51~76(平均62.62±3.16)岁,裂孔直径 210~680(平均 431.67±19.72)μm,左眼22例,右眼22例。两组患者一般资料比较差异无统计学意义(P>0.05),具有可比性。本研究经本院伦理委员会审批,患者及家属均对手术知情同意,并签署《手术知情同意书》。
1.2 方法
1.2.1 术前准备 术前使用左氧氟沙星滴眼液滴患眼,1~2滴/次,3次/d,若患者对左氧氟沙星滴眼液过敏则使用妥布霉素滴眼液滴患眼,1~2滴/次,3次/d,连续治疗3d。术前30min采用复方托吡卡胺滴眼液充分散瞳,并用50mL庆大霉素生理盐水冲洗双眼结膜囊,肌肉注射2KU白眉蛇毒血凝酶。
1.2.2 手术方法 由具备丰富玻璃体切割术经验的医师采用Alcon Constellation 23G超声晶状体摘除和玻璃体切割一体机完成手术。首先以20g/L利多卡因3mL实施眼部局部麻醉,使用开睑器打开上、下眼睑,并用稀释庆大霉素的生理盐水冲洗患眼结膜囊和角膜。患眼首先接受小切口白内障超声乳化和人工晶状体植入术,建立标准三通道,在颞上、颞下、鼻上方距离角巩膜缘4mm位置采用23G套管针分别做一30°斜形巩膜穿刺口,将23G灌注管头插入套管,并维持灌注压为25mmHg,经睫状体平坦部实施三通道玻璃体切割术(切割速率5000r/min,真空负压400mmHg)。依次切除中轴部—后极部—基底部部分玻璃体,并诱导后极部玻璃体皮质脱离,于黄斑裂孔处滴0.25g/L亮蓝0.1~0.2mL,30s后吸出。A组患者行扩大内界膜剥离术,剥离范围为扩大至黄斑区上下血管弓以外2~3个视盘直径范围,B组患者行标准内界膜剥离术,剥离范围在颞侧视网膜血管弓内,即以黄斑为中心剥离2~3个视盘直径范围,剥离后使用玻璃体切割头吸除撕除内界膜实施气液交换,并将巩膜穿刺口缝合,在玻璃体腔中填充体积分数为14%的惰性气体C3F8。术毕,患者保持面部向下体位2wk。术后所有患者均接受局部及全身抗感染治疗,并同时给予营养神经和改善微循环治疗。
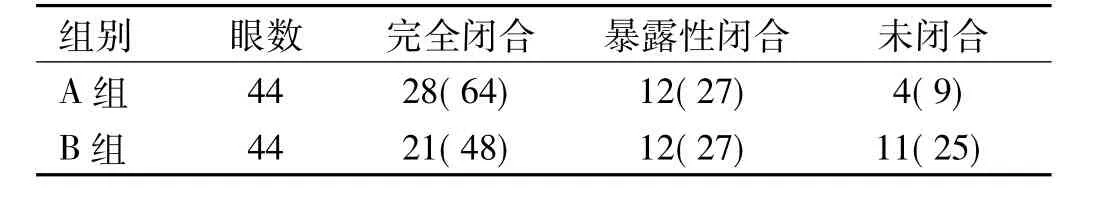
表1 两组患者黄斑裂孔闭合情况 眼(%)
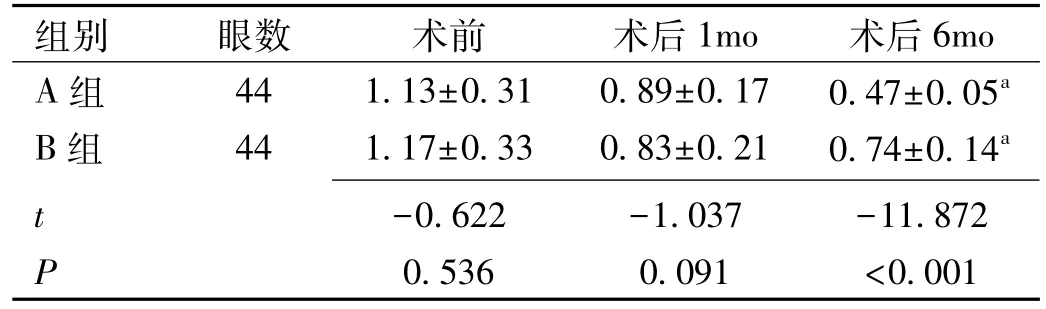
表2 两组患者手术前后BCVA情况(珋x±s,LogMAR)
1.2.3 观察指标 (1)黄斑裂孔闭合情况:分别于术后1、6mo采用光学相干断层扫描(OCT)检查患眼黄斑裂孔边缘消失情况并评估黄斑裂孔闭合情况,扫描长度4mm,深度2mm,像素 512×128,线性扫描。评估标准[4]:完全闭合:黄斑中心凹处视网膜色素上皮层(RPE)光带连续性恢复,且RPE无暴露;暴露性闭合:黄斑裂孔边缘平贴于RPE层,但在黄斑中心区域凹陷处可见RPE暴露;未闭合:黄斑裂孔未贴在RPE层或翘起,神经上皮层可见水肿症状,黄斑中心凹陷处可见RPE暴露。黄斑裂孔闭合率=(完全闭合眼数+暴露性闭合眼数)/总眼数×100%。(2)视力情况:在光线充足的条件下,采用标准对数视力表检测患者术前和术后1、6mo最佳矫正视力(BCVA),结果换算成最小分辨角对数(LogMAR)视力。(3)中心视野:采用Octopus101型视野计对黄斑区中心30°视野变化进行检测,记录术前、术后6mo患眼中心暗点、旁中心暗点、两者皆有的情况。(4)并发症及复发情况:术后随访6mo,观察两组患者眼压升高、眼内炎等并发症发生情况及黄斑裂孔复发情况。
统计学分析:采用SPSS21.0统计学软件处理数据。计数资料采用n(%)表示,组间比较采用χ2检验。计量资料以珋x±s表示,手术前后BCVA比较采用重复测量数据的方差分析,各时间点的组间差异比较采用独立样本t检验,各组的时间差异比较采用LSD-t检验。P<0.05为差异有统计学意义。
2 结果
2.1 黄斑裂孔闭合情况 术后6mo,A组患者黄斑裂孔闭合率为91%(40/44),与 B组(33/44,75%)比较,差异有统计学意义(χ2=3.938,P=0.047),见表 1。两组患者手术前后OCT检查典型图片见图1、2。
2.2 视力情况 手术前后,两组患者BCVA差异有统计学意义(F时间=7.529,P时间< 0.001;F组间=8.756,P组间=0.005;F组间×时间=7.779,P组间×时间< 0.001)。术 前、术后1mo,两组患者BCVA差异无统计学意义(均P>0.05),但术后6mo两组患者BCVA差异有统计学意义(P<0.001)。术后1mo,两组患者BCVA与术前差异无统计学意义(t=1.016、1.993,P=0.115、0.074),但术后 6mo,两组患者BCVA均较术前改善,差异均有统计学意义(t=13.927、10.918,均 P<0.05),见表 2。
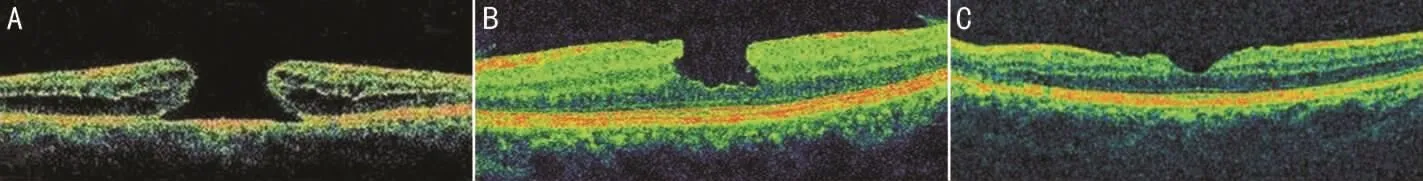
图1 A组某患者手术前后OCT检查结果 A:术前,可见黄斑区神经上皮层全层缺失;B:术后1mo,可见黄斑裂孔呈U型闭合,黄斑中心凹厚度较薄;C:术后6mo,可见黄斑裂孔呈W型闭合,黄斑区中心凹厚度大致正常。
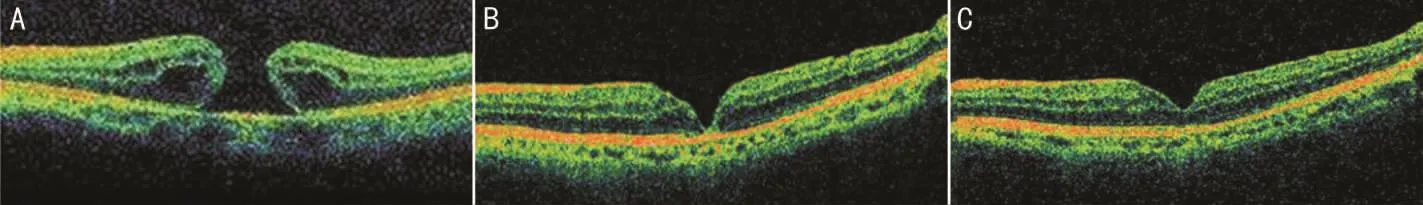
图2 B组某患者手术前后OCT检查结果 A:术前,可见黄斑区神经上皮层全层缺失;B:术后1mo,可见黄斑裂孔呈V型闭合;C:术后6mo,可见黄斑裂孔呈W型闭合,黄斑区中心凹厚度大致正常。
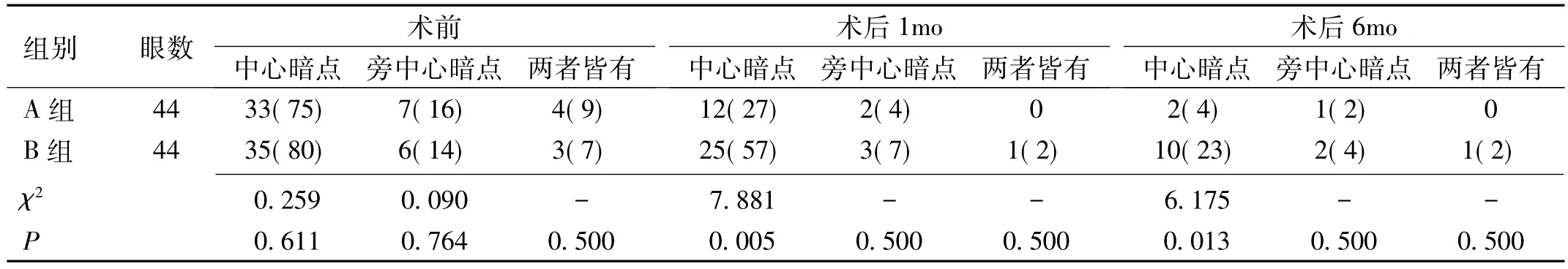
表3 两组患者中心视野情况眼(%)
2.3 中心视野情况 术前,两组患者患眼中心暗点、旁中心暗点、两者皆有占比差异均无统计学意义(P>0.05)。术后1、6mo,A组患者患眼中心暗点占比均低于B组,差异均有统计学意义(P<0.05),两组患者旁中心暗点及两者皆有占比差异均无统计学意义(P>0.05),见表3。
2.4 并发症及复发情况 术后随访6mo,A组患者出现眼压升高3眼、眼内炎2眼,B组患者出现眼压升高3眼、眼内炎1眼,两组患者并发症发生率(11%vs 9%)比较,差异无统计学意义(P=0.500),且均无黄斑裂孔复发。
3 讨论
IMH指眼自发形成,黄斑部视网膜由内界膜至光感受器细胞层出现组织缺损的眼科疾病,患者伴视物变形、晶状体核硬化、晶状体混浊等症状,严重影响视力。IMH发病机制尚不完全清楚,其形成是中心凹部玻璃体皮质收缩产生向前和切线方向的牵引力作用的结果。临床治疗IMH以切除黄斑前部牵引的玻璃体皮质层及黄斑前膜,促使裂孔闭合,恢复视力为原则[5-6]。
研究指出,病理状态下,IMH可诱导黄斑前膜形成,影响裂孔闭合或造成裂孔扩大[7]。临床公认的治疗IMH的方法为玻璃体切割术,随着国内医疗水平及手术技术的提高,可在玻璃体切割术基础上行视网膜内界膜剥离术,以此提高裂孔闭合率,更好地恢复视力。玻璃体切割术联合内界膜剥离可彻底去除内界膜上收缩性组织,松解裂孔切线方向牵引力,促使裂孔闭合,还可清除色素细胞及纤维细胞增生支架,防止视网膜前膜产生,并预防其复发;行内界膜剥离后,剥离损伤可刺激Müller细胞及胶质细胞增生,有助于裂孔愈合[8-9]。有研究表明,裂孔基底径、裂孔最小径、病程是影响裂孔闭合的主要因素,裂孔分期、裂孔直径、病程是影响视力预后的主要因素[10]。由于大部分IMH患者视网膜边缘不清,难以分辨,难以确定剥离范围,故本研究对两种内界膜剥离方法的临床疗效进行观察对比。
标准内界膜剥离是以黄斑为中心,颞侧视网膜血管弓内,环形撕除2~3PD内界膜,而扩大内界膜剥离指达黄斑区上下血管弓直径2~3PD范围。通过对比玻璃体切割术中扩大内界膜剥离方式和标准内界膜剥离方式在MHCI<0.7的IMH中应用效果,结果显示,A组患者裂孔闭合率(91%)明显高于B组(75%),提示扩大内界膜剥离术能取得较标准内界膜剥离更理想的裂孔闭合率。分析原因可能是由于扩大内界膜剥离可最大程度解除玻璃体和内界膜对黄斑区神经上皮层切线牵引作用,而标准内界膜剥离对内界膜撕除范围小,无法彻底缓解黄斑区神经上皮层垂直牵引作用,术后裂孔闭合失败风险相对更高。研究发现,裂孔闭合、术后BCVA与术前裂孔最小直径和裂孔基底直径关系密切,且术后BCVA与术前裂孔最小直径和裂孔基底直径、裂孔平均宽度、高度呈负相关,提示裂孔垂直及水平经线牵拉越重,患者视力预后越差[11]。由此可以推测,BCVA是评估患者预后的重要指标。本研究结果显示,术后6mo,两组患者BCVA均较术前明显改善,且A组明显优于B组。提示两种内界膜剥离方法均可解除玻璃体和内界膜对黄斑区神经上皮层牵引作用,促使黄斑裂孔在解剖结构上得到恢复,改善患者视力,相较标准内界膜剥离,扩大内界膜剥离术后患者视力改善更明显。
研究认为,患眼是否出现中心暗点及旁中心暗点与IMH解剖闭合程度关系密切,IMH解剖闭合程度与暗点消失率呈正相关,黄斑裂孔封闭愈合,视力提高越明显[12-13]。本研究发现,术后 6mo,两组患者中心暗点眼数占比均较术前明显减少,且A组明显低于B组,提示无论采用何种内界膜剥离方法均能一定程度提高IMH解剖闭合程度,但扩大内界膜剥离术效果更突出。但也有报道认为,玻璃体切割术联合内界膜剥离术疗效虽被临床肯定,但术后并发症多样,如眼压升高、裂孔复发、视网膜脱离、眼内炎等[14]。保障手术安全性,减少手术并发症至关重要。研究发现,术后眼压上升可能与术后炎症有关,在炎症因子刺激下引起眼前节反应过重,导致房角阻塞或惰性气体膨胀,造成房角部分关闭,房水引流受阻,眼压升高[15]。因此,术后应密切监测眼压,必要时实施玻璃体腔穿刺放气术降眼压。眼内炎和裂孔复发也是玻璃体切割联合内界膜剥离术后常见并发症。本研究结果提示,A组患者并发症发生率较B组高,但无统计学意义,说明两种内界膜剥离方式在安全性方面,并无明显差异。
综上所述,玻璃体切割术中扩大内界膜剥离术治疗MHCI<0.7的IMH效果理想,该术式能取得较标准内界膜剥离术更高的裂孔闭合率,且能促进患者视网膜功能恢复。
