组配式与非组配式股骨假体全髋关节置换术治疗CroweⅡ型髋关节发育不良的对比研究
2019-07-22窦勇徐辉蒋毅张亮李强黄勇周一新
窦勇 徐辉 蒋毅 张亮 李强 黄勇 周一新
(北京积水潭医院矫形骨科,北京100035)
髋关节发育不良(developmental dysplasia of the hip,DDH)是导致继发性髋骨关节炎的主要原因之一。尽管部分早期患者可以通过髋臼周围截骨或股骨截骨等保髋手术获得良好的临床疗效[1,2],但对于发展至终末期的严重髋骨关节炎仍需行全髋关节置换术(total hip arthroplasty,THA)进行治疗。DDH患者髋臼侧表现为髋臼浅平、前侧及上方存在不同程度的骨缺损、髋臼旋转中心上移,造成髋关节半脱位或脱位[3,4];股骨侧表现为股骨头变形、前倾角增大、颈干角异常、股骨髓腔细小、股骨近端形态变化、大转子后移等[5,6]。Crowe等[7]根据股骨头较正常位置向近端移位的距离将DDH分为四型:Ⅰ型,小于股骨头高度的50%或骨盆高度的10%;Ⅱ型,股骨头高度的50%~75%或骨盆高度的10%~15%;Ⅲ型,股骨头高度的75%~100%或骨盆高度的15%~20%;Ⅳ型,大于股骨头高度的100%或骨盆高度的20%。DDH患者股骨近端的髓腔形态及髓腔粗细变化随着脱位程度的增加而明显异常[6],CroweⅠ型DDH患者的髋臼向上移位程度不高,其股骨畸形相对较轻,对于此类患者使用普通的非组配式假体即可取得良好的疗效。CroweⅢ、Ⅳ型DDH患者的股骨头部分或完全失去髋臼侧包容,股骨侧畸形通常较重,表现为髓腔细小,近端形态明显畸形,普通的非组配式假体难以与之匹配。此外,由于脱位程度较重,若将髋臼置于正常的解剖位置会导致肢体延长较多,可能会导致复位困难或神经血管束无法耐受较大的张力,常需要进行转子下短缩截骨[8]。因此,对于此类患者通常选用组配式假体,这样既可以适应较细的股骨髓腔,同时也可以调整股骨假体的前倾角度[9],从而避免术后假体脱位。而CroweⅡ型DDH患者的髋关节脱位及解剖异常程度介于上述两种情况之间,组配式或非组配式假体均可选用。然而,目前尚无相关研究比较这两种假体的疗效。
本研究对比分析应用组配式与非组配式两种不同类型股骨假体行THA治疗CroweⅡ型DDH的疗效,以指导CroweⅡ型DDH患者行THA的假体选择。
1 资料与方法
1.1 一般资料
纳入标准:①单侧DDH,另一侧正常或接近正常(可以将对侧肢体的长度作为患侧术后的参考标准);②CroweⅡ型DDH。排除标准:①既往有髋关节感染者;②既往有患侧髋关节手术史者;③术中行大转子或股骨短缩截骨者;④失随访者。
根据上述纳入排除标准,共纳入2014年6月至2016年6月行THA治疗的87例单侧CroweⅡ型DDH患者。根据股骨假体的类型分为两组:组配组42例,采用组配式S-ROM股骨假体(由美国强生公司提供),其中男4例,女38例;30~71岁,平均(49.3±10.3)岁。非组配组45例,采用非组配式Tri-Lock骨量保留型短柄股骨假体(由美国强生公司提供),其中男8例,女37例;32~78岁,平均(52.5±11.9)岁。两组髋臼侧均使用Pinnacle臼杯(由美国强生公司提供)。
术前拍摄双髋关节正位X线片和负重位双下肢全长X线片。采用Maloney和Keeney[10]的方法测量肢体短缩距离,即在双髋正位X线片上经过双侧泪滴下缘做一直线,测量双侧小转子中点至该直线的垂直距离差。组配组及非组配组术前肢体短缩分别为 6~28 mm,平均(18.4±5.9)mm 及 6~29 mm,平均(16.6±6.5)mm。两组患者的一般资料比较,差异均无统计学差异(表1)。
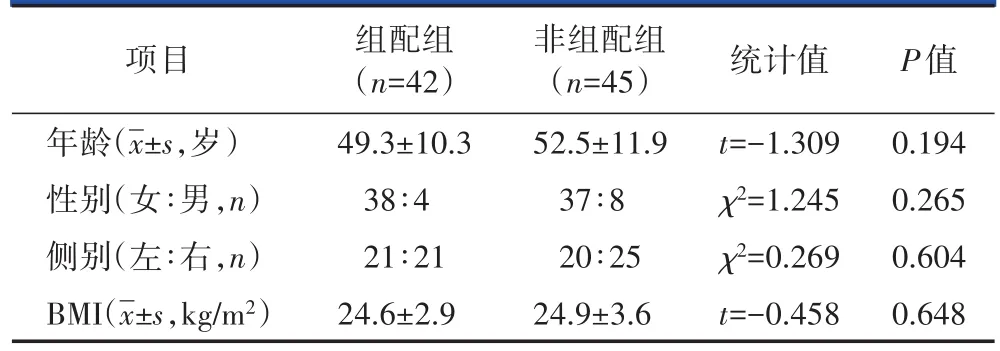
表1 两组患者的一般资料
1.2 手术方法
患者均取侧卧位,后外侧入路。经臀中肌后缘,切断短外旋肌群及后方关节囊,向后脱位髋关节。按术前设计在小转子上方股骨距处截除股骨头,显露髋臼。
1.2.1 组配组:切除髋臼盂唇,清理髋臼窝内残余的圆韧带组织,显露髋臼横韧带,以此作为髋臼下缘,逐步加深及扩大髋臼,磨锉至软骨下骨,渗血满意后置入髋臼假体并辅以螺钉固定,外展角为40°,前倾角为15°~20°,用髓腔开口器在股骨梨状窝处开髓,用最小号髓腔钻(8 mm)开始股骨远端扩髓,每次增加0.5 mm,感受到皮质骨阻力并达到合适的扩髓深度时停止远端扩髓。采用配套器械行股骨近端锥形扩髓,直至扩髓钻体部与股骨近端皮质骨接触为止,锥形扩髓后行股骨距三角形扩髓。将最终的锥形扩髓与三角形扩髓相对应的试模放置于假体试模柄上,安放袖套试模,随后置入股骨干假体试模并调整股骨假体试模前倾角为20°,进行假体稳定性检查,满意后置入组配式S-ROM假体。
1.2.2 非组配组:①对于股骨前倾角无显著增大者(术前CT显示或术中测量<30°),髋臼假体安放同组配组。置入髋臼假体后,在股骨距截骨断面中点处使用弧形开口器开槽,从初始髓腔锉开始扩髓,逐渐增加髓腔锉的尺寸,直至髓腔锉无法下沉,敲击呈骨皮质声音,旋转试验稳定后安装股骨头试模,复位确定髋关节稳定后置入Tri-Lock假体。②对于股骨前倾角过大者(术前CT显示或术中测量≥30°),采用联合前倾角技术[11,12]。首先进行股骨侧准备,当打入的髓腔锉稳定后安放假体头颈试模,测量并记录其前倾角度;之后处理髋臼侧,髋臼假体的前倾角度依据股骨前倾角度安放,使两者的前倾角之和介于40°~60°。安放髋臼后,复位并确定关节稳定后安放股骨假体。
1.3 术后处理
两组患者术后均留置引流管,予以抗生素预防感染,常规口服阿司匹林或皮下注射低分子肝素抗凝。术后第1日拔除引流管,术后第2日扶双拐下地。
1.4 随访计划及评价指标
术后行双髋正位X线片检查,测量髋臼旋转中心较健侧的距离变化,上移为负值,下移为正值,采用同术前一致的方法测量双下肢不等长(leg length discrepancy,LLD)的发生率(LLD绝对值>5 mm)。
术后3个月、6个月、1年及之后每1~2年进行随访,拍摄双髋正位X线片,评估假体有无下沉、松动、骨溶解情况,并记录Harris评分。
1.5 统计学方法
采用SPSS 18.0软件进行统计学分析,计量资料采用均数±标准差进行描述,组间比较采用独立样本t检验,组内比较采用配对样本t检验;非计量资料采用绝对值进行描述,采用卡方检验或者Fisher精确检验进行统计学分析。P<0.05为差异有统计学意义。
2 结果
组配组随访时间为24~50个月,平均(34.9±8.6)个月;非组配组随访时间为24~48个月,平均(32.0±6.2)个月。典型病例见图1、2。
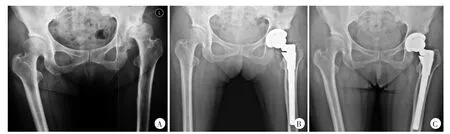
图1 患者,女,60岁,CroweⅡ型DDH,应用组配式S-ROM假体行THA
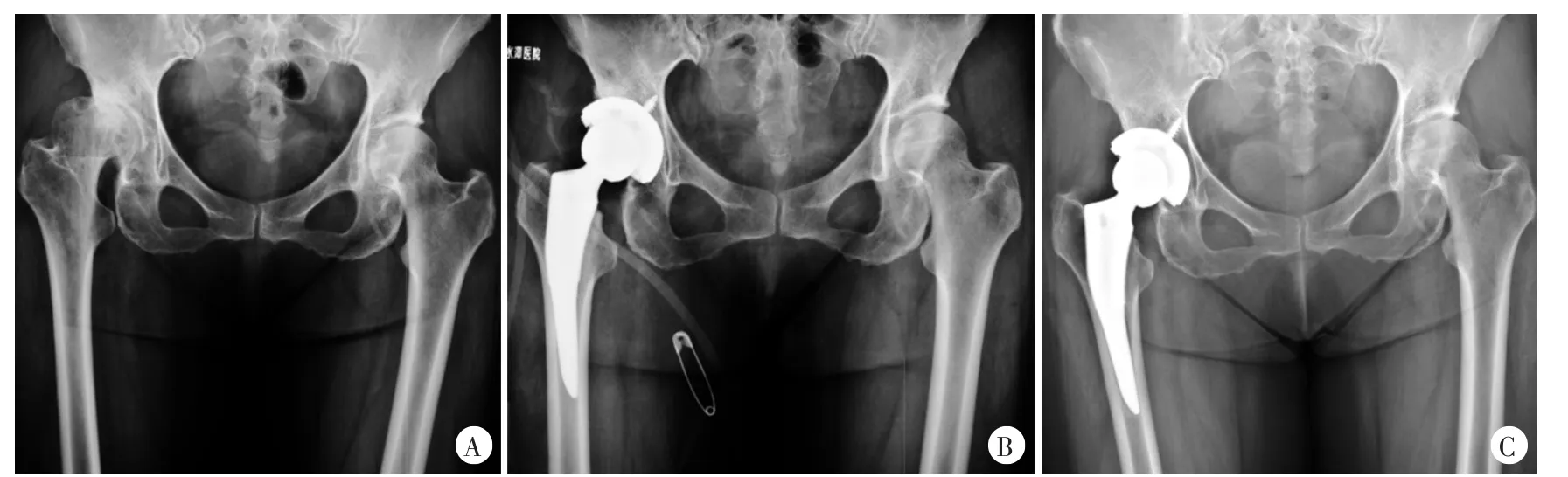
图2 患者,女,51岁,CroweⅡ型DDH,应用非组配式Tri-Lock假体行THA
2.1 两组的手术时间、术中出血量、术后住院时间及围手术期并发症发生率
组配组手术时间为60~175 min,平均(97±25)min,大于非组配组的55~150 min,平均(87±20)min(P<0.05);组配组的术中出血量200~1450 ml,平均(568±258)ml,大于非组配组的 200~1100 ml,平均(469±168)ml(P<0.05);组配组及非组配组的术后住院时间分别为3~7 d,平均(4.9±1.1)d和3~7 d,平均(4.8±1.0)d,两组差异无统计学意义(表2)。
两组术后无一例发生脱位。组配组中1例术中出现假体近端股骨距劈裂,予以钢丝捆扎,3个月后复查时骨折愈合,可正常行走;1例发生伤口愈合不良,予以连续换药后伤口愈合。两组术前双下肢静脉血栓筛查均正常,术后各有2例发生下肢胫后静脉血栓,均予以保守治疗后痊愈。两组围手术期并发症发生率比较,差异无统计学意义(表2)。

表2 两组的手术时间、术中出血量、术后住院时间及围手术期并发症发生率比较
2.2 两组手术前后的双下肢长度差值
术后组配组和非组配组髋臼旋转中心较正常解剖位置距离分别为-20~5 mm,平均(-3.9±5.7)mm和-15~5 mm,平均(-4.3±4.6)mm(P>0.05)。术后组配组有2例LLD绝对值超过10 mm(分别为延长12 mm和短缩11 mm);非组配组有1例LLD绝对值超过10 mm(延长13 mm)。其余患者术后LLD绝对值均≤10 mm,两组发生率比较差异无统计学意义。若以5 mm作为双下肢不等长的评判标准,组配组和非组配组双下肢不等长的发生率则分别为45.2%(19/42)、24.4%(11/45),两组比较差异有统计学意义(表3)。
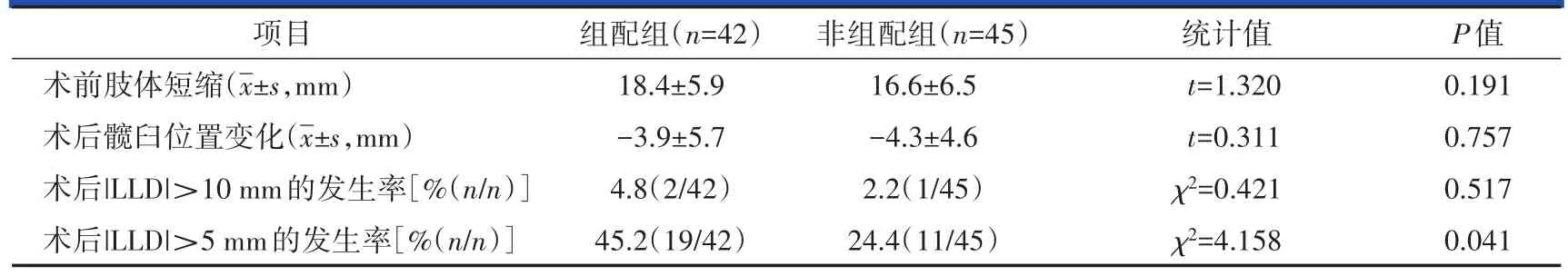
表3 两组手术前后双下肢长度差值比较
2.3 两组手术前和末次随访时的Harris评分
末次随访X线片检查示两组均未发生股骨假体下沉、松动及骨溶解。组配组和非组配组Harris评分由术前的25~68分,平均(44.7±9.5)分和28~67分,平均(42.0±8.7)分改善至末次随访时73~100分,平均(91.4±6.8)分和74~100分,平均(90.7±7.4)分,均较术前显著改善,但两组末次随访时的Harris评分差异无统计学意义(表4)。
3 讨论
CroweⅡ型DDH患者行THA时,股骨假体的选择十分重要。组配式S-ROM假体能够分别处理股骨的远端和近端,同时可以调整股骨假体的前倾角度,降低关节脱位的风险,但操作复杂,技术要求较高;非组配式Tri-Lock假体股骨近端固定牢靠,能够更大程度地保留骨量,操作相对简单。目前这两种假体在临床上均广泛应用,但目前尚缺乏两种假体临床疗效的比较研究。
3.1 手术时间与术中出血量
本研究发现非组配组手术时间及术中出血量显著少于组配组。由于是回顾性研究,并没有单独统计两组股骨假体的单独操作时间,但两组患者均来自于同一研究中心,且DDH分型相同,髋臼侧均采用相同的处理方式,因此手术时间可以反映股骨侧的单独操作时间。S-ROM假体需要连续股骨远端扩髓,近端还要进行锥形磨锉和三角形磨锉以安放袖套,尤其是近端磨锉需要在硬化的皮质骨上进行,操作步骤相对复杂,手术时间较长;而Tri-Lock假体无需扩髓,只需更换髓腔锉连续行髓腔内的松质骨磨锉即可,操作简便,手术时间短,术中出血量少。两组患者的术后住院时间无明显差异,均可以早期负重下地活动,末次随访双髋正位X线片示所有股骨假体均无下沉、松动及骨溶解发生,提示两种类型假体均可获得良好的初始稳定性,能够安全、有效地应用于CroweⅡ型DDH初次THA。
3.2 术后并发症
文献报道DDH患者行THA的并发症较高,包括坐骨神经损伤、脱位及术中骨折等[13,14]。两组患者术后无一例发生脱位,围手术期并发症发生率分别为9.5%(4/42)及4.4%(2/45)(P>0.05),通过简单的处理措施均未发生严重后果。DDH患者的股骨前倾角明显增加,但前倾角大小与脱位程度并无关联,即使脱位程度较轻,也可能存在前倾角过大的情况[13]。有学者建议对于股骨前倾角>40°的DDH患者需进行截骨或使用组配式假体以降低脱位的风险[15],这是DDH患者选用组配式假体的重要原因。本研究所采用的S-ROM组配式假体由近端袖套及柄体组成,可以分别实现股骨近、远端固定,并能任意调整股骨假体前倾角度。本研究中组配组通过采用常规方法分别将髋臼及股骨假体前倾角放置于正常范围之内,无脱位发生。本研究中非组配组通过采用联合前倾角技术,同样也避免了脱位的发生。联合前倾角(髋臼及股骨前倾角之和)是影响THA术后脱位的重要因素。通常认为联合前倾角介于30°~60°可以减少髋关节撞击,同时获得良好的活动度[16]。Jolles等[17]认为,如果联合前倾角不在40°~60°范围内,其脱位风险增加6.9倍。Nakashima等[11]回顾性研究了行THA治疗的579例634髋,以联合前倾角介于40°~60°作为理想范围,采用联合前倾角技术的230髋的关节脱位率为0.4%(1/230);未采用此技术的对照组中,404例髋的关节脱位率为2.5%(10/404)。本研究中非组配组所采用的Tri-Lock股骨假体为扁平状楔形微创短柄,采用双面锥形设计,有利于增加与髓内骨皮质的接触,同时提高了骨长入的机会。对于非组配组中股骨前倾角度较大(≥30°)的患者,采用联合前倾角技术,根据术中股骨柄的前倾角度安放髋臼,通过调整髋臼的方向,使联合前倾角介于理想范围内,同样可以避免术后脱位。
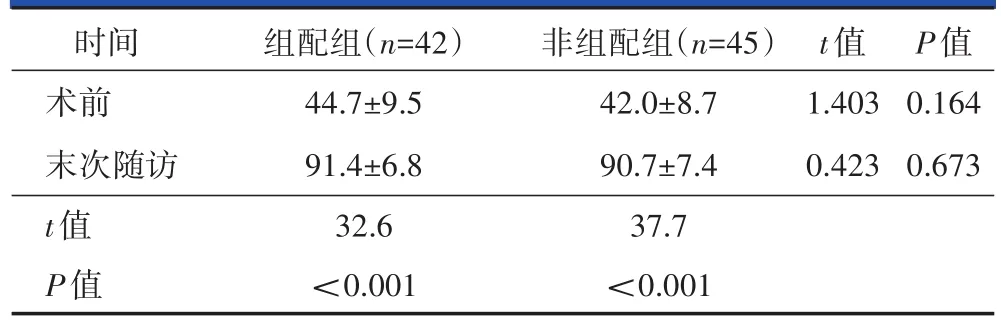
表4 两组术前和末次随访时的Harris评分比较
3.3 术后LLD发生率
THA术后LLD可导致患者步态异常、下腰部疼痛、大转子区域疼痛、满意度下降[18,19]。THA术后LLD十分常见,文献报道发生率为 1%~50%[20,21],但有关DDH患者THA术后LLD的报道较少。尽管多数学者可以接受THA术后LLD≤10 mm[22],但最新研究表明超过5 mm即可引起行走步态改变[23]。行THA的DDH患者通常年龄相对较轻,对髋关节功能要求较高,平衡双下肢肢体长度更为重要,因此本研究选用5 mm作为LLD的评定标准。本研究中组配组和非组配组患者术后髋臼旋转中心分别上移(3.9±5.7)mm和(4.3±4.6)mm,虽然较术前下降,但仍较正常对侧上移,因此肢体长度更依赖于股骨侧的重建,对股骨柄的长度调节能力提出了更高的要求。对于S-ROM假体而言,股骨假体位置既取决于袖套,同时也取决于股骨远端音叉样假体的位置,需要近、远端完美匹配才能获得良好的位置,这不仅要求截骨位置准确,同时需要股骨近、远端扩髓直径合适,而这在术中有时很难同时达到。尤其当远端磨锉后安放假体试模发现肢体延长时很难调整,因为固定位置依赖于骨干部,如果采用较小号的假体则远端固定不牢靠,因此只能通过改变股骨头假体头颈长度进行微调节。而Tri-Lock柄除了可以通过股骨头的加减调节外,还可以通过不同型号的假体进行调节。如果肢体偏短可以采用大一号假体,从而延长肢体长度;如果肢体较长可以选用小一号假体,由于是该假体采用双锥度设计,较小的假体较之前下沉后仍可获得良好的稳定性,同时能够短缩患侧肢体的长度,因而Tri-Lock柄具有更强的肢体长度调节能力。本研究发现,采用非组配式Tri-Lock假体的LLD发生率显著低于组配组。
3.4 手术前后Harris评分
目前有关应用组配式假体行THA治疗DDH的研究较多,而对于近端固定扁平楔形短柄的报道较少。Tanzer等[24]报道50例59髋DDH患者采用S-ROM组配式假体行初次THA,平均随访101个月(最短随访时间为6年),影像学检查均提示骨长入固定,无股骨假体松动,Harris评分由术前平均40分提高至末次随访的89分。本研究中组配组和非组配组Harris评分分别从术前的(44.7±9.5)分和(42.0±8.7)分显著改善至术后末次随访时的(91.4±6.8)分和(90.7±7.4)分,与既往文献报道一致。两组患者的术后末次随访Harris评分无统计学差异,但均较术前明显改善,提示采用组配式或非组配式假体CroweⅡ型行THA均可显著改善DDH患者的髋关节功能。尽管术后两组患者的LLD发生率存在差异,但是术后两组患者末次随访时的Harris评分比较并无统计学意义,这可能是因为Harris评分中LLD的评判标准为3.2 cm[25],该标准过于宽泛。此外,1 cm以内的LLD可以通过骨盆及步态进行代偿,患者主观感受并无差异。
3.5 本研究的局限性
本研究具有以下局限性:①回顾性研究,样本量较少。②假体选择主要取决于术者偏好及对假体的熟悉程度,缺乏客观标准。但本研究中两组患者的术前资料显示匹配度较好,且来自于同一研究中心,术前均经过详细讨论制定相应手术方案,术者也均为经验丰富的高年资医师,最大程度地减少了分组及手术技术对结果造成的影响。③术前及术后缺少相应的前倾角CT测量结果。④随访时间较短,有待于后期进一步增加样本量和随访时间。
综上,采用组配式或非组配式假体行THA对于CroweⅡ型DDH患者均可取得良好的临床疗效。采用非组配式假体的手术时间更短,术中出血量更少,双下肢肢体长度平衡效果更好。
