可调控性分流管引流在小儿先天性脑积水6个月内行脑室-腹腔引流术中的效能评价
2019-07-05史永强史航宇
史永强, 江 彬, 史航宇, 张 刚, 李 楠
(陕西省西安市儿童医院 神经外科, 陕西 西安, 710000)
小儿先天性脑积水是小儿神经外科常见病之一,约占小儿先天性神经系统发育畸形的33%[1], 会引起小儿颅内高压、头围异常增大及智力发育迟缓等问题,甚至导致继发脑室内出血、脑肿瘤等危重疾病,严重影响小儿的生命健康。目前外科手术治疗主要应用脑室-腹腔引流术(VPS)与神经内镜第三脑室底造瘘术(ETV),均能降低脑室压力,减缓神经核团及脑皮质的受压情况,有效改善患儿脑功能[2]。依据脑脊液循环障碍发生的部位,可将先天性脑积水分为阻塞性脑积水与交通性脑积水,小儿先天性脑积水首选治疗方案是VPS术,但分流管堵塞、感染及过度引流等并发症情况较多且预后一般,而ETV术在治疗非交通性脑积水方面效果显著,可有效避免分流装置引发的并发症,故常作为分流术失败的备选治疗方案[3]。本研究比较VPS与ETV治疗先天性脑积水患儿的疗效,现报告如下。
1 资料与方法
1.1 一般资料
选取2015年1月—2018年1月先天性脑积水患儿89例,年龄5个月~2岁,1岁以下58例,1~2岁31例,男50例,女39例,体质量5.29~14.03 kg, 其中交通性脑积水69例,阻塞性脑积水20例。按随机数字表法分为VPS组45例与ETV组44例,2组一般资料比较无显著差异(P>0.05), 具有可比性。本研究经医学伦理会同意,获患儿家属知情配合,且均签署知情同意书。见表1。纳入标准: 所有受试患儿符合先天性脑积水的诊断标准[4]; 经颅脑CT或MRI检查显示患儿脑部大量积水; 患儿年龄<6岁; 发病6个月内; 患儿资料完整,家属愿意配合研究。排除标准: 合并颅内感染的患儿; 合并脑出血或脑膜膨出的患儿; 合并严重肝、肾功能障碍的患儿; 合并凝血功能障碍的患儿; 存在精神障碍的患儿。
1.2 研究方法
所有手术均由同一组经过术前培训且手术经验丰富的医师进行,同一组手术室医护人员、麻醉

表1 2组患儿一般资料比较
医师进行手术配合。
VPS组行脑室-腹腔引流术[5], 均植入18级可控性分流管,压力范围为30~200 mmH2O, 步进10 mmH2O。具体手术步骤如下: 经颅脑CT或MRI检查后,根据其检查结果确定穿刺点位置和穿刺深度,术前行常规腰穿测压,可作为术中调压参考标准。① 先行全身麻醉,取侧卧位,帮助患儿头偏向左侧,垫高右肩,常规消毒,一般选取右侧枕部头皮行“L”形切口,切至骨膜层。② 其穿刺点为枕外粗隆上5~7 cm、中线向右旁开2.5~3.5 cm处,颅骨钻孔约1 cm, 行电灼硬脑膜以切开一个“十”字形小孔,孔大小满足分流管穿过即可,电灼局部脑组织后行枕角分流管穿刺,当行脑室穿刺成功后,立即连接分流管及毛细管测压,颅内压>200 mmH2O患儿设定开放压力值为200 mmH2O, 通常以低于其所测压力10~20 mmH2O来设定调压阀的开放压力值,术中先临时夹闭脑室分流管。③ 可控性分流管的腹腔端经胸壁前皮下隧道通至上腹部,以上腹部剑突下偏右并向下2~3 cm处为腹部切口部位,经腹直肌做一约3 cm切口,常规逐层切开进腹至腹膜后,腹膜表面做一切口,并将分流管的腹腔端引入腹腔,置入足够长度以保留腹腔游离段长度为30~40 cm, 缝合切口,将可调控压力阀门埋入乳突后皮下骨膜表面,最后连接调压阀,可见清亮脑脊液自腹腔端流出,维持分流装置远端滴速不超过5滴/min。
ETV组行神经内镜第三脑室底造瘘术[6], 具体手术步骤如下。先行全身麻醉,取平卧位,帮助患儿抬高头部10 °左右,选取右侧冠状缝前方约2 cm、中线旁约2 cm处做一“马蹄形”头皮切口,并掀开皮瓣翻向前方。以弧形方向切开骨膜后,如患儿前囟闭合,颅骨钻一直径约10 mm孔后,形成3 cm×3 cm的骨瓣,再与其皮肤切口方向相反切开硬膜。选取患儿右冠状缝前约2 cm、中线旁开约2 cm处进行电灼局部脑组织,通过内镜鞘进行穿刺,可见清亮脑脊液流出后,鞘内进行快速注水,避免气泡形成。再通过内镜鞘进入患儿侧脑室,根据其解剖关系找到室间孔后,从室间孔进第三脑室内,并于双侧乳头体前方中央的最薄处和无血管分布的区域进行造瘘,将造瘘口扩张至约7 mm后,仔细观察患儿脚间池内的解剖标志,若未出现活动性出血,并且其第三脑室与脚间池相通,穿刺成功。若发生出血,则应用37 ℃的0.9%氯化钠溶液持续冲洗出血点,确保止血后继续操作。当手术顺利结束后,患儿脑室内应充满液体,避免术后出现颅内积气、脑皮质塌陷等情况,填塞窦道、硬脑膜后进行严密缝合,避免发生脑脊液漏,当骨瓣复位固定后进行依次缝合。
1.3 观察内容
术前、术后均采用头颅CT或MRI复查,以测定VPS组、ETV 组患儿的双侧脑室额角宽度和第三脑室宽度; 术后发生感染时,应根据实际情况取出分流管,应用抗炎药物进行抗炎治疗,待患儿痊愈后,再行二次手术; 采用Gesell儿童智力发育诊断量表来评估VPS组、ETV组患儿脑认知功能,包括患儿精细运动行为、大运动行为、语言功能、适应能力、个人-社会行为等方面,其中发育商(DQ)的正常值为75~85分, DQ 55~<75分者为轻度异常, DQ 40~<55分者为中度异常, DQ 25~<40分者为重度异常, DQ<25分者为极重度异常。
1.4 疗效判断
采用Vassilouthis法[7]评估病情,经颅脑CT或MRI检测所有受试患儿术前、术后的脑室-颅比率(患儿侧脑室前后部的宽度与其同一水平颅骨内板间距离之比)。将手术治疗后疗效根据临床标准[7-8]分为无效: 患儿脑室-颅比率大于0.25, 其异常头围等临床症状未见改善,甚至病情出现进一步恶化; 显效: 患儿脑室-颅比率≤0.25, 其异常头围等临床症状显著改善。
1.5 统计学处理
采用SPSS 19.0统计学软件,计数资料采用(%)表示,行χ2检验; 等级资料采用秩和检验,正态分布的计量资料采用均数±标准差表示,多组资料使用重复测量的方差分析,两两比较行t检验;P<0.05为差异有统计学意义。
2 结 果
2.1 2组术后疗效及相关指标比较
VPS组术后疗效显著优于ETV组(P<0.05)。VPS组术中出血量显著高于ETV组(P<0.05), 手术成功例数及术后感染例数显著多于ETV组(P<0.05); 2组住院时间比较,差异无统计学意义(P>0.05)。见表2。
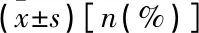
表2 2组术后疗效及相关指标比较
与ETV组比较, *P<0.05。
2.2 2组患儿术前、术后脑室额角宽度和第三脑室宽度变化情况比较
ETV组、VPS组术后6个月脑室额角宽度、第三脑室宽度均显著优于术前(P<0.05); VPS组术后6个月脑室额角宽度、第三脑室宽度水平优于ETV组,但差异无统计学意义(P>0.05)。见表3。
2.3 2组患者预后认知功能情况比较
术后6个月, VPS组精细运动行为、大运动行为、语言能力、适应能力、个人-社会行为、DQ值评分均显著高于ETV组(P<0.05)。见表4。2组1岁以下与1~2岁患儿术后2周的DQ比较,差异无统计学意义(P>0.05); 2组术后9周、6个月的1岁以下患儿DQ均显著高于同组1~2岁患儿(P<0.05)。见表5。
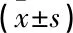
表3 2组患儿术前、术后脑室额角宽度和第三脑室宽度变化情况比较 mm
与术前比较, *P<0.05。
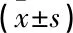
表4 2组患儿术后认知功能情况比较 分
与VPS组比较, *P<0.05。
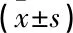
表5 2组患儿术前、术后DQ变化情况比较 分
与1~2岁比较, *P<0.05。
3 讨 论
脑脊液的产生、吸收、循环处于平衡状态,以保护及缓冲大脑。先天性脑积水主要是先天性原因导致脑脊液分泌过量,脑脊液吸收和循环过程出现障碍,进而导致颅内脑脊液在室间孔等脑室系统狭窄处下腔蓄积过多,致使脑室扩大,严重压迫脑组织,出现头颅异常增大、脑功能不足等。霍龙伟等[8]研究发现,小儿先天性脑积水绝大多数为交通性脑积水,是脑室外脑脊液的循环通路受阻或其吸收障碍,引起颅内脑脊液量过多等。交通性脑积水常用脑室-腹腔引流术,通过VPS术建立正常脑脊液循环通路,恢复平衡状态。同时,随着内镜技术的发展与广泛使用, ETV术通过置入神经内镜于侧脑室前角,经室间孔以进入第三脑室,并于第三脑室底造瘘口,进而与脑桥前池相通,其术后脑脊液循环更接近正常生理循环[9], 也能达到解决脑脊液蓄积的问题。
VPS采用引流装置来建立脑脊液循环旁路,有效降低其颅内压,然而其术后分流装置引起的相对并发症较多,尤其分流管阻塞发生率已高达58%[11], 多因脑室穿刺时造成头皮层损伤所致。通过采用体外可控性调压阀门,术后可及时调整压力大小,避免因术中脑脊液过度分流、分流不足等致引流管二次手术更换的情况。神经内镜设备(如摄像、光源及冲洗系统、专用神经内镜及相关配套器械)可用于阻塞性脑积水的针对性治疗,执刀医师术中可直视三脑室底部透明区并于此处行造瘘操作,脑脊液从脑室经造瘘口流入蛛网膜下腔,突破脑脊液通道的梗阻状态。本研究中, VPS组术后疗效为显效者42例(93.33%), 显著高于ETV组38例(86.36%), 可见2组术式在治疗小儿先天性脑积水方面均具有良好效果,均能有效改善患儿术后脑室-颅比率,控制小儿脑积水病情,显著改善头围异常、前囟饱满等不良症状,与Santamartad D等[10]研究结论相符。
先天性脑积水患儿脑室系统显著扩大,尤其以双侧脑室、第三脑室扩大为著,故临床常将脑室额角宽度、第三脑室宽度作为评估脑积水进展情况、术后判断疗效及其预后提供一定的参考依据。研究[12]发现,阻塞性脑积水患儿可能存在终板、透明隔等移位的情况,经ETV等手术治疗后,其终板和透明隔、第三脑室底部的移位情况消失,且第三脑室形态等均恢复正常,说明第三脑室宽度能一定程度上反映此类患儿手术治疗效果。本研究结果显示,虽然两种术式对先天性脑积水患儿的均有一定的疗效,但两种术式对小儿术后脑室额角宽度、第三脑室宽度的变化无显著影响,但VPS组术后6个月脑室额角宽度、第三脑室宽度水平优于ETV组,说明两种术式均能迅速恢复患儿脑室形态(脑室形态与其宽度、厚度、角度等有关),复位其脑组织,间接反映患儿脑积水的缓解情况,这与吉文玉等[13]研究结果相近。
先天性脑积水引起脑室扩张,脑室周围组织在长期缺血、缺氧的状态下易水肿、变性,脑积水致大脑皮质扁平样变,且脑脊液异常堆积于脑室周围,对脑室周围白质产生压迫,损伤轴索[14], 损害相应大脑功能区,导致脑功能障碍并影响患儿运动、言语、认知功能。本研究中, VPS组术后精细运动行为、大运动行为、语言能力、适应能力、个人-社会行为、DQ值评分均显著高于ETV组,说明在小儿先天性脑积水6个月内行VPS术,可缓解脑组织的压迫程度,同时改善患儿脑功能,有利于神经功能恢复,有助于患儿预后认知功能的恢复及发育。本研究中,随着预后恢复时间的延长, 2组DQ均呈逐渐上升的趋势,说明2组患儿心智发育水平正逐渐提升,认知功能显著改善; 同时, VPS组与ETV组术后9周、6个月的1岁以下患儿DQ均显著高于1~2岁患儿,这是因为1岁以下患儿的蛛网膜颗粒未完善发育,脑脊液吸收不良,且其前囟未闭合,导致患儿的颅内压受大气影响较大[15], 故针对1岁以下患儿进行6个月内早期手术治疗能有效改善脑积水情况,有利于患儿预后认知功能的改善。
