显微镜下经外侧裂入路治疗自发性基底节区脑出血的临床研究
2019-06-30李登锋徐建怀陈淑玲
李登锋 徐建怀 陈淑玲
基底节区是大脑中一个成对的结构,由多个核团组成,与皮质、脑干、基底神经节、小脑和脊髓有共同的连接,基底节区内部的神经传导束是各种神经信号传递至皮质的重要结构[1-2]。研究数据显示,颅内自发性脑出血中约有15%发生在基底节区位置[3-4]。对出血量达到手术指征的自发性基底节区脑出血(spontaneous thalamic hemorrhage,STH)患者,快速有效地清除脑内血肿、降低颅内压以达到改善功能预后、降低死亡率等基本成为共识[5-6]。然而,手术治疗是侵入性的,在血肿清除手术过程中,可因手术操作造成手术入路周围脑组织的损伤或破坏,从而加重神经缺陷的程度或产生新的神经损伤[7]。本研究比较显微镜下经外侧裂入路行血肿清除手术和常规传统经皮层开颅清除血肿手术在位置较深的STH治疗中的临床优劣,现报道如下。
资料与方法
一、一般资料
选择自2017 年1 月至2018 年12 月汕尾市人民医院神经外科收治的60 例自发性基底节区脑出血患者作为研究对象,根据随机数字表法分为观察组和对照组,每组30 例。观察组患者采用显微镜下经外侧裂入路行血肿清除术治疗,男性18 例,女性12 例,年龄范围35~66 岁,年龄(50.83±10.52)岁;对照组患者采用常规传统经皮层开颅清除血肿手术治疗,男性16 例,女性14 例,年龄范围39~67 岁,年龄(54.60±8.07)岁。2 组患者一般资料对比差异无统计学意义,具有可比性(P>0.05)。纳入标准:(1)18~70 岁的自发性基底节区脑出血患者,CT 诊断明确,并达到手术指征,且CT 显示血肿位置较深;(2)既往有高血压病史;(3)术前及术后住院期间有完善的影像学资料对比;(4) 从发病到手术时间不超过2 h;(5)患者家属对研究知情同意。排除标准:(1)颅内自发性多部位出血;(2)合并脑积水的患者;(3)外伤、颅内肿瘤、脑血管病等原因所致的脑出血患者;(4)患者存在基础性疾病,并对研究指标有影响的,如感染、肿瘤、代谢综合征、血液系统疾病、肺心病、精神疾病等;(5)危重症患者(GCS≤5 分),患者生命体征不稳定;(6)伴有其他重要器官功能不全,术前双侧瞳孔散大、呼吸衰竭的患者;(7)研究期间自动退出的。本研究开展得到了本院医学伦理委员会的审查并批准进行。
二、治疗方法
1.观察组:采用显微镜下经外侧裂入路行血肿清除术治疗。手术步骤如下:患者采用翼点或扩大翼点入路骨窗开颅,适当磨除蝶骨嵴,在颅骨钻第1 孔时快速静滴甘露醇250 mL 及地塞米松10 mg。放射状剪开硬脑膜,显露外侧裂。显微镜下打开外侧裂蛛网膜,缓缓释放脑脊液。颅内压下降后显微镜下解剖分离外侧裂,达岛叶表面。在无血管区切开岛叶皮层约1~2 cm 进入血肿腔,用吸引器按顺时针或逆时针方向小心清除血凝块。妥善处理出血点,可用双氧水棉片压迫止血,必要时使用小功率双极电凝止血,反复用生理盐水冲洗,直至盐水清亮,无活动性出血,然后用罂粟碱稀释液浸泡的棉片湿敷外侧裂及血肿腔3~5 min。如有血肿残留,可于血肿腔内留置引流管,如术前已有脑疝或血肿清除术后颅内压依然高,则行硬膜减张缝合及去骨瓣减压,硬膜外留置引流管一根,常规关颅。
2.对照组:采用常规传统经皮层开颅清除血肿手术治疗。手术步骤如下:根据患者术前CT 影像学资料对开颅位置进行定位,打开骨瓣后,放射状剪开硬脑膜,然后在显微镜下经皮质切开皮层并逐层分离直至血肿腔,清除血肿腔内的血肿后,妥善处理出血点,可用双氧水棉片压迫止血,必要时使用小功率双极电凝止血,反复用生理盐水冲洗,直至盐水清亮,无活动性出血,然后用罂粟碱稀释液浸泡的棉片湿敷外侧裂及血肿腔3~5 min。如有血肿残留,可于血肿腔内留置引流管,如术前已有脑疝或血肿清除术后颅内压依然高,则行硬膜减张缝合及去骨瓣减压,硬膜外留置引流管一根,常规关颅。
三、术后处理
患者在术后24 h 及1 周时进行CT 检查,以了解血肿清除程度及颅内变化情况;对气管切开的患者应常规使用呼吸机辅助呼吸(血氧饱和度>94%),常规使用抗血管痉挛药物,适度脱水,预防性使用抗生素,严格管理血压水平[140/90 mmHg (1 mmHg=0.133 kPa),收缩压控制在110~140 mmHg,平均动脉压120 mmHg 左右],维持水电解质平衡,预防并发症(癫痫、应激性溃疡、颅内感染、下肢静脉血栓等),以及促进神经功能恢复药物等;对留置引流管的患者,于48 h 内拔除以降低颅内感染的风险。
四、观察指标
1.手术相关评价指标:包括术前GCS 评分、手术平均时间、术中出血量、术后患者清醒时间、血肿清除率、住院时间、治疗费用。
2.术后并发症:统计2 组患者术后并发症发生情况,包括术后再出血、术后癫痫、颅内感染、电解质紊乱、肺部感染、应激性胃肠道出血、泌尿系感染、深静脉血栓。
3.炎性因子指标:手术后第3 天时,取患者外周静脉血5 mL,室温静置0.5 h,然后1000 r/min,离心半径10 cm,离心10 min,随后吸取上层血清,-20℃冰箱中保存。采用电化学发光法检测患者外周血清中的炎性因子水平。检测的炎性因子指标包括白细胞介素1(interleukin-1,IL-1)、肿瘤坏死因子α(tumor necrosis factor-α,TNF-α)、C反应蛋白(C-reactive protein,CRP)。
4.生存质量:使用日常生活能力(activity of daily living,ADL)量表评估患者出院后第3、6、12 个月时的生存质量。标准如下:Ⅰ级,无明显残留症状及体征,完全恢复日常生活;Ⅱ级,部分残留功能缺损,但可独立生活;Ⅲ级,日常生活不能完全自理,需要他人扶着行走;Ⅳ级,日常生活完全不能自理,卧床,但保留意识。Ⅰ~Ⅳ级分别赋值1~4 分。
五、统计学分析
采用SPSS19.0 软件进行统计学分析,计量资料采用均数±标准差(Mean±SD)表示,采用t 检验;计数资料以率(%)表示,采用χ2检验或Fisher 确切概率法;等级资料以秩表示,采用Mann-Whitney U 检验。以P<0.05 为差异有统计学意义。
结果
一、2 组患者的术后结果
观察组患者血肿清除率较为满意,平均血肿清除率达87.62%,手术操作造成的脑损伤较轻微,术后病灶及周围脑组织水肿情况较轻;对照组患者治疗血肿清除率同样满意,平均血肿清除率达86.28%,但是手术操作不可避免会造成血肿周围脑组织的医源性损伤,术后复查病灶及周围脑组织水肿情况严重,部分患者需要去骨瓣减压(图1)。
二、2 组患者的手术相关指标比较
2 组患者的术前GCS 评分、血肿体积、血肿清除率对比差异无统计学意义(P>0.05)。观察组患者术中出血量、术后清醒时间、住院时间、住院费用小于对照组,差异有统计学意义(P<0.05)。具体信息见表1。

表1 2 组患者的手术相关指标比较(Mean±SD)
三、2 组患者术后并发症发生情况比较

图1 2 组患者术前及术后头颅CT 情况
术后,观察组患者癫痫、电解质紊乱、肺部感染的发生率低于对照组,差异有统计学意义(P<0.05)。2 组患者在再出血、颅内感染、应激性胃肠道出血、深静脉血栓上差异无统计学意义(P>0.05)。具体信息见表2。

表2 2 组患者术后并发症发生情况比较[例(%)]
四、2 组患者炎症指标水平的比较
手术后第3 天,观察组患者血清炎性因子IL-1、TNF-α、CRP 水平均低于对照组,差异均有统计学意义(P<0.05,表3)。
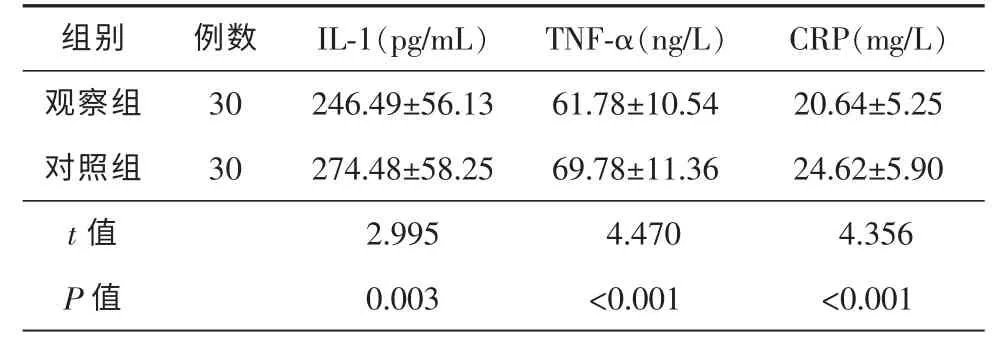
表3 2 组患者炎症指标水平比较(Mean±SD)
五、2 组患者术后生活质量比较
2 组患者在第3 个月时ADL 评分平均秩次比较差异无统计学意义(P>0.05),观察组第6、12 个月时的ADL 平均秩次小于对照组,差异有统计学意义(P<0.05,表4)。
讨论
基底节区是基底节底核区的重要结构,该区域自发性脑出血血肿位置较深时,传统的经脑皮层手术入路易损伤周围的重要脑组织结构,手术造成的医源性脑损伤严重影响了患者的神经功能恢复,目前已较少采用[8]。经外侧裂手术入路治疗颅脑深部病变是建立在脑解剖自然间隙上发展的术式,在基底节底核区病变的治疗上,能够以最短的脑皮质切开距离进入血肿腔,可以避免传统手术入路因切开脑皮层造成的医源性创伤[9-10]。

表4 2 组患者术后日常生活能力评分比较(平均秩)
目前,显微镜下经外侧裂手术入路已成为基底节区出血较为常用的手术入路,近年来有研究报道了该入路在STH 中的临床价值,但多为国内较大神经外科中心的研究数据。STH 患者病情危急,绝大多数在地市级医院进行救治,汕尾市年均基底节区出血患者近百例,我院在经外侧裂手术入路治疗STH 上有较深的治疗经验和体会。本研究中,显微镜下外侧裂入路手术患者在术后1~2 d 就可清醒,在1 周左右就可以去做康复,偏瘫肢体恢复快且肌力可以提高1~2 级,术后并发症中癫痫、电解质紊乱、肺部感染的发生率较对照组显著降低,术后水肿高峰期的炎症反应程度也较对照组更轻。这些因素的作用下,患者的住院时间缩短1~2 周左右,治疗费用也有所降低。结合文献报道及治疗体会,显微镜下外侧裂入路手术确实创伤更小,根据结果特点,术中分开外侧裂后,皮质距离血肿的距离为20~40 mm,因此手术漏道较短,术中操作损伤的脑组织结构少,在患者术后复查CT 结果也得到证实,术后脑组织损伤及水肿程度均更轻[11]。传统手术在操作过程中经常会把正常的脑组织破坏吸走,造成不可逆的损伤,往往导致患者的昏迷时间延长或者患侧肌力下降,而且由于术腔较深往往难以找到准确的出血点,在止血的过程中容易误伤正常脑组织。因此,在显微镜下可以通过调整可视角度把血肿腔内的情况看得清楚,可以找到准确的出血点,电凝止血高效确切,减轻了继发性脑损伤的严重程度。同时在手术过程中,找到出血点电凝止血后常习惯性地要求麻醉医生提高患者的血压,将血压调整到180 mmHg 左右,可清楚地检验止血是否彻底,以防止患者术后在ICU 出现烦躁时血压波动造成再次出血。相比较国内同类研究,杨忠平等[12]经侧裂-岛叶入路手术治疗基底核区高血压脑出血患者,其中83.3%的血肿清除率达到90%以上,8.8%的患者为70%~90%,余7.4%的患者在70%以下。张万宏等[13]显微镜下经外侧裂入路治疗高血压基底节区出血患者36 例,其中23 例血肿清除率达100%,6 例清除率90%以上,7例在80%~90%。本研究30 例显微镜下经外侧裂入路治疗的患者中,10 例患者血肿清除率在90%以上,18 例为80%~90%,2 例在80%以下,平均血肿清除率87.62%,与杨忠平等[12]研究平均水平近似,但低于张万宏等[13]研究中的血肿清除率。相比较国外同类研究,Mishra 和Mishra[14]研究指出,显微镜下经外侧裂入路治疗高血压基底节区出血的血肿清除率可达85%以上,患者术后的并发症发生率较传统手术下降可达35%以上,有效改善了临床预后。Ulutas等[15]研究指出,对位置较深的基底节区脑出血,经外侧裂入路可显著缩短皮层切开距离,手术操作的安全性较高。相与国内外同类研究比较,我科在血肿的清除率上仍有进步的空间,但是血肿外周与正常脑组织间存在一定的张力,血肿的最大化清除有潜在损伤血肿周围脑组织的可能性,鉴于本研究中80%以下清除率患者仅有2 例,病例数量太少,因此尚未进行组内不同水平血肿清除率患者间的比较。笔者认为不必过度追求血肿的100%清除,而应该是在接触血肿压迫的基础上最大安全程度上进行血肿清除。
综上所述,相较于传统开颅经皮层入路手术,显微镜下经外侧裂入路行血肿清除手术在治疗STH上更具优势,可以减少术中损伤,并改善患者的神经功能恢复和临床预后。
