前哨淋巴结宏转移的早期乳腺癌非前哨淋巴结转移危险因素分析
2019-06-11张彦收刘运江
张彦收,刘运江
(河北医科大学第四医院 乳腺中心,河北 石家庄 050011)
目前,前哨淋巴结活检(sentinel lymph node biopsy,SLNB)已成为临床腋窝淋巴结阴性乳腺癌患者常规腋窝处理方式,若前哨淋巴结(sentinel lymph node,SLN)阴性,可以避免腋窝淋巴结清扫(axillary lymph node dissection,ALND),进而减轻腋窝淋巴结清扫术后导致的并发症[1]。国外研究[2-3]显示,SLN宏转移的早期乳腺癌患者中,40%~70%的非前哨淋巴结(nonsentinel lymph node,NSLN)是阴性的,对这部分患者腋窝再次进行清扫是没有意义的。因此,如果能够预测SLNB转移后NSLN状态,可避免部分患者腋窝淋巴结过度清扫,对减少手术并发症、提高患者的生活质量意义重大。鉴于目前临床查体和腋窝的影像学检查数据在预测腋窝NSLN转移能力不足,本文回顾性分析了河北医科大学第四医院乳腺中心诊治的196例SLN宏转移的早期乳腺癌临床病理特征资料,旨在探讨早期乳腺癌SLN宏转移中预测NSLN转移的高危因素。
1 资料与方法
1.1 一般资料
2014年1月—2016年12月我中心诊治的196例SLN宏转移的无保乳意愿的临床早期乳腺癌患者。筛选标准:⑴女性患者,术前空芯针穿刺活检或术中冷冻病理证实为浸润性乳腺癌;⑵肿瘤直径≤5 cm,临床查体及影像学检查未发现腋窝淋巴结转移征象;⑶影像学检查除外肺、肝、骨、脑等脏器的远处转移;⑷术前未行新辅助化疗、放疗,既往无腋窝手术史;⑸SLNB至少发现1枚淋巴结存在宏转移;⑹全部患者行乳房切除手术,腋窝行淋巴结清扫术。
1.2 SLNB
手术医师均经过严格的学习曲线并熟练掌握SLNB技术。SLN活检示踪剂染料使用亚甲蓝或纳米炭。根据选择染料的不同,选择皮内或皮下注射,注射部位选择乳晕外上1~3个点注射,适当按压5~10 min后开始手术。游离乳房上皮瓣,皮瓣分离至胸大肌外侧缘,平行胸大肌外侧缘方向切开脂肪结缔组织,探寻染色的淋巴管,沿着染色的淋巴管找到染色淋巴结,检出所有染色淋巴管进入的第一个染色淋巴结,并对腋窝区域触诊,如有肿大质硬淋巴结也作为SLN行快速冷冻活检。
1.3 免疫组化检测
采用免疫组织化学染色方法常规检测乳腺癌组织中雌激素受体(estrogen receptor,ER)、孕激素受体(progesterone receptor,PR)、人类表皮生长因子受体2(human epidermal growth factor receptor 2,HER-2)、Ki-67的表达。ER、PR免疫组织化学检测的阳性阈值定为≥1%[4-5]。其中HER-2(3+)定义为阳性,HER-2(-)/(+)定义为阴性,HER-2(2+)常规行FISH检测。Ki-67的表达>20%定义为高表达。
1.4 统计学处理
所有数据运用SPSS 21.0统计学软件进行统计分析。组间定量指标的比较采用t检验,组间样本率比较采用χ2或Fisher精确概率法。采用Logistic回归分析进行多因素分析,P<0.05为差异有统计学意义。
2 结 果
2.1 基本资料与术后病理
196例SLN宏转移的临床早期乳腺癌患者平均年龄为(51.09±11.33)岁,肿瘤平均大小为(2.03±0.84)cm。中位SLN个数为4枚,中位阳性SLN数目为1枚(1~5枚)。其中,NSLN无转移143例(74.5%),NSLN转移患者53例(25.5%)。术后病理:非特殊类型乳腺癌183例(浸润性导管癌176例,浸润性小叶癌4例,浸润性导管癌合并浸润性小叶癌3例);特殊类型乳腺癌13例(浸润性微乳头状癌3例,浸润性筛状癌2例,黏液腺癌2例,浸润性小管癌2例,富于脂质癌、大细胞神经内分泌癌、乳头状癌、伴髓样特征的癌各1例)。
2.2 临床病理特征与NSLN状态的关系
根据NSLN是否转移将196例患者分为NSLN阴性组与NSLN阳性组,分析比较两组间临床病理特征:患者年龄、月经、原发肿瘤位置、肿瘤大小、组织学分级、脉管瘤栓、Ki-67表达、分子分型、HER-2表达以及SLN阳性个数。单因素分析结果显示原发肿瘤大小、SLN阳性个数是NSLN转移的危险因素(均P<0.05)(表1)。肿瘤>2 cm或阳性SLN≥2枚时NSLN转移的风险较大。将原发肿瘤大小和SLN阳性个数两项因子纳入多因素分析,发现SLN阳性个数≥2枚是NSLN转移的独立危险因素(表2)。
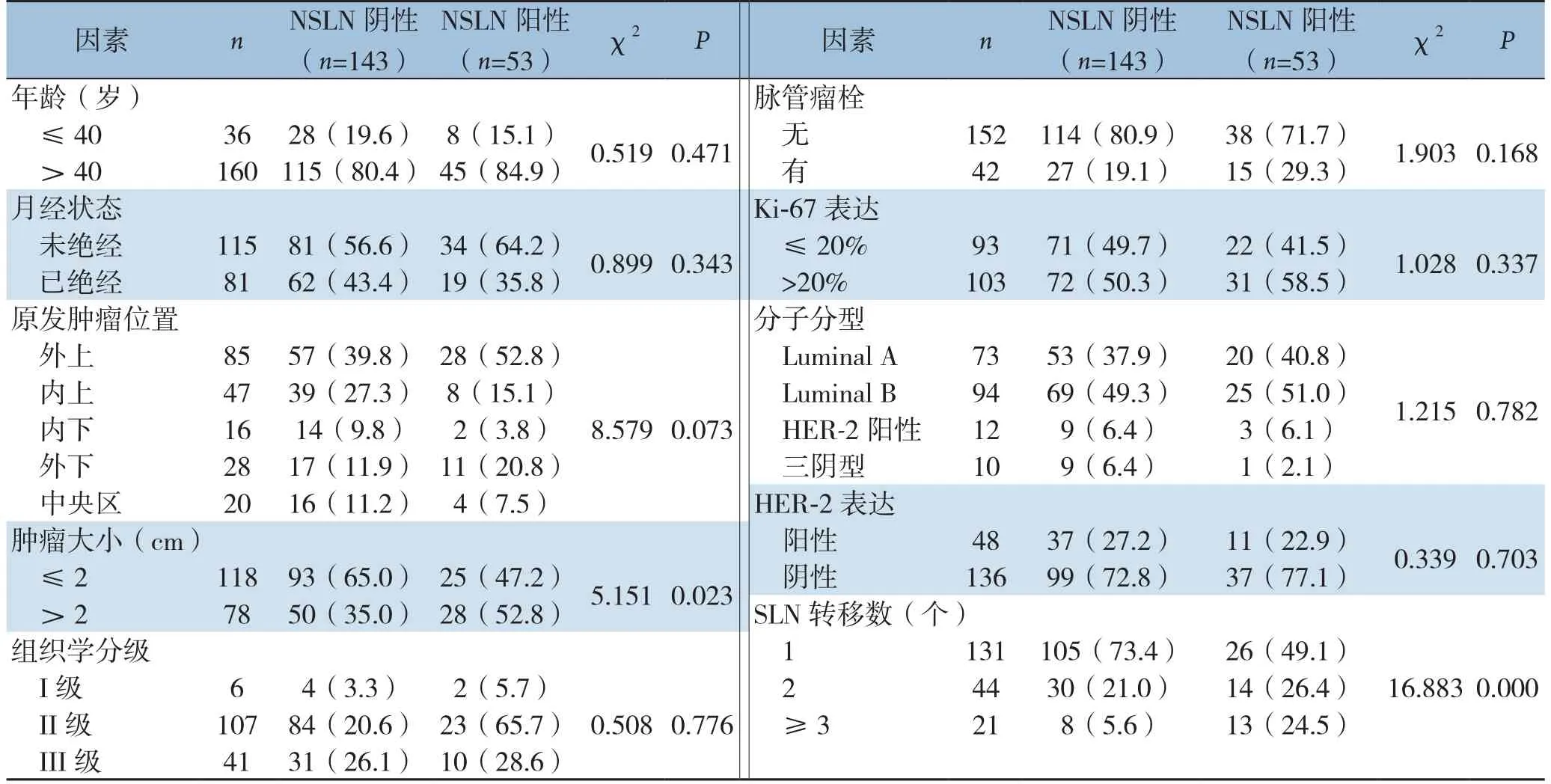
表1 NSLN阴性组与阳性组临床病理特征比较Table 1 Comparison of the clinicopathologic characteristics between NSLN negative group and NSLN positive group

表2 NSLN转移因素的多因素分析Table 2 Multivariate analysis of factors for NSLN metastasis
3 讨 论
乳腺癌SLN 1~2枚阳性的腋窝处理意见尚存争议。2014年美国临床肿瘤学会(American Society of Clinical Oncology,ASCO)关于早期乳腺癌患者应用SLN活检指南中推荐:SLN 1~2个阳性接受保乳手术的早期乳腺癌患者可避免ALND,如果有SLN转移并行全乳切除术者应接受ALND[5]。实际上,ACOSOG Z0011试验中1~2枚SLN阳性进行ALND组,仅27.3%的患者NSLN存在转移[6],理论上72.7%患者可以避免ALND。AMAROS试验中cT1-2早期乳腺癌患者中,SLN阳性接受ALND组中仅32.8%患者NSLN存在转移[7],68.2%的患者可以豁免ALND。两项研究中均有大约40%SLN存在微转移或ITC。IBCSG23-01试验结果显示:原发肿瘤小于5 cm、SLN一个或多个淋巴结微转移灶(≤2 mm),NSLN转移风险为仅仅为13%[8]。SLN微转移患者NSLN转移风险远低于SLN宏转移,故本研究未纳入SLN微转移患者。在本研究中,中位SLN个数为4枚,中位阳性SLN数目为1枚(1~5枚),SLN 1~2枚宏转移临床早期乳腺癌患者中NSLN无转移135例(77.1%),尽管本研究入组患者均为SLN宏转移,但与ACOSOG Z0011、AMAROS试验研究报道的NSLN转移率近似。
如何筛选出仅存SLN转移的患者进而避免腋窝淋巴结清扫是临床研究热点。目前关于NSLN转移高危因素主要集中在原发肿瘤大小、脉管瘤栓、SLN阳性个数、组织学分级、分子亚型等。国外学者建立了SLN阳性、NSLN转移的预测模型,如美国纪念斯隆-凯特琳癌症中心(Memorial Sloan-Kettering Cancer Center,MSKCC)模型[9]和斯坦福大学模型(Stanford Online Calculator,SOC)[10]。Celso等[11]应用OSNA技术评价SLN中CK19 mRNA拷贝数来获取肿瘤总负荷并建立预测模型,帮助制定术中腋窝淋巴结清扫的决策。基于不同国家或区域的目标人群可能影响预测模型准确性,我国学者对国外模型在国内患者中可行性进行了验证,曹迎明等[12]在120例SLN阳性乳腺癌患者中验证了MSKCC和SOC模型,结果显示皆劣于原始研究。邱鹏飞等[13]通过1227例SLN阳性乳腺癌患者验证MSKCC模型的可行性,结果显示MSKCC列线图的AUC值为0.765,MSKCC列线图可以较准确地预测NSLN转移风险。基于中国乳腺癌患者临床特点的预测模型目前尚未建立。学者Zheng等[14]对SLN1-2转移的临床早期乳腺癌研究中发现原发肿瘤大小、组织学、HER-2过表达是NSLN转移的独立危险因素。杨红星等[15]研究显示NSLN转移的危险因素包括阳性SLN个数≥2枚及脉管浸润。本研究单因素分析显示仅原发肿瘤大小、阳性SLN个数是NSLN转移的高危因素,原发肿瘤≤2 cm组和>2 cm组NSLN转移率有统计学差异(分别是21.2%、35.9%,P=0.023),与Pohlodek等[16]报道的肿瘤T分期是影响NSLN转移的因素一致。进一步多因素回归分析显示阳性SLN个数是NSLN转移的独立危险因素(P=0.000,OR=2.388),随着SLN转移个数的增加,NSLN转移的风险逐渐升高(1、2、3枚及以上分别是19.8%、31.8%、61.9%),与崔兆清等[17]报道的阳性SLN个数是影响NSLN转移的独立危险因素一致(OR=207.833,95%CI=1.430~30201.980,P=0.036)。Maimaitiaili等[18]研究发现SLN转移个数、SLN转移方式(宏转移、微转移或孤立肿瘤细胞转移)、淋巴管浸润与NSLN转移相关(P<0.05),而在多因素分析中,SLN阳性个数是NSLN转移的最显著预测因子,当患者存在2或3个危险因素时,NSLN的概率高于美国外科学会肿瘤学组Z0011试验(27.3%),因此,对部分患者应慎重考虑避免ALND。
仅存在SLN转移的患者并不能从ALND获益,这部分患者在早期乳腺癌中占有很大比例(在本研究中占77.1%,135/196),但在临床处理上此类患者还是大部分接受了ALND,少部分接受了术后腋窝放疗。目前正在进行的POSNOC研究入组SLN阳性患者随机分为临床观察组和腋窝淋巴结清扫或腋窝淋巴结放疗组,该研究或许能为临床腋窝处理提供更有力的证据,预计2021年完成。Z0011研究[6]中ALND组和SLNB组患者的10年累积淋巴结复发率分别为0.5%和1.5%(P=0.28),两组10年累积区域复发率分别为6.2%和5.3%(P=0.36)。AMAROS试验[19]中位随访10年数据显示,腋窝放疗组和ALND组腋窝复发的累积发生率分别为1.82%和0.93%(P=0.365)。10年总体生存率(81.4%~84.6%)和10年远处复发生存(78.2%~81.7%)均无显著性差异。上述两项研究显示腋窝淋巴结清扫与否,其总生存、无病生存和局部复发率均无显著差异。究其原因,不排除单纯SLN活检组较低的腋窝复发率可能来自全乳照射野覆盖一部分低位腋窝淋巴结或腋窝放疗对腋窝残留肿瘤细胞控制,但需要注意的是两项研究中约70%目标人群本身NSLN就是阴性的,腋窝放疗临床获益不大。SLN阳性早期乳腺癌腋窝淋巴结处理,应个体化结合其他高危因素,评估腋窝残留转移风险,高风险患者慎重考虑豁免ALND。
既往研究[20-22]报道SLN转移灶大小,是否伴淋巴结囊外侵犯是NSLN转移的独立危险因素。但由于本研究病理报告中缺失大部分阳性SLN侵犯大小数据,故没有纳入分析。本研究中脉管瘤栓在NSLN转移中的作用未能证实。既往研究[23-25]显示SLN转移与分子亚型间存在相关性,HER-2过表达型和Luminal B型乳腺癌腋窝淋巴结转移率较高。但不同分子亚型间乳腺癌NSLN转移与其是否一致尚无明确结论。崔兆清等[17]研究发现Luminal B型患者发生NSLN转移的风险高。叶京明等[26]报道SLN阳性的Luminal B型(HER-2阴性)早期乳腺癌,阳性SLN个数与NSLN是否转移存在相关性,与其它临床病理因素无关。本研究中Luminal A型NSLN转移率较高(27.4%),但各亚型间无统计学差异,由于样本量较小,还需大规模数据进一步研究证实。本研究未发现HER-2状态、Ki-67表达水平与NSLN转移的相关性。
本研究存在一些不足之处,入组早期乳腺癌患者较多,cT1病例占60.2%,腋窝NSLN转移几率相对较低。入组患者未常规行乳腺核磁共振检查,病灶数目是否影响NSLN转移尚不明确。国外SLNB示踪剂多采用核素结合异硫蓝或专利蓝染料法,鉴于核素使用可及性,在本研究仅使用了亚甲蓝或者纳米炭。此外,本研究入组三阴型及HER-2阳性型病例过少,不同分子分型间NSLN转移是否存在差异尚需进一步扩大样本数据分析。
SLN宏转移腋窝最佳的处理方式尚不明确。筛选仅存SLN转移早期乳腺癌患者,在不影响无病生存率和总生存率的前提下,不进行腋窝淋巴结清扫或放疗,仍需大样本前瞻性临床研究来证实。本研究结论认为SLN阳性临床早期乳腺癌,是否清扫腋窝淋巴结,应个体化评估患者腋窝残留转移风险,当原发肿瘤>2 cm或超过2枚SLN宏转移时,鉴于NSLN转移风险较高,建议清扫腋窝淋巴结。
