柴黄清胰活血颗粒对重症急性胰腺炎患者肾功能的影响及机制研究
2019-05-06杨伟兴王天刚祝红霞
杨伟兴,曾 俊,陈 辉,王天刚,冯 雯,祝红霞,付 裕,李 志,向 未
(西南医科大学附属中医医院,四川 泸州 646000)
急性胰腺炎是指由于暴饮暴食、大量饮酒、外伤、感染等各种原因导致酶原被激活为有活性的酶,从而使胰腺发生消化、坏死的急性炎症反应。临床诊治中常将中度及重度急性胰腺炎统称为重症急性胰腺炎(SAP)[1-4]。SAP 并发症多且严重、起病急、进展快、死亡率高,其死亡率可达20%~30%。急性肾衰竭(ARF)是最常见的死亡原因之一[5-6]。大量研究表明,炎症因子在SAP及ARF发病中发挥重要作用。
现代研究表明,中医药在治疗SAP及ARF方面具有显著独特疗效[4,7-8]。柴黄清胰活血颗粒是柴黄清胰活血方经现代医学工艺加工制成,有清热解毒、通腑泄热、行气止痛之功效。本研究观察SAP患者肾衰竭与血清炎症因子的关系,柴黄清胰活血颗粒治疗SAP的疗效及对肾功能的影响,为柴黄清胰活血颗粒的临床应用和新药研究提供依据。
1 资料与方法
1.1 一般资料 收集2017年3月至2018年8月在西南医科大学附属中医医院脾胃病科住院的重症急性胰腺炎患者83例,根据是否存在ARF,分为ARF组31例,无ARF组52例,ARF的发生率为37.3%。其中 ARF 组男 16 例、女 15 例,年龄 23~68(50.3±15.1)岁;无 ARF 组男 25例、女 27例,年龄 25~70(53.1±11.7)岁。并将ARF组患者随机分为两组,其中试验组16人,男性9例、女性7例,年龄51.2±16.2岁;对照组15例,男8例、女7例,年龄49.4±14.9岁。另纳入健康人员41例作为健康组对照,男21例、女20例,年龄26~69(51.4±13.6)岁。各组一般资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 诊断标准 重症急性胰腺炎的诊断遵循《中国急性胰腺炎诊治指南(2013年,上海)》[9],ARF 的诊断标准为患者血肌酐≥177 μmol/L或者24小时尿量<480 ml[10]。
1.3 排除标准 ①发病时间超过3天入院者者;②孕期、哺乳期患者;③合并其他器官功能障碍者;④患有自身免疫性疾病者;⑤其他急、慢性感染者;⑥近3个月来使用影响免疫系统药物者;⑦院外经其它中药治疗者;⑧对本研究治疗药物过敏者;⑨SAP发病前患有肾功能不全及其他影响肾功能的全身疾病者。
1.4 治疗方法 基础治疗方案参照《中国急性胰腺炎诊治指南(2013年,上海)》[9]。对照组行西医综合治疗,包括予以禁食、胃肠减压、营养支持、抑制胰腺外分泌、控制感染、纠正酸碱平衡及电解质紊乱等。试验组在上述基础治疗上再联合柴黄清胰活血颗粒(由生大黄、黄芩、栀子、桃仁、赤芍、丹参、柴胡、白芍、枳实、厚朴、延胡索、黄芪、甘草、蒲公英组成,规格:每袋10 g,为院内制剂,由西南医科大学附属中医医院制剂室提供)治疗。具体用法为:柴黄清胰活血颗粒10 g+100 ml温开水(34℃左右)口服,从早上6点至晚上12点,每4 h 1次。柴黄清胰活血颗粒10 g+100 ml温开水(34℃左右)灌肠,从早上6点至晚上12点,每4 h 1次。根据患者病情好转情况调整口服及灌肠次数[4]。
1.5 观察指标 观察各组患者治疗前后炎性因子及尿素氮(BUN)、肌酐(CRE)指标变化情况,分别测定治疗前和治疗后3天患者的血清肿瘤坏死因子-α(TNF-α)、白细胞介素-8(IL-8)、白细胞介素-1(IL-1)、白细胞介素-6(IL-6)、尿素氮(BUN)、肌酐(CRE)水平。试验组和对照组患者均于入院时、治疗第3天进行急性生理与慢性健康评分(APACHEⅡ评分)[5],比较两组治疗前后评分变化情况。
采用ELISA法检测外周血中TNF-α、IL-8、IL-1、IL-6含量,方法如下:清晨空腹采集试验组和对照组患者的静脉血5ml,高速离心机3000r/min离心10min,留取上层血清,4℃保存备用。应用TNF-α、IL-8、IL-1、IL-6试剂盒(购自北京艾媚丽生物科技有限公司)进行检测,按照说明书操作。CRE、BUN的检测采用全自动生化分析仪。
1.6 统计学方法 数据使用SAS8.0统计软件分析,炎症因子、肾功能、年龄、APACHEⅡ评分使用均数±标准差(±s)表达,进行t检验,性别组成以频数表示,进行χ2检验,以P<0.05表示差异具有统计学意义。
2 结 果
2.1 ARF组、无ARF组及健康组治疗前血清炎症因子水平及肾功能比较 治疗前,ARF组及无ARF组患者血清 IL-6、IL-1、IL-8、TNF-α 水平及 BUN、CRE 水平均高于健康组(P<0.05),且ARF组的血清IL-6、IL-1、IL-8、TNF-α 水平及 BUN、CRE 水平明显高于无 ARF组(P<0.05)。见表 1。
表1 ARF组、无ARF组及健康组治疗前炎症因子及肾功能检测结果比较 (±s)

表1 ARF组、无ARF组及健康组治疗前炎症因子及肾功能检测结果比较 (±s)
注:与健康组比较,①P<0.05;与无 ARF 组比较,②P<0.05
组 别 n TNF-α(pg/ml)IL-1(pg/ml)IL-6(pg/ml)IL-8(pg/ml)BUN(mmol/L)CRE(μmol/L)ARF 组 31 181.3±19.1①② 225.3±29.8①② 93.1±11.3①② 199.1±21.3①② 20.3±4.7①② 298.5±45.7①②无 ARF 组 52 98.2±11.3① 89.1±17.3① 62.1±12.4① 79.3±17.4① 7.2±2.4① 71.5±12.7①健康组 41 29.1±10.2 3.9±1.4 5.7±2.1 4.8±1.1 3.5±0.9 53.7±8.9
2.2 ARF组炎症因子水平与肾功能相关性分析 对ARF 组患者血清 IL-6、IL-1、IL-8、TNF-α 及 BUN、CRE水平进行相关性分析,结果提示,IL-6的血清水平与 BUN(r=0.915,P<0.05)、CRE(r=0.939,P<0.05)水平明显正相关,TNF-α的血清水平与BUN(r=0.795,P<0.05)、CRE(r=0.827,P<0.05)水平明显正相关。
2.3 试验组与对照组治疗前后血清炎症因子水平及肾功能比较 治疗前,两组患者各血清炎症因子及肾功能无显著差异(P>0.05)。治疗3天后,两组各炎症因子(IL-1,IL-6,IL-8,TNF-α)及 BUN、CRE 水平均显著下降(P<0.05),且相对于对照组,试验组下降更加显著(P<0.05)。见表 2。
2.4 试验组和对照组治疗前后APACHEⅡ评分比较 治疗前,两组APACHEⅡ评分无显著差异(P>0.05)。治疗3天后,两组APACHEⅡ评分均显著下降,且相对于对照组,试验组下降更加显著(P<0.05),见表3。
表2 试验组与对照组治疗前后炎症因子水平及肾功能比较 (±s)
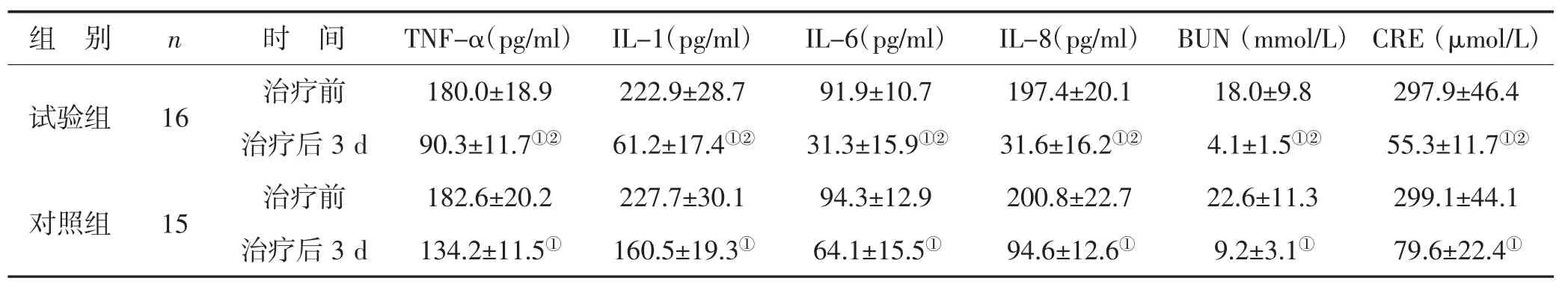
表2 试验组与对照组治疗前后炎症因子水平及肾功能比较 (±s)
注:与同组治疗前比较,①P<0.05;与对照组治疗后3 d比较,②P<0.05;下表同
组 别 n 时 间 TNF-α(pg/ml)IL-1(pg/ml)IL-6(pg/ml)IL-8(pg/ml)BUN(mmol/L) CRE(μmol/L)试验组 16 治疗前 180.0±18.9 222.9±28.7 91.9±10.7 197.4±20.1 18.0±9.8 297.9±46.4治疗后 3 d 90.3±11.7①② 61.2±17.4①② 31.3±15.9①② 31.6±16.2①② 4.1±1.5①② 55.3±11.7①②治疗前 182.6±20.2 227.7±30.1 94.3±12.9 200.8±22.7 22.6±11.3 299.1±44.1对照组 15 治疗后3 d 134.2±11.5① 160.5±19.3① 64.1±15.5① 94.6±12.6① 9.2±3.1① 79.6±22.4①
表3 试验组与对照组治疗前后APACHEⅡ评分比较 (分,±s)

表3 试验组与对照组治疗前后APACHEⅡ评分比较 (分,±s)
组 别 n 治疗前 治疗后试验组 16 22.3±4.8 5.1±1.3①②对照组 15 21.3±4.3 12.3±1.1①
3 讨论
SAP并发症多且病死率高,已成为诊治重点及难点[1,11]。腹膜炎、休克、急性肾功能衰竭甚至多器官功能障碍等是SAP患者常见并发症。而ARF发生率高,是SAP患者中常见死亡原因[5-6,12]。大量临床研究发现,SAP 患者并发 ARF,其死亡率可高达 80%左右[10,13]。
SAP发病机制是一种很复杂的病理生理过程,目前还没有完全阐明,损伤后的胰腺组织可以产生很多炎性介质,如白细胞介素、肿瘤坏死因子 α 等[4,14-16]。IL-6主要是由单核细胞产生,可以有效减少抗炎因子释放,研究证明IL-6水平可评判组织损伤的程度,且成正相关。TNF-α是炎症反应中最早启动因子,可诱导产生IL-6、IL-1等多种炎性因子,最终产生“瀑布样级联反应”效果,对胰腺及外周组织造成严重损害[4]。SAP并发ARF的机制尚不清,一些研究表明细胞因子或炎症介质(如 TNF-a、IL-1、IL-6、TGF等)在 SAP相关性肾损伤中扮演重要的角色[5-6]。其原因可能是SAP并发急性呼吸窘迫综合征(ARDS),机体释放多种炎性细胞因子,继而出现ARF及其他脏器功能衰竭。也有研究认为,SAP并发感染,产生炎性介质,出现体液转移,有效血容量减少,可导致ARF。无论哪种猜测,炎症因子在其中都发挥了重要作用。
根据SAP的发病部位、诱因及临床相关特征,本病属于中医“脾心痛”“腹痛”等范畴。研究认为此病基本病机是气机阻滞、湿邪内生,导致湿热阻滞中焦,泻热除湿为其主要治法[4,7-8,17]。在现代,大量研究证明中医在治疗SAP方面有显著的疗效。张昊天等[18]应用单纯西医治疗SAP患者,治疗组在对照组治疗基础上运用大承气汤治疗,结果表明,治疗组更能显著降低IL-6、TNF-α、IL-8 水平并改善临床症状[4]。
柴黄清胰活血颗粒方中生大黄有通腑攻下、泻热利湿、化瘀解毒之良效,能荡涤胃肠积滞,为君药。柴胡疏肝解郁、行气消积为臣药。枳实、厚朴具有行气除痞、消积导滞之效,二者为药可增强柴胡行气消胀之力。黄芩、蒲公英苦寒,清热解毒,善清肠道湿热,栀子则善清肝胆湿热,三者为佐药共奏清热利湿解毒之效。由于湿热内蕴,阻碍气机,继而出现气滞血瘀,故佐以丹参、桃仁、赤芍共奏活血化瘀之效,且桃仁兼有润肠之功。本方由大量的苦寒攻伐药物组成,添加佐药黄芪、白芍、甘草补气益中以防正气耗伤太过,使邪去而不伤正。诸药配伍共奏清热解毒、通腑泄热、活血化瘀、行气止痛之效。我们的前期研究表明柴黄清胰活血颗粒治疗SAP临床疗效显著,可有效的改善患者预后[19-20]。
本研究进一步证明炎症因子在SAP中发挥着重要作用,且肾功能指标与IL-6、TNF-α密切相关,而柴黄清胰活血颗粒可有效降低炎症因子水平和APACHEⅡ评分,对SAP及ARF起到治疗作用,而其治疗作用可能与柴黄清胰活血颗粒的抗炎、退热、抑制肠道内细菌易位、改善微循环、增加组织灌注量、保护脏器功能、提高机体抵抗力等功效有关。
