心理护理联合认知行为干预在改善老年患者睡眠障碍中的应用价值探究
2019-05-06刘丹丹
刘丹丹
河南大学第一附属医院消化内科,河南省开封市 475000
睡眠行为异常、睡眠呼吸障碍、过度嗜睡、失眠等均属于睡眠障碍,具体是指睡眠期间存在的一系列功能障碍,具有广泛的定义范围;睡眠障碍现阶段已成为了临床中的常见疾病之一[1]。和其他人群相比较,老年人群更容易发生睡眠障碍,如果老年人群的睡眠障碍比较严重,则会对其身体健康造成严重影响,甚至可能会导致其病情加重或诱发相关疾病,最终对其身心健康造成影响[2]。随着对睡眠障碍研究的逐渐深入,进而也为睡眠障碍的临床治疗打下了良好基础,为老年住院患者提供有效的护理干预,让其睡眠要求得以满足,对其睡眠障碍进行纠正,让患者身心健康得以保证,让其生活质量显著提高,就成为护理人员需要及时解决的难题之一[3]。本研究主要分析了认知行为联合心理护理在干预改善老年患者睡眠障碍中的应用价值,现报道如下。
1 资料与方法
1.1 一般资料 选取我院2017年3月—2018年3月收治的100例存在睡眠障碍的老年住院患者。纳入标准:睡眠评定结果显示患者具有失眠现象;入院前并没有接受抗抑郁药物、精神病药物、抗焦虑药物治疗;意识清楚、思维无异常,理解能力和表达能力正常;发病时间≤72h;脑出血或脑梗死患者满足相关的诊断标准,并经影像学检查确诊;患者或者其家属签署知情同意书;本研究经我院医学伦理学会研究批准同意。排除标准:过往存在严重睡眠障碍史患者;意识障碍,合并显著疼痛、焦虑的患者;药物使用、躯体疾病、器质性睡眠障碍、重症精神疾病等导致的睡眠障碍。随机将100例患者分成两组,每组50例。对照组中男27例,女23例;年龄60~81岁,平均年龄(68.3±2.5)岁。实验组中男29例,女21例;年龄62~79岁,平均年龄(68.8±2.2)岁。两组患者一般资料比较差异无统计学意义(P>0.05)。
1.2 方法 对照组仅给予常规护理,病房空气应保持流通,保持安静,为患者创造良好和舒适的睡眠环境,并对患者进行指导,让其养成健康的睡眠习惯和生活习惯;睡前不能喝浓茶或者咖啡等,应多喝牛奶,选择热水泡脚,进而来促进睡眠。实验组则在常规护理基础上提供认知行为联合心理护理,具体的内容主要为:(1)认知行为干预:护理人员应及时纠正患者的错误认知,并对其不健康的睡眠习惯进行及时纠正,让患者的信心显著提高;详细告知患者个体之间对睡眠质量的要求存在较大差异,睡眠时间并非重点,更应关注睡眠质量,让患者因失眠而导致的焦虑有效减轻。定时为患者提供松弛疗法,1次/d,15min/次,于每晚8点开展。通过松弛疗法,不但能放松患者的肌肉,同时还能让其身心保持放松状态,让惊醒水平显著降低,让患者能更好入睡,让患者能实现深入睡眠。进行性松弛训练、自身训练、深思训练以及生物反馈治疗等均属于临床中常用的松弛疗法。护理人员应让患者的卧床时间尽量减少,让有效睡眠率显著提高。对于老年住院患者来讲,其每晚的睡眠时间应维持在5~7h。每天开展1次物理诱导睡眠,15~20min/次;经理疗仪、光照以及刺激控制,对患者的睡眠周期进行改善,对其脑电波活动进行调整,让觉醒现象有效减少,进而让其睡眠质量显著提高。(2)心理护理:积极开展病房巡查工作,深入到病房中,对老年住院患者加以关心和支持,让患者能更快熟悉和适应陌生的住院环境,让其陌生感有效消除,让其能更好适应自身角色。详细讲解相关的疾病知识,并告知患者住院期间的相关注意事项,让患者的紧张情绪有效消除,让其心理负担有效减轻。对患者睡眠质量进行及时了解和观察,在患者睡眠质量降低时,应对具体的原因进行查找,对患者家属进行鼓励,让其多陪伴患者,避免患者出现孤独感,对患者注意力进行分散,让其保持舒畅和安心。如果老年患者长时间独居或者丧偶,特别是男性患者,应及时为其提供有效的家庭支持和心理疏导,让催眠药物和镇静药物的应用减少,让其睡眠质量显著提高。
1.3 观察指标 分别于入院前和干预后8周,选择匹兹堡睡眠质量指数(PSQI)对患者的睡眠质量进行评估[4],评估内容为催眠药物、睡眠障碍、睡眠效率、睡眠时间以及睡眠质量,分值为0~21分,分值>7分则表示存在睡眠障碍,患者分值越低则表示其睡眠质量越理想。
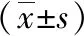
2 结果
两组患者入院时的PSQI评分比较差异无统计学意义(P>0.05);干预后8周,两组患者的PSQI评分均显著低于入院时(P<0.05);且实验组显著低于对照组(P<0.05),见表1。
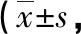
表1两组护理前、后的睡眠质量比较分)
注:* 与入院时对比,P<0.05。
3 讨论
在老年人群年龄逐渐增加的过程中,其睡眠节律、结构以及模式也会出现变化。对于存在睡眠障碍的老年住院患者来讲,其临床表现主要为长时间卧床,睡眠时间相对较短,夜间容易惊醒,具有较高的敏感性;白天常常打盹补觉,精神不振;黑白颠倒,睡眠不规律,和夜间相比,白天的睡眠时间更长;深睡眠较少,而且浅睡眠则相对较多;早醒,入睡时间相对延长[5]。临床研究发现,老年住院患者出现睡眠障碍的原因主要为:(1)住院环境:医院环境比较陌生,而且具有一定的特殊性,老年患者需要一段时间才能适应,陌生的环境会让患者出现一定的排斥心理[6]。医院病区的作息时间、光线、湿温度以及声音等均可能对患者的睡眠质量造成影响。仪器运转声、说话声、开门与关门声等,也会对患者入睡造成影响。如果护理操作较为频繁,则会对睡眠周期完整性造成破坏,打乱睡眠生物节律,进而降低睡眠质量[7]。(2)心理精神因素:老年住院患者易怒、易激动,而且多虑、敏感,情绪起伏显著,进而加重睡眠障碍,睡眠质量不理想则会导致忧郁和焦虑情绪,最终形成一个恶性循环。老年住院患者一般为慢性疾病,病情反复,病程较长,患者常常担心经济来源和疾病转归,进而出现焦虑和抑郁情绪,引起睡眠障碍[8]。(3)生活习惯:老年住院患者未能正确认识睡眠对健康的影响,睡眠观念不正确,睡眠习惯不健康,进而损害生物钟,出现睡眠障碍。(4)药物和疾病因素:药物不良反应、疾病的临床体征和症状均会降低患者舒适感,对其睡眠形态造成影响,如骨关节病、呼吸道疾病、恶心、呕吐、尿频、瘙痒等;长时间卧床、脑血管后遗症、老年痴呆等均会对睡眠节律造成影响;睡前给予利尿剂服用会让夜尿次数增加,进而对睡眠造成影响;长时间给予单一的催眠药物和镇静药物则会让患者出现依赖,发生顽固性睡眠障碍。(5)生理因素:老年人群的组织器官开始不断老化,减缓新陈代谢速度,大脑皮质功能降低,进而对睡眠过程造成影响,在维持睡眠时存在较大难度,影响睡眠质量,增加夜间的觉醒次数,对外界刺激存在较高的敏感度,出现睡眠障碍的概率较高。本文结果显示,干预后8周,两组患者的PSQI评分均显著低于入院时(P<0.05),且实验组显著低于对照组(P<0.05)。表明,为老年住院患者提高认知行为干预,能对睡眠信念系统进行改变,让其自我管理效能显著提高;为老年住院患者提供心理护理则能对其不良情绪进行有效缓解;通过多措施同时开展,最终来对其睡眠症状进行改善。对患者的错误认知进行改变,并对其心理情绪进行调整,让患者自信心显著提高,在面对睡眠障碍问题时能有效应对。临床研究发现,恐惧、压力以及焦虑等因素均会影响放松训练的质量,所以在开展放松训练时,联合应用心理护理能取得更加理想的效果。
总之,为老年住院患者提供认知行为联合心理护理,能显著改善其睡眠质量,值得临床推广。
