新产程标准下剖宫产后阴道试产239例妊娠结局
2019-05-05刘兰王金莲张立敏王勇娟赵永隆
刘兰,王金莲,张立敏,王勇娟,赵永隆
作者单位:河北省第七人民医院,a产一科,b手术室,河北 定州 073000
我国剖宫产率于2007年已达到46.2%,随着时间推移该比例一直呈上升趋势,降低剖宫产率一直是产科研究的热点课题[1]。自从2013年11月我国实行开放单独二胎政策以来,许多原本剖宫产术后妇女有了再次生育意愿,因此,再次妊娠分娩方式的选择及安全性逐渐成为产科面临的巨大挑战[1]。与此同时2014年7月中华医学会妇产科分会产科学组颁布了《新产程标准及处理的专家共识》,意在提倡降低剖宫产率,促进自然分娩,减少不必要的产科干预[2]。目前对于新产程标准对于剖宫术后再次妊娠阴道分娩(vaginal birth after cesarean section,VBAC)的产程及妊娠结局影响仍未见报道,本研究回顾性分析了新旧产程标准共347例VBAC产妇临床资料,探索新产程标准对VBAC的影响。
1 资料与方法
1.1 一般资料选择2014年10月至2015年7月河北省第七人民医院妇产科的按照Friedman旧产程进行阴道试产的VBAC产妇作为对照组,另外选择2014年10月至2016年1月按照新产程标准生产的VBAC产妇作为观察组。回顾性分析两组产妇相关资料,制定标准如下:①有一次剖宫产史,为子宫下段横切口,术后切口无感染;②单胎妊娠,孕周≥28周;③距上次剖宫产2年以上;④单胎、头位,无胎位不正,胎儿体质量4 kg以下;⑤排除妊娠高血压、妊娠糖尿病、产前出血孕妇;⑥孕妇及其近亲属在保证充分知情条件下签署知情同意书。本研究符合《世界医学协会赫尔辛基宣言》相关要求。最终符合条件对照组108例,观察组239例,两组产妇在一般资料方面比较差异无统计学意义(P>0.05),具有可比性,见表1。
1.2 研究方法观察组以《新产程标准及处理的专家共识(2014年)》[3]作为依据处理产程:①潜伏期>14 h不作为剖宫产指征;破膜后静脉使用缩宫素至少12~18 h方可诊断引产失败;缓慢而有进展的第一产程不作为剖宫产指征。②活跃期开始的起点为宫口扩张6 cm;活跃期停滞:宫口扩张≥6 cm,宫缩良好但宫口停止扩张≥4 h或宫缩欠佳宫口停止扩张≥6 h,可视为剖宫产的指征。③第二产程:为子宫颈开口10 cm到胎儿娩出时间。行硬脊膜外阻滞的经产妇,第二产程无进展(包括胎头下降、旋转)并超过3 h,可诊断第二产程延长;未行硬脊膜外阻滞的经产妇,第二产程无进展并超过2 h,可诊断。
对照组以第8版《妇产科学》中Friedman作为依据处理[4]。①潜伏期延长>16 h;活跃期延长>8 h;宫颈扩张<1.2 cm/h;活跃期停滞,宫口停止扩张>4 h。②第二产程延长>2 h;胎头下降缓慢,速度<1.0 cm/h抬头下降停滞,停止下降<1 h。
1.3 观察指标①分娩方式:剖宫产率、产房中转剖宫产率和阴道助产率;②产时干预措施:人工破膜、缩宫素应用、地西泮或哌替啶应用;③产妇预后:产后出血、切口感染、会阴撕裂;④新生儿结局:新生儿窘迫/窒息、巨大儿、胎粪综合征等。
1.4 统计学方法采用SPSS 19.0统计学软件进行分析,计量资料采用x±s形式表示,组间比较采用成组t检验;计数资料采用百分比形式表示,组间比较采用χ2检验,当P<0.05表示差异有统计学意义。
2 结果
2.1 产妇分娩方式比较生产过程中转行剖宫产观察组58例(24.3%),对照组40例(37.0%),观察组明显少于对照组(P<0.05),在产钳助产率方面两组间差异无统计学意义(P>0.05),见表2。

表2 两组剖宫产后再次妊娠阴道试产产妇分娩方式比较/例(%)
2.2 两组试产妇产程时间比较观察组与对照组比较,活跃期明显缩短(P<0.001),而第一产程和第二产程时间明显长于对照组(P<0.001),见表3。
表3 两组剖宫产后再次妊娠阴道试产产妇产程时间比较/(h,±s)

表3 两组剖宫产后再次妊娠阴道试产产妇产程时间比较/(h,±s)
组别对照组观察组t值P 值例数108 239活跃期时间3.84±1.37 2.15±0.86 13.946<0.001第一产程时间7.26±3.03 12.87±4.00 12.985<0.001第二产程时间1.02±0.23 1.13±0.68 1.638<0.001
2.3 两组产时干预措施比较两组试产时医疗干预对比,观察组在缩宫素应用、人工破膜、地西泮等医疗干预方面明显低于对照组,差异有统计学意义(P<0.05)。见表4。
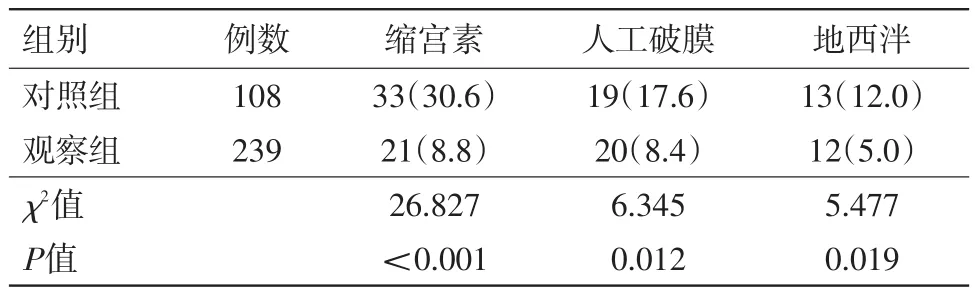
表4 两组剖宫产后再次妊娠阴道试产时干预情况对比/例(%)
2.4 分娩并发症及新生儿结局比较观察组产妇产后发生3例产后出血,2例会阴切口感染,对照组发生2例产后出血,3例会阴切口感染,两组比较差异无统计学意义(P>0.05);两组在胎儿窘迫、新生儿窒息、胎粪吸入综合征、新生儿转ICU发生率和巨大儿分娩率方面均差异无统计学意义(P>0.05)。见表5。
3 讨论
表1 两组剖宫产后再次妊娠阴道试产产妇一般情况比较/±s

表1 两组剖宫产后再次妊娠阴道试产产妇一般情况比较/±s
项目对照组观察组例数108 239年龄/岁26.90±3.12 27.72±3.29孕前BMI/(kg/m2)20.39±3.91 20.26±3.26入院体质量/kg 62.75±12.37 63.14±13.56分娩次数2.24±0.59 2.31±0.61孕周38.56±1.21 38.68±1.23新生儿出生体质量/kg 3.50±0.25 3.48±0.26
剖宫产术后再次妊娠的分娩方式有再次剖宫产(elective repet cesaren section,ERCS)和VBAC两种。文献报道VBAC成功率从60%~80%不等,且子宫破裂风险略高于ERCS,但整体低于1%[5-7]。事实证明只要充分进行产前评估、孕妇具备阴道分娩适应证、做好应急预案,最后在合理的产程规范指导下事实VBAC可以获得最大的安全保障[8-9]。柯茹等[10]回顾性分析140例剖宫产后足月阴道试产资料发现,阴道分娩史、子宫下段全层厚度、宫颈成熟及新生儿体质量均与剖宫产后阴道分娩成功率密切相关。剖宫产后阴道分娩有效降低产时出血量、子宫收缩乏力、输血率及切口愈合不良,试产失败转急诊剖宫产未增加母儿并发症。余立波[11]对320例剖宫产术后再次妊娠的孕妇临床资料分析后发现VBAC与初产妇相比对新生儿结局影响差异无统计学意义,而且再次剖宫产在胎儿娩出、产后出血、盆腔粘连、住院时间都会升高,认为应给予阴道试产的机会从而最大限度降低剖宫产率。余琳等[12]对2011—2015年5家地市级医院13 824例VBAC妊娠孕妇进行统计,阴道试产比例12%左右,阴道试产成功率为72.79%,VBAC失败转行剖宫产术比例27.21%,其中社会因素占13.91%。由此可见,剖宫产术后再次妊娠孕妇及阴道试产孕妇的比例均逐年增高,但试产成功阴道分娩率总体较低。
2014年颁布的新产程标准在旧产程标准上有了较大改动,甚至在一定程度上颠覆了传统观念[13]。新产程标准积极推进阴道分娩、降低剖宫产率、减少产程干预。在排除头盆不正及宫内窘迫前提下适当放缓产程进程,给予产妇更多耐心和时间积极促进分娩[14]。目前研究发现第一、第二产程时限的延长会促成剖宫产率下降,杨力[15]观察了新产程标准管理模式下53例瘢痕子宫产妇分分娩的情况,其中阴道分娩达到40例,阴道助产4例,剖宫产13例(其中社会因素5例、胎位不正4例、相对头盆不对称3例、活跃期停滞1例),认为产程时限异常已不再作为剖宫产主要指征,剖宫产术后再次妊娠妇女经过充分阴道试产,同样可达到较高阴道分娩率。
本研究结果表明,新产程标准下明显延长了第一和第二产程时间,给予产妇充分阴道试产时间,使得阴道分娩率显著高于对照组,且并未增加妊娠和新生儿不良结局发生率。观察组缩宫素使用,人工破膜率和地西泮使用率均显著低于对照组(P<0.05),根据新产程标准,产程进展缓慢但仍有进展者不建议采取人工医疗干预。
综上所述,按照新产程标准观察及处理产程进行VBAC是安全可行的,可促进阴道分娩率,且不会增加母婴不良结局发生率[16-18]。
