T1~2N1M0期乳腺癌患者5年预后的影响因素分析△
2019-04-28冷建彬冉立常建英李凤虎罗代琴
冷建彬,冉立,常建英,李凤虎,罗代琴
贵州医科大学附属肿瘤医院贵州省肿瘤医院乳腺妇瘤科,贵州 贵阳5500010
乳腺癌是最常见的恶性肿瘤之一,严重威胁患者的生命健康。文献报道1~3枚淋巴结转移乳腺癌根治术后未予放疗的患者局部复发率约为27%[1],同时具备多项危险因素的患者局部复发率可达30%以上[2]。局部复发是早期乳腺癌患者治疗失败的主要原因。放疗作为乳腺癌辅助治疗的重要手段之一,可以降低乳腺癌的局部复发率及病死率[3]。对于T1~2期伴1~3枚淋巴结转移乳腺癌患者术后放疗可降低局部复发率及延长长期生存时间[4-5]。美国国立综合癌症网络(National Comprehensive Cancer Network,NCCN)指南强烈推荐 T1~2期伴有 1~3枚腋窝淋巴结转移患者行术后放疗。但欧洲临床肿瘤协会(European Society for Medical Oncology,ESMO)指南并不推荐所有T1~2期伴有1~3枚腋窝淋巴结转移患者行术后放疗,只有合并高危复发危险因素患者行术后放疗,如年轻、侵犯血管及腋窝淋巴结清扫数量较少等[6]。本研究初步探讨T1~2N1M0期乳腺癌根治术患者术后放疗与生存的关系,评估术后放疗对T1~2N1M0期乳腺癌患者生存情况的影响,分析影响T1~2N1M0期乳腺癌患者远期预后的因素。
1 资料与方法
1.1 一般资料
选取2006年5月至2013年11月于贵州医科大学附属肿瘤医院诊治的乳腺癌患者。纳入标准:①接受乳腺癌根治术治疗;②术后病理检查证实为T1~2期乳腺癌,1~3枚淋巴结阳性;③临床资料完整。排除标准:①有远处转移;②切缘阳性;③合并其他肿瘤。根据纳入、排除标准,共纳入199例患者。其中,术后接受放疗180例,未放疗19例。180例放疗患者中,T1期47例,T2期133例;浸润性导管癌171例,浸润性小叶癌2例,导管内癌4例,黏液癌1例,髓样癌2例;激素受体阳性145例,激素受体阴性35例;人表皮生长因子受体2(human epidermal growth factor receptor 2,HER2)阳性60例,HER2阴性120例;术前新辅助化疗102例,术后辅助化疗128。19例未放疗患者中,T1期8例,T2期11例;浸润性导管癌17例,浸润性小叶癌2例;激素受体阳性15例,激素受体阴性4例;HER2阳性7例,HER2阴性12例;术前新辅助化疗2例,术后辅助化疗14例。
1.2 治疗方法
1.2.1 化疗方案199例患者激素受体阳性患者接受他莫昔芬或来曲唑内分泌治疗3~5年者147例;所有HER2阳性患者均未使用曲妥珠单抗治疗。术前接受了新辅助化疗104例,其中EC方案(表柔比星+环磷酰胺)71例,ET方案(紫杉醇+表柔比星)7例,FEC方案(表柔比星+环磷酰胺+氟尿嘧啶)4例,EC-T方案(表柔比星+环磷酰胺序贯紫衫类)18例,其他方案4例。术后接受了辅助化疗142例,其中EC方案68例,ET方案7例,FEC方案8例,EC-T方案28例,CMF方案(环磷酰胺+甲氨蝶呤+氟尿嘧啶)3例,T方案(紫杉醇/多西他赛)22例,其他化疗方案6例。
1.2.2 术后放疗方法180例患者术后接受了辅助放疗,放疗开始于上肢功能恢复后或末次化疗后2~4周。放疗照射部位为患侧胸壁+锁骨上下淋巴引流区。若肿瘤位于内象限,照射部位加上内乳淋巴引流区,均采用6 MV的X线照射,每次照射剂量为1.8 Gy,中位照射剂量为50.(448.0~60.4)Gy。
1.3 观察指标
分析不同临床特征患者的5年预后情况,包括总生存(overall survival,OS)、无进展生存(progression-free survival,PFS)、无局部/区域复发生存(local/regional recurrence-free survival,LRFS)。OS:手术时间至因任何原因死亡或与末次随访日期的时间间隔。PFS:手术至疾病进展或因任何原因死亡的时间间隔。LRFS:手术至术后局部复发,伴或不伴远处转移,复发部位包括同侧胸壁、同侧腋窝、锁骨上、下及内乳淋巴结[7]。
1.4 随访
以病理诊断时间作为观察起点,采取门诊和电话等方式,2年内3个月复查1次,3~5年6个月复查1次,5年后每年复查1次。对于出现复发、转移患者通过查阅病历,复核影像学资料明确复发转移情况;失访病例按删失值纳入生存分析。
1.5 统计学方法
采用SPSS 17.0统计软件分析数据。计数资料以率(%)表示,组间比较采用χ2检验;采用Kaplan-Meier法绘制生存曲线,生存曲线的组间比较采用Log-rank检验;多因素分析采用Cox比例风险回归模型分析。P<0.05为差异有统计学意义。
2 结果
2.1 随访结果
199例患者的随访率为100%,中位随访时间为68.4个月。随访期间死亡36例,其中34例死于疾病进展,2例死于其他原因。疾病进展43例,局部进展24例;局部转移合并远处转移12例;远处转移24例,其中,肺转移4例,骨转移7例,脾脏转移1例,肾上腺转移1例,肺+骨转移5例,骨+肝转移1例,肺+肝转移2例,3个及以上器官转移3例。199例患者的中位年龄为 48(24~78)岁,中位 OS为 68.40(6.63~120.93)个月,中位PFS为67.2(06.63~120.93)个月,中位LRFS为67.2(06.63~120.93)个月。
2.2 199例乳腺啊患者的5年预后影响因素的单因素分析
不同激素受体状态、HER2状态、清扫淋巴结数目、术后是否放疗患者的5年累积OS率比较,差异均有统计学意义(χ2=4.808、5.244、5.864、37.033,P<0.05);不同年龄、T分期、阳性淋巴结比例(转移淋巴结/清扫淋巴结)、转移淋巴结数目、有无淋巴管受侵、是否新辅助化疗、是否辅助化疗患者的5年累积OS率比较,差异均无统计学意义(P>0.05)。不同激素受体状态、HER2状态、有无淋巴管受侵、术后是否放疗患者的5年累积PFS率比较,差异均有统计学意义(χ2=8.235、4.120、5.180、40.623,P<0.05);不同年龄、T分期、阳性淋巴结比例、转移淋巴结数目、清扫淋巴结数目、是否新辅助化疗、是否辅助化疗患者的5年累积PFS率比较,差异均无统计学意义(P>0.05)。有无淋巴管受侵、术后是否放疗患者的5年累积LRFS率比较,差异均有统计学意义(χ2=5.370、76.900,P<0.05);不同年龄、激素受体状态、HER2状态、T分期、阳性淋巴结比例、转移淋巴结数目、清扫淋巴结数目、是否新辅助化疗、是否辅助化疗患者的5年累积LRFS率比较,差异均无统计学意义(P>0.05)。(表1)

表1 199例不同临床特征乳腺啊患者的 5年预后情况(%)
2.3 180例不同临床特征的放疗患者的5年LRFS影响因素的单因素分析
180例患者接受放疗,不同年龄、激素受体状态、HER2状态、T分期、阳性淋巴结比例、转移淋巴结数目、有无淋巴管受侵、清扫淋巴结数目、是否新辅助化疗、是否化疗的放疗患者的5年累积LRFS率比较,差异均无统计学意义(P>0.05)。(表2)
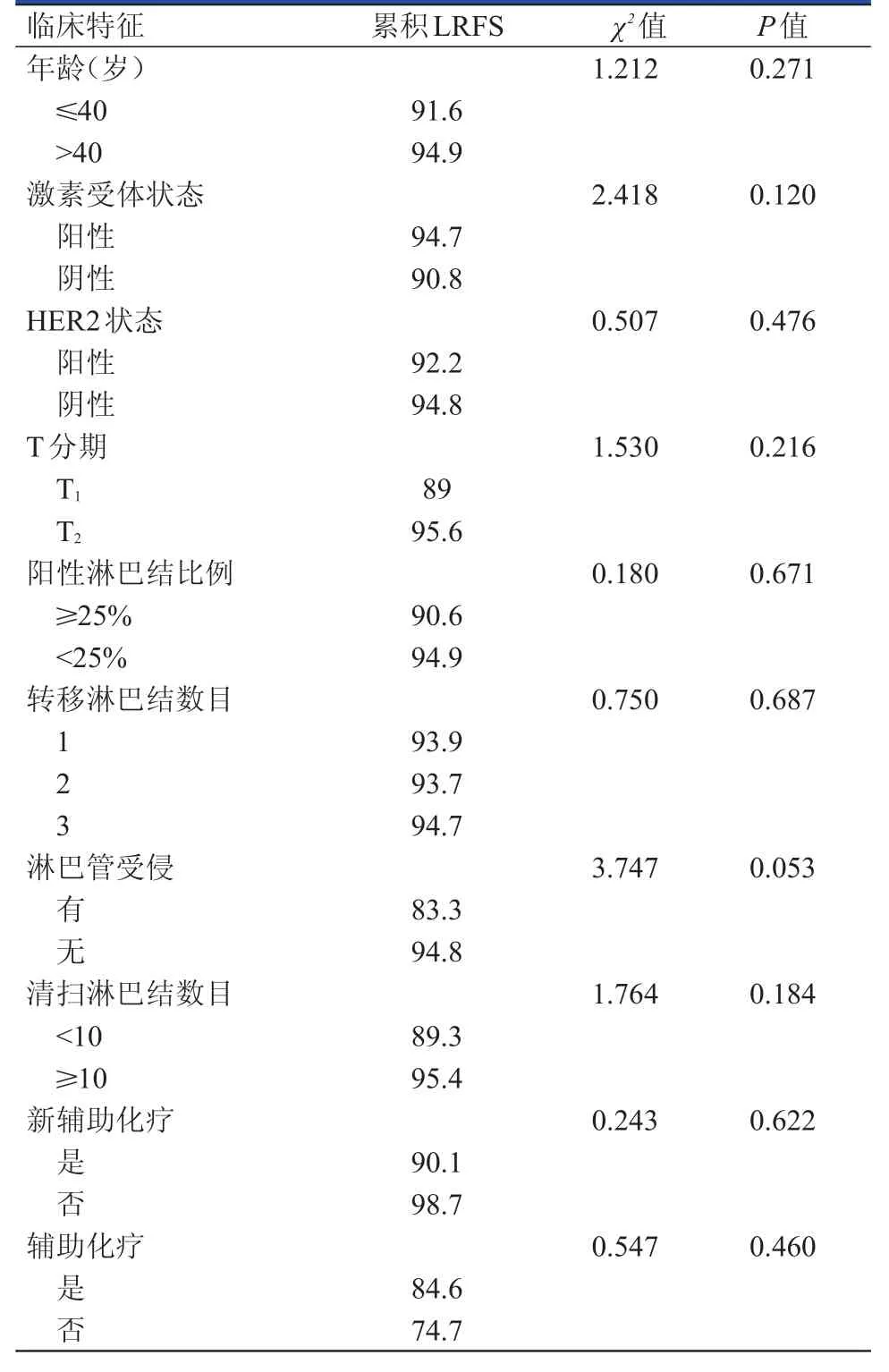
表2 180例不同临床特征放疗患者的 5年LRFS影响因素的单因素分析(%)
2.4 Cox比例风险模型分析
将单因素分析中与OS、PFS、LRFS有关(P<0.05)的变量分别纳入Cox比例风险模型,结果显示,激素受体状态(95%CI:1.056~4.466,P<0.05)、术后放疗(95%CI:0.073~0.295,P<0.01)、HER2状态(95%CI:0.247~0.919,P<0.05)是 OS的影响因素;激素受体状态(95%CI:1.155~6.436,P<0.05)、淋巴管受侵(95%CI:0.205~0.916,P<0.05)、术后放疗(95%CI:0.080~0.487,P<0.01)是 PFS的影响因素;术后放疗是LRFS的影响因素(P<0.01)。
2.5 生存曲线分析
放疗患者的5年OS率为89.5%,明显高于未放疗患者的55.3%,差异有统计学意义(P<0.01)。放疗患者的5年PFS率为85.7%,明显高于未放疗患者的57.9%,差异有统计学意义(P<0.01)。放疗患者的5年LRFS率为94.0%,明显高于未放疗患者的61.3%,差异有统计学意义(P<0.01)。(图1)

图1 放疗患者(n=180)与未放疗患者(n=19)的OS、PFS、LRFS曲线
3 讨论
3.1 影响预后的因素
激素受体状态、HER2状态是影响乳腺癌预后的重要因素[8]。淋巴管受侵被认为是进展期乳腺癌预后不良的重要预测指标[9-10]。Lin等[11]研究发现,激素受体状态、肿瘤大小、年龄是影响T1~2期伴1~3枚腋窝淋巴结转移乳腺癌患者OS的独立预后因素,激素受体状态、肿瘤大小、年龄及淋巴结数量是影响无病生存期(disease-free survival,DFS)的独立预测指标。Su等[12]对207例T1~2N1M0乳腺癌根治术后患者进行回顾性分析,单因素分析结果提示,激素受体阴性、HER2过表达、淋巴管受侵患者5年OS较低;多因素分析结果显示HER2状态及淋巴管受侵是影响患者5年OS的独立危险因素。本研究结果亦显示,激素受体状态、HER2状态和术后放疗是T1~2期伴1~3枚腋窝淋巴结转移的乳腺癌患者OS的影响因素;激素受体状态、淋巴管受侵是PFS的影响因素。
3.2 放疗对预后的影响
放疗作为乳腺癌局部治疗主要方法之一,在改善患者长期预后方面有重要的意义。根治术后放疗是T3、T4期、4枚及以上淋巴结阳性乳腺患者的标准治疗方案,但对于T1~2N1M0期乳腺癌,术后放疗仍存在争议。部分研究结果显示,术后放疗对对于T1~2N1M0期乳腺癌局部控制率及长期生存无积极作用[13-14]。相关研究发现,术后放疗可降低T1~2N1M0期乳腺癌患者的局部复发率[15-16]。EBCTCG总结分析了8134例乳腺癌患者临床病理资料,结果显示,术后放疗可使患者10年局部复发率下降16.7%,且总复发率及乳腺癌病死率也降低[17]。Huang等[18]认为,术后放疗使乳腺癌患者的局部复发率降低7.9%;对于有淋巴结转移比例≥25%及淋巴管受侵高危因素患者,术后辅助放疗可使患者生存获益。一项Meta分析结果也指出术后放疗可降低伴1~3枚腋窝淋巴结转移的乳腺癌患者的局部复发率[5]。美国临床肿瘤学会强烈推荐术后放疗应用于T1~2N1M0期乳腺癌患者[19]。本研究结果显示,放疗患者的5年LRFS率为94.0%,高于未放疗患者的61.3%,差异有统计学意义(P<0.05);多因素分析结果显示术后放疗是LRFS的影响因素。提示术后放疗可增加T1~2N1M0期乳腺癌患者的局部控制率。
此外,术后放疗对T1~2期伴1~3枚腋窝淋巴结转移的乳腺癌患者长期生存的影响,仍存在争议。廖辉等[20]的一项荟萃分析结果显示,对于T1~2期伴1~3枚腋窝淋巴结转移的乳腺癌患者,术后放疗可降低局部复发率,但对OS无明显影响。这与Hang等[21]的回顾性分析结果一致。部分研究结果显示,术后放疗使T1~2N1M0期乳腺癌患者的局部复发率降低,同时可提高5年OS[4,7]。另有研究发现,在一些高危因素亚组分析中,术后放疗可提高OS,如淋巴管受侵[12]。本研究结果显示,术后放疗可明显提高T1~2期伴1~3枚腋窝淋巴结转移的乳腺癌患者的PFS及OS率(P<0.01),多因素分析结果显示术后放疗是影响OS及PFS的影响因素。提示术后放疗不仅可降低T1~2N1M0期乳腺癌局部复发率,还可以改善患者的长期生存。
术后未放疗的T1~2期伴1~3枚腋窝淋巴结转移的乳腺癌患者,局部复发因素包括年龄、淋巴管受侵、阳性淋巴结比例>25%、激素受体阴性等,具有这些高危因素者术后放疗可能更有获益[22-23]。He等[24]亚组分析结果显示,未行放疗组,术后T分期、阳性淋巴结数目、分子分型是影响LRFS的危险因素,危险因素越多,5年LRFS率越低;高危组,术后局部放疗可提高LRFS率及无病生存率。一项大样本回顾性研究结果显示,在年龄<40岁、淋巴管受侵、淋巴结转移比例>25%的亚组,局部放疗更有获益[25]。目前大部分研究主要通过未放疗患者分析影响T1~2N1M0期乳腺癌预后危险因素,对于具有高危因素的T1~2N1M0期乳腺癌患者实施放疗干预后的预后分析较少。本研究放疗亚组分析结果显示年龄、激素受体阴性、HER2阳性、淋巴管受侵、阳性淋巴结比例≥25%、T分期、淋巴结数目对LRFS均无影响,说明对于具有高危因素T1~2N1M0期乳腺癌患者,实施局部放疗干预可降低局部复发率。
综上所述,术后放疗是T1~2N1M0期伴 1~3枚淋巴结转移的乳腺癌患者远期OS、PFS、LRFS的影响因素;术后放疗不仅可降低患者的局部复发率,还可提高患者的长期生存率。
