角膜保护剂对2型糖尿病患者白内障超声乳化术后眼表的影响
2019-04-04张春妍董微丽郭立涛石雯迪许雪妹
张春妍,董微丽,郭立涛,石雯迪,王 森,许雪妹
作者单位:1(067000)中国河北省承德市,承德医学院;2(067000)中国河北省承德市,承德医学院附属医院眼科
0引言
白内障超声乳化技术自20世纪60年代问世以来,发展迅速,技术趋于成熟,是目前临床上治疗年龄相关性白内障(age-related cataract,ARC)的首选术式,虽然超声乳化技术不断地向微创化、精细化发展,但术后眼表泪膜稳定性仍受到不同程度损伤[1],术后视力提高的同时,部分患者出现眼部干涩、疼痛、异物感等不适症状,尤其是糖尿病患者更为显著[2]。糖尿病患者是干眼的易患人群,行白内障超声乳化术后干眼症状较单纯ARC患者症状更明显,持续时间更长[3],故2型糖尿病患者白内障术后干眼已成为影响人们生活质量的一类重要疾病,如何预防和减轻术后干眼症状意义重大。角膜保护剂主要成分为2%羟丙基甲基纤维素(2% hydroxypropylmethyl cellulose,2% HPMC),2013-08引入我国[4],该成分作为人工泪液及黏弹剂的主要成分在临床上安全应用[5]。已有研究表明,单纯ARC手术中应用2% HPMC对于缓解术后干眼有一定效果[5-6],但针对行白内障超声乳化手术中应用2% HPMC的2型糖尿病患者,观察其术后眼表和泪膜变化的研究报道甚少。因此,本研究旨在探讨白内障超声乳化吸除联合人工晶状体植入术中应用2% HPMC对ARC合并2型糖尿病患者的眼表泪膜是否有保护作用。
1对象和方法
1.1对象本研究是由我院伦理委员会批准的前瞻性平行对照试验,遵循《赫尔辛基宣言》和我国临床试验研究规范,所有患者签署知情同意书。选取2017-03/2018-05就诊于我院接受白内障超声乳化吸除联合人工晶状体植入术的ARC伴2型糖尿病患者120例,其中随机单盲选取60例60眼设为试验组(HPMC组),术中角膜表面均匀覆盖2% HPMC维持角膜湿润和视野清晰;另60例60眼设为对照组(BSS组),术中不断滴用平衡盐溶液(balanced salt solution,BSS)维持角膜的透明度和清晰度。
1.1.1纳入标准(1)ARC诊断明确并符合手术适应证,核硬度分级为Ⅲ级;(2)既往2型糖尿病诊断明确,病史<5a,术前控制空腹血糖(FBG)≤140mg/dL(7.8mmol/L),餐后2h血糖(PBG)≤180mg/dL(10.0mmol/L),糖化血红蛋白(HbA1c)≤7%;(3)初次接受眼部手术者,避免双眼干眼体征与症状交叉影响;(4)能够按时随访并配合相关检查者。
1.1.2排除标准(1)患有系统性结缔组织病和自身免疫性疾病者;(2)合并严重高血压、冠心病等其他全身性疾患者;(3)严重睑板腺功能障碍和萎缩者;(4)有其他眼部疾病史者,如眼外伤、睑内翻或外翻、葡萄膜炎、青光眼、眼底及泪道疾病等;(5)手术前6mo内除白内障术前及糖尿病的常规用药外有其他眼部和全身用药史者,如抗组胺药、抗抑郁药、各种人工泪液等;(6)手术中出现并发症及特殊情况、术后眼部有感染性炎症反应者;(7)对角膜保护剂中任何成分过敏者;(8)长期配戴角膜接触镜者。
1.2方法
1.2.1手术方法所有手术均由同一位经验丰富的眼科医师使用相同的超声乳化仪器顺利完成。做角膜切口前,放置开睑器,0.4g/L盐酸奥布卡因滴眼液表面麻醉3次,5g/L聚维酮碘消毒剂清洁结膜囊3min,并用20mL左右的BSS充分冲洗眼表,冲洗过程中需患者不断转动眼球。HPMC组患者接受1滴体积约0.2mL 2% HPMC完全均匀地覆盖角膜表面,而BSS组在手术过程中仅接受BSS保持角膜表面湿润和透明。手术具体操作包括角膜微切口制备(均为3mm)、晶状体超声乳化、人工晶状体植入等。所有手术均由同一位助手配合完成,并记录手术时间(开睑器放置至取出)、BSS使用频率、能量符合参数和BSS液灌注量。2% HPMC在两个时间点使用:聚维酮碘消毒液冲洗干净后和人工晶状体植入前。两组患者白内障术前给予左氧氟沙星滴眼液每日4次,连续清洁结膜囊3d;术后给予妥布霉素地塞米松滴眼液每日4次,持续抗炎预防感染2wk。
1.2.2干眼指标检查术后随访3mo。手术前1d和术后7、30、60、90d两组患者均接受泪膜破裂时间(break up time,BUT)、泪液分泌试验(Schirmer Ⅰ test,SⅠt)及角膜荧光素染色(corneal fluorescein staining,CFS)检查。检查顺序为:应用荧光素试纸条染色时,同时观察BUT和CFS结果。至少30min后,进行SⅠt检查。所有检查在上午9∶00~11∶00同等温度、湿度和安静的暗环境下进行,均由同一位医师完成。(1)BUT:反映泪膜的稳定性。用左氧氟沙星滴眼液1滴湿润荧光素钠试纸条,嘱患者眼球向上转动,将试纸条接触下睑结膜囊,要求患者瞬目3次后,裂隙灯下调至钴蓝光照明观察并记录平视前方至角膜表面出现首个黑斑的时间(单位s)。重复3次,记录平均值作为最终结果。(2)SⅠt:无表面麻醉下进行,将泪液检测滤纸条末端折叠5mm后置于下睑结膜囊中内1/3交界处,嘱患者轻闭眼并开始记录时间。5min后取出滤纸条并记录湿长(单位mm/5min)。(3)CFS:与BUT检查同时进行,判断角膜上皮是否完整。将角膜分为4个象限,每个象限根据染色程度评分,0分为无染色,1分为1~30个点状着色,2分为>30个点状着色但未融合,3分为片状染色、丝状染色或融合,共0~12分。
2结果
2.1纳入患者的基本资料患者120例参与本研究的术后随访,其中9例患者失访,4例患者未按时随访,最终全部参与完成者共107例107眼,术后裸眼视力恢复均不低于0.6。完成研究者中,HPMC组男23例,女34例,年龄65.2±7.5岁;BSS组男20例,女30例,年龄70.8±5.2岁。两组患者的年龄、性别、手术时间、能量符合参数、BSS液灌注量各参数差异均无统计学意义(P>0.05)。而2% HPMC应用频率均为2次,BSS应用频率为13.5±1.0次,差异有统计学意义(P<0.01,表1)。
2.2两组间和同组内手术前后BUT结果的变化重复测量方差分析显示,两组间BUT结果差异、组内不同时间点的BUT结果差异及交互效应的差异均有统计学意义(F组间=6.16,P组间<0.01;F时间=79.45,P时间<0.01;F交互=23.27,P交互<0.01,表2)。HPMC组BUT结果两两比较显示:术后7、30d分别与术前比较(均P<0.01),术后30、60、90d分别与术后7d比较(P=0.02、<0.01、<0.01),术后60、90d与术后30d比较(均P<0.05),差异均有统计学意义;术后60、90d与术前比较(P=0.21、0.67),术后60d与术后90d比较(P=0.08),差异均无统计学意义。BSS组BUT结果两两比较显示:术后7、30、60d分别与术前比较(均P<0.01),术后30、60、90d分别与术后7d比较(P=0.01、<0.01、<0.01),术后60、90d与术后30d比较(均P<0.01),术后60d与术后90d比较(P<0.01),差异均有统计学意义;术后90d与术前比较(P=0.60),差异无统计学意义。
表1两组一般资料各参数差异的比较
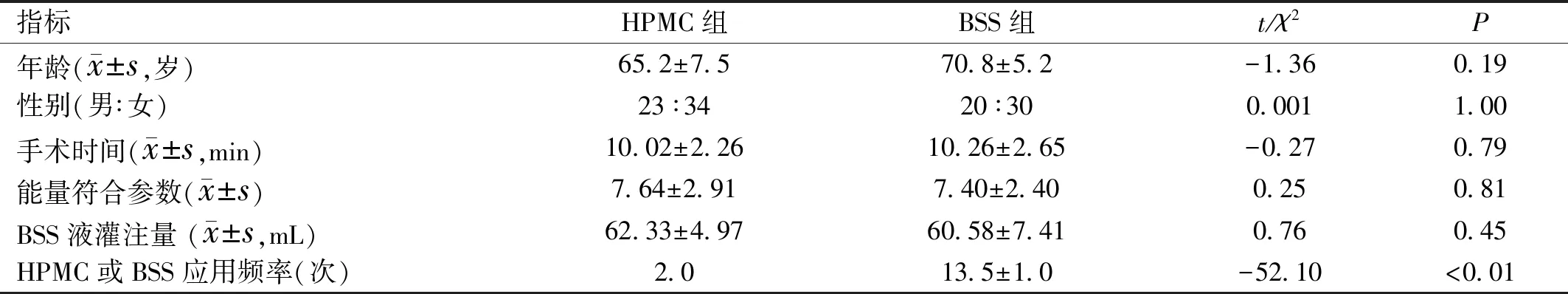
指标HPMC组BSS组t/χ2P年龄(x±s,岁)65.2±7.570.8±5.2-1.360.19性别(男∶女)23∶3420∶300.0011.00手术时间(x±s,min)10.02±2.2610.26±2.65-0.270.79能量符合参数(x±s)7.64±2.917.40±2.400.250.81BSS液灌注量 (x±s,mL)62.33±4.9760.58±7.410.760.45HPMC或BSS应用频率(次)2.013.5±1.0-52.10<0.01
注:HPMC组:术中应用2% HPMC作为角膜湿润剂;BSS组:术中应用BSS作为角膜湿润剂。
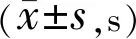
组别术前术后7d术后30d术后60d术后90dHPMC组7.24±1.363.92±1.355.76±2.136.94±1.467.39±1.27BSS组7.72±1.272.63±0.704.34±1.125.72±1.117.57±1.89 t-1.404.662.272.57-0.68P0.17<0.010.030.020.50
注:HPMC组:术中应用2% HPMC作为角膜湿润剂;BSS组:术中应用BSS作为角膜湿润剂。
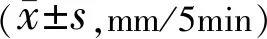
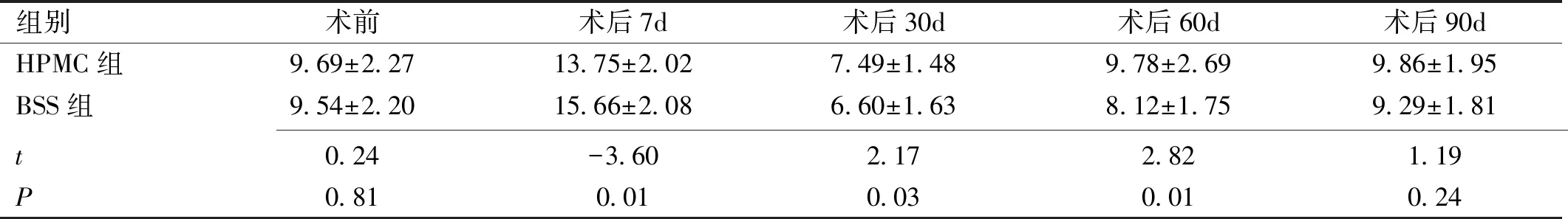
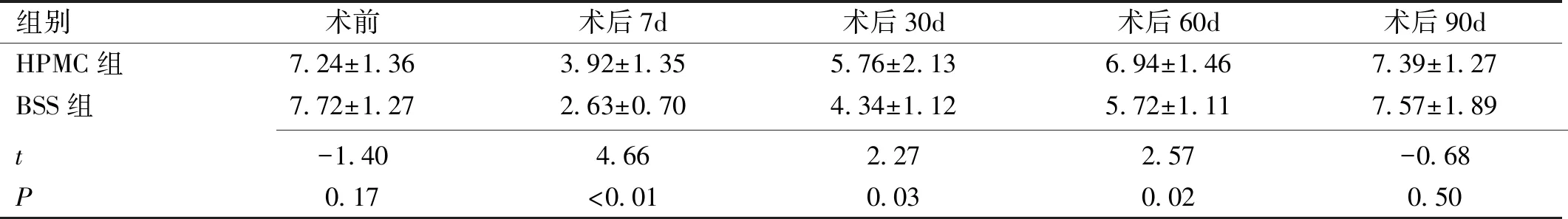
组别术前术后7d术后30d术后60d术后90dHPMC组9.69±2.2713.75±2.027.49±1.489.78±2.699.86±1.95BSS组9.54±2.2015.66±2.086.60±1.638.12±1.759.29±1.81 t0.24-3.602.172.821.19P0.810.010.030.010.24
注:HPMC组:术中应用2% HPMC作为角膜湿润剂;BSS组:术中应用BSS作为角膜湿润剂。
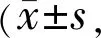
注:HPMC组:术中应用2% HPMC作为角膜湿润剂;BSS组:术中应用BSS作为角膜湿润剂。
2.3两组间和同组内手术前后SⅠt结果的变化重复测量方差分析显示,两组间SⅠt结果差异、组内不同时间点的SⅠt结果差异及交互效应的差异均有统计学意义(F组间=3.58,P组间<0.01;F时间=123.40,P时间<0.01;F交互=4.50,P交互=0.03,表3)。HPMC组SⅠt结果两两比较显示:术后7、30d分别与术前比较(均P<0.01),术后30、60、90d与术后7d比较(均P<0.01),术后60、90d与术后30d比较(均P<0.01),差异均有统计学意义;术后60、90d与术前比较(P=0.87、0.66),术后60d与术后90d比较(P=0.90),差异均无统计学意义。BSS组SⅠt结果两两比较显示:术后7、30、60d分别与术前比较(P<0.01、<0.01、0.02),术后30、60、90d分别与术后7d比较(均P<0.01),术后60、90d与术后30d比较(P=0.02、<0.01),术后90d与术后60d比较(P=0.04),差异均有统计学意义;术后90d与术前比较(P=0.76),差异无统计学意义。
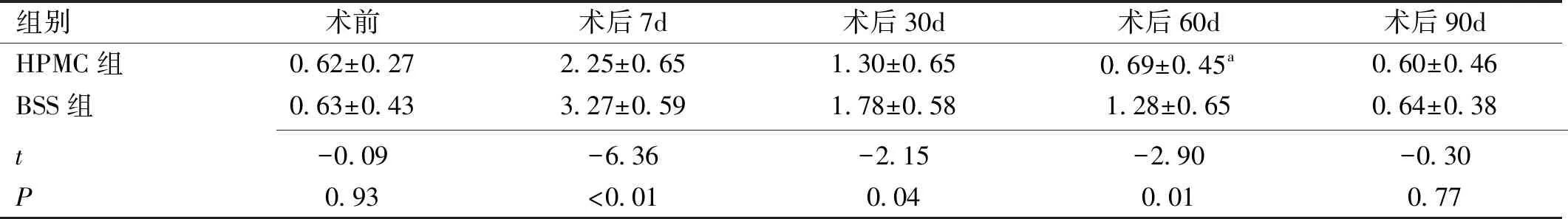
2.4两组间和同组内手术前后CFS结果的变化重复测量方差分析显示,两组间CFS结果差异、组内不同时间点的CFS结果差异及交互效应的差异均有统计学意义(F组间=38.30,P组间<0.01;F时间=62.00,P时间<0.01;F交互=5.21,P交互=0.02,表4)。HPMC组CFS结果两两比较显示:术后7、30d分别与术前比较(均P<0.01),术后30、60、90d分别与术后7d比较(均P<0.01),术后60、90d与术后30d比较(均P<0.01),差异均有统计学意义;术后60、90d与术前比较(P=0.73、0.82),术后90d与术后60d比较(P=0.60),差异均无统计学意义。BSS组CFS结果两两比较显示:术后7、30、60d分别与术前比较(均P<0.01),术后30、60、90d分别与术后7d比较(均P<0.01),术后60、90d与术后30d比较(P=0.03、<0.01),术后90d与术后60d比较(P=0.01),差异均有统计学意义;术后90d与术前比较(P=0.88),差异无统计学意义。
2.5两组间术后各时间点眼表指标的变化白内障术后7、30、60d,与BSS组比较,HPMC组术眼BUT明显延长,且CFS着色点明显减少,差异有统计学意义(P<0.05);术后7d,HPMC组SⅠt值明显低于BSS组,差异有统计学意义(P<0.05);术后30、60d,HPMC组SⅠt值高于BSS组,差异有统计学意义(P<0.05);术后90d,两组间BUT、SⅠt和CFS评分结果比较,差异均无统计学意义(P>0.05)。
3讨论
角膜表面为泪液覆盖,泪液能维持角膜表面光滑、防止角膜脱水,并为角膜提供营养等[7]。ARC患者行白内障超声乳化吸除术时,角膜需暴露在强光下,为了维持角膜的湿润和术野清晰,临床工作中常应用BSS作为角膜湿润剂,但其易蒸发[4],如不及时滴用BSS,可造成眼表上皮的暴露性损伤。糖尿病患者眼表环境易发生改变,ARC伴2型糖尿病患者行手术治疗时,角膜上皮易损伤,泪膜难以维持稳定,术后干眼症状重且恢复慢。白内障手术不单单为了提高视力,更重要的是为患者带来更加舒适的视觉质量。为了减轻2型糖尿病患者术后干眼症状,本研究应用2% HPMC代替BSS,对白内障超声乳化手术前后眼表泪膜变化进行了观察。
本研究发现,患者术后7、30d时,HPMC组与BSS组的泪膜稳定性、泪液分泌量和角膜上皮完整性均较术前发生改变,提示无论术中使用2% HPMC与否,白内障手术本身对眼表和泪膜功能造成不同程度的损伤,尤其在术后7d刺激症状最为显著,泪膜稳定性严重下降。分析其原因为:(1)眼表损伤:主要包括术中角膜长时间地暴露于显微镜下、手术室净化层流空气的流动、BSS冲洗眼表、眼表机械性损伤、超声乳化的热损伤;术后炎症、组织水肿和创口愈合不良甚至延迟等。(2)手术切口的损伤:支配角膜的神经常因手术切口受到损伤,导致部分角膜神经传递功能障碍,引起角膜感觉下降或丧失,角膜上皮的神经源性营养供应下降,上皮细胞增殖分裂受到抑制,影响泪膜的稳定性;同时,手术切口可导致神经源性炎症,炎症介质可改变角膜神经的作用,降低角膜敏感性,造成瞬目和泪液分泌减少,进一步加剧眼表的损伤。(3)滴眼液的损伤:表面麻醉剂引起角膜上皮点状剥脱和角膜知觉减退,导致BUT缩短、泪液分泌减少;手术后局部应用糖皮质激素滴眼液可促进蛋白、脂肪分解,导致其合成下降,亦影响眼表环境;同时,滴眼液中的防腐剂苯扎氯铵可触发眼表面炎症细胞标志物的表达,可能导致角膜上皮细胞损伤和凋亡,降低杯状细胞的密度,破坏泪膜的稳定性。(4)角膜散光:手术切口造成角膜曲率发生不同程度的改变,泪液无法均匀地覆盖眼表,导致泪膜稳定性下降[8]。手术后术眼泪膜稳定性早期发生明显改变,随着角膜缘切口的愈合、角膜水肿的消退,刺激因素逐渐减轻,眼表结构逐渐恢复正常,干眼相关指标趋于术前状态,表现为BUT明显延长、SⅠt分泌量显著增加、CFS着色点明显减轻。
糖尿病引起的眼表改变包括角结膜上皮改变、角膜神经病变和泪腺功能异常等[9],这些因素均可导致糖尿病干眼。正常情况下,结膜上皮中的杯状细胞和部分角膜上皮细胞均能产生粘蛋白,起稳定泪膜的作用。糖尿病患者角结膜上皮损伤,影响其粘蛋白的生成,降低眼表面亲水性,进而使泪膜不稳定。同时,杯状细胞缺乏致使泪液分泌量减少,泪膜稳定性难以维持。对于2型糖尿病患者,尽管角膜外观透明,但是一旦受损后,角膜伤口愈合延迟,因此糖尿病患者白内障术后更容易发生干眼,且泪膜稳定性恢复较慢。本研究发现,BSS组患者术后3mo干眼相关指标恢复至术前水平,这与文献报道一致[10],同时该文献还显示白内障超声乳化术中应用BSS作为角膜湿润剂,单纯ARC患者术后眼表环境1mo时间恢复至术前状态,因此糖尿病可能大大增加了白内障术后角膜上皮缺损、感染和长期恢复的风险。
本研究结果还显示,HPMC组患者白内障术后干眼相关指标手术后2mo恢复至术前水平,这表明2% HPMC可能利于2型糖尿病患者白内障术中眼表的保护和术后泪膜的恢复:(1)2% HPMC具有较好的黏滞性,可长时间均匀覆盖角膜表面形成一层保护膜[11],增加泪液的黏滞性,并与角膜表面的黏蛋白黏附,进而延长泪液在眼表的存留时间;(2)2% HPMC的应用避免了手术中BSS对角膜上皮不断的冲刷,保护眼表上皮微绒毛和微皱襞受损,减少了对水化黏蛋白层的损伤,该原因可能是造成术后30、60d时HPMC组SⅠt值高于BSS组的主要原因,而BSS组无2% HPMC覆盖于眼表,术后7d时刺激症状较HPMC组显著,泪液分泌量较多,导致SⅠt值明显高于HPMC组;(3)2% HPMC可减少泪液中水液层的蒸发,减缓泪液中脂质层与黏蛋白层的接触,进而维持泪膜的稳定性。此外,2% HPMC术中滴用次数为2次,远远少于BSS的使用频率,具有显著性差异,证实术中使用2% HPMC可在角膜表面存留一段时间,减少术中不断向角膜表面滴水的麻烦,避免部分不必要的损伤。同时,术中改用2% HPMC可防止手术过程中角膜上皮的脱水干燥和刺激性牵拉引起的损伤,避免频繁滴用BSS造成的上皮组织疏松水肿,使白内障手术变得更简单、安全。因此,2% HPMC在2型糖尿病患者的白内障术中可能起到一定保护角膜上皮以及减轻术后早期部分干眼症状的作用。本研究仅纳入了眼表环境相对健康的2型糖尿病患者,未考虑原有干眼的患者,后续将针对干眼患者继续研究。
总之,白内障术后干眼是眼科医师面临的困惑,特别是2型糖尿病患者,临床上应重视对ARC伴2型糖尿病患者术后干眼的防治。本研究旨在探讨白内障超声乳化术中应用2% HPMC对ARC伴2型糖尿病患者术后眼表具有保护作用,它在角膜表面的使用可能在一定程度上维持或提高泪膜的稳定性,为解决ARC伴2型糖尿病患者白内障超声乳化术后干眼提供了一种新的思路。
