湖北地区肝硬化病因及相关分析
2019-03-27张维兰罗和生
张维兰, 罗和生
武汉大学人民医院消化内科,湖北 武汉 430060
肝硬化是由一种或多种病因引起的、以肝组织弥漫性纤维化、假小叶和再生结节为组织学特征的进行性慢性肝病。以门脉高压和肝功能减退为临床特征,常并发上消化道出血、肝性脑病、继发感染等而死亡[1]。不同病因肝硬化好发年龄、性别比、临床特征、预后等方面存在差异,因而有必要探讨本地区肝硬化各病因情况。目前尚无大型流行病学研究从国家层面去分析我国肝硬化病因的整体构成情况,只有散在的一些小样本临床研究探讨了某些地区肝硬化病因构成情况,尽管有所差异,但整体来说我国肝硬化的主要病因仍为HBV感染,同时随着我国社会经济发展,肝硬化各病因构成也发生了一些变化。检索万方、中国知网等数据库发现,湖北地区肝硬化病因相关文献仅有1篇,且发表的时间较早,故本研究将探讨湖北地区近几年肝硬化病因构成情况及变化趋势,同时了解肝硬化常见临床表现及并发症情况,在一定程度上为本地区肝硬化的防治工作提供帮助。
1 资料与方法
1.1资料收集进入武汉大学人民医院病例质控平台,检索出2013年1月1日至2017年12月31日主要诊断为肝硬化的所有患者。纳入标准:(1)长期居住在湖北;(2)首次因肝硬化入院;(3)符合各病因肝硬化诊断标准(具体参见各诊疗指南)。将入选患者的一般信息、病因、临床表现及并发症情况录入Excel中。
1.2统计学方法采用SPSS 20.0软件进行统计学分析,计数资料以例数/%表示,组间比较用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1一般情况入选病例共976例,男620例(63.5%),女356例(36.5%),男∶女为1.74∶1;年龄为(57.13±11.60)岁(19~88岁),男性年龄为(55.30±11.43)岁,女性年龄为(60.30±11.20)岁。我院收治的肝硬化患者主要来自武汉及武汉周边城市,前三位分别是武汉市492例(50.4%)、黄冈市156例(16.0%)、咸宁市98例(10.0%)(见表1)。
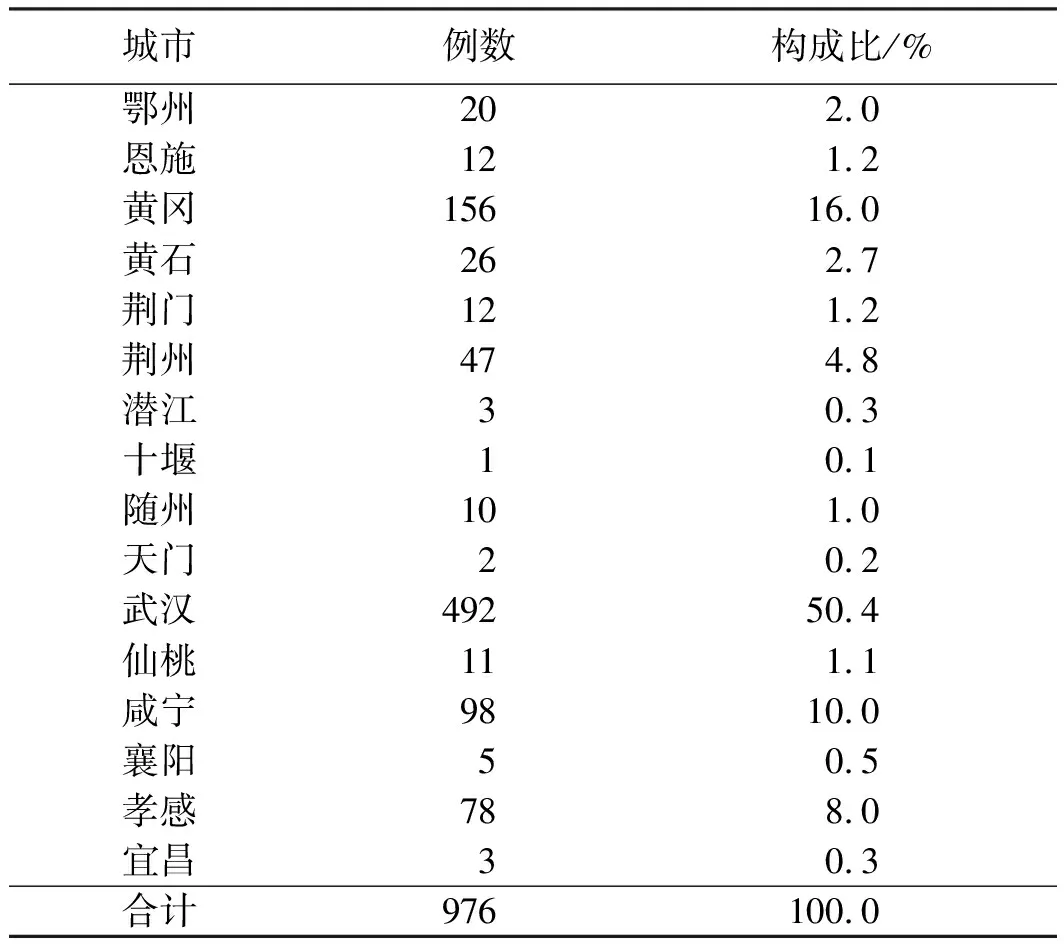
表1 我院收治的肝硬化患者地区分布情况Tab 1 Regional distribution of cirrhosis patients admitted to Renmin Hospital of Wuhan University
2.2肝硬化病因构成情况976例肝硬化患者中,单纯HBV肝硬化468例(48.0%),单纯HCV肝硬化95例(9.7%),单纯酒精性(ALC)肝硬化97例(9.9%),单纯血吸虫病肝硬化48例(4.9%),单纯自身免疫性肝病相关性肝硬化88例(9.0%),隐源性肝硬化88例(9.0%),其他为一些少见病因及混合病因相关肝硬化(见表2)。

表2 肝硬化病因构成情况Tab 2 The proportion of cirrhosis etiology
2.3肝硬化主要病因性别差异肝硬化常见病因有明显的性别差异,其中HBV、ALC肝硬化男性患者明显多于女性患者,而HCV、自身免疫性肝病、隐源性肝硬化则以女性患者较多,差异均有统计学意义(P<0.05,见表3)。
2.4肝硬化主要病因年龄差异HBV、ALC、HCV、自身免疫性肝病、血吸虫、隐源性肝硬化患者年龄分别为(54.41±11.33)岁、(55.97±9.14)岁、(58.47±10.23)岁、(60.75±11.37)岁、(63.69±12.31)岁、(63.88±12.74)岁。
2.5肝硬化主要病因变化趋势将本研究肝硬化病因构成比结果与薛发轩等[2]于2000年发表的相关研究结果进行比较发现,与1992-1996年相比,2013-2017年湖北地区HBV肝硬化构成比由75.4%下降到48.0%,差异有统计学意义(χ2=333.34,P<0.001),血吸虫病肝硬化构成比由18.0%下降到4.9%,差异有统计学意义(χ2=107.81,P<0.001),ALC肝硬化构成比由5.9%上升到9.9%,差异有统计学意义(χ2=23.44,P<0.001),隐源性肝硬化构成比由0.5%上升到9.0%,差异有统计学意义(P<0.001)。薛发轩等的研究结果中未发现自身免疫性肝病相关肝硬化,而本研究其构成比高达9.0%,可见自身免疫性肝病相关肝硬化也是呈逐年上升趋势。
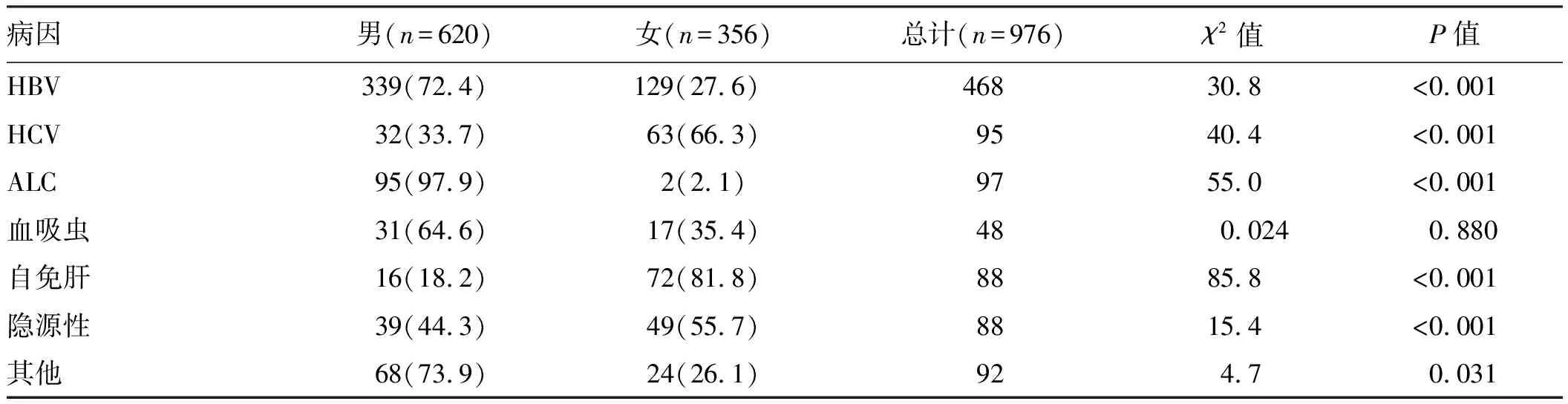
表3 肝硬化主要病因性别差异Tab 3 The gender differences of the main causes of cirrhosis 比例/%
2.6肝硬化临床表现特点如表4所示,976例肝硬化患者常见临床表现依次为脾大、乏力、脾亢、腹水、食管胃底静脉曲张、黄疸、腹胀、双下肢水肿、肝掌、蜘蛛痣。HBV肝硬化与HCV肝硬化及HBV、HCV重叠感染相关肝硬化相比各临床表现发生率差异无统计学意义(P>0.05);HBV肝硬化与自身免疫性肝病相关肝硬化相比,前者食管胃底静脉曲张及脾亢的发生率较后者高,差异有统计学意义(χ2=4.801,P<0.05;χ2=5.691,P<0.05);HBV肝硬化与血吸虫病肝硬化相比,除脾亢(χ2=16.065,P<0.001)外,其他临床表现发生率比较差异无统计学意义(P>0.05);ALC肝硬化各临床表现发生率都相对较高,尤其是反映肝功能的蜘蛛痣、黄疸、乏力等,且其蜘蛛痣、腹水的发生率显著高于HBV肝硬化,差异有统计学意义(χ2=6.093,P<0.05;χ2=5.671,P<0.05);同样HBV+ALC肝硬化蜘蛛痣发生率也显著高于单纯HBV肝硬化,差异有统计学意义(χ2=8.376,P<0.01),而HBV+ALC肝硬化与单纯ALC肝硬化各临床表现发生率差异无统计学意义(P>0.05)。
2.7肝硬化并发症特点如表5所示,976例肝硬化患者中并发上消化道出血343例(35.1%)、胆石症273例(28.0%)、继发性感染131例(13.4%)、肝性脑病100例(10.2%)、肝肾综合征52例(5.3%)及原发性肝癌48例(4.9%)。ALC肝硬化较其他病因肝硬化更易并发上消化道出血,其中ALC肝硬化与HBV肝硬化上消化道出血发生率分别为47.4%和35.9%,差异有统计学意义(χ2=4.536,P=0.038),而HBV肝硬化上消化道出血发生率除了较自身免疫性肝病相关肝硬化高(35.9%vs21.6%,χ2=6.792,P=0.01)外,与其余病因肝硬化的上消化道出血发生率比较,差异无统计学意义(P>0.05);另外,HBV+ALC肝硬化上消化道出血发生率并未高于单纯ALC肝硬化,差异无统计学意义(36.4%vs47.4%,χ2=0.885,P=0.478)。各主要病因肝硬化的胆石症、肝肾综合征发生率间差异无统计学意义(P>0.05)。除ALC肝硬化和HBV+ALC肝硬化继发感染发生率较HBV肝硬化高(χ2=10.114,P=0.002;χ2=6.177,P=0.013)外,其余各病因继发感染发生率间差异无统计学意义(P>0.05)。ALC肝硬化肝性脑病发生率较HBV肝硬化高(χ2=11.048,P=0.002),而HBV合并ALC肝硬化与HBV肝硬化相比,肝性脑病发生率差异无统计学意义(χ2=1.464,P=0.226)。HBV肝硬化较自身免疫性、ALC肝病相关肝硬化更易并发原发性肝癌(χ2=7.453,P=0.009;χ2=4.270,P=0.045),而HBV肝硬化与HCV、血吸虫、HBV合并ALC肝硬化相比,原发性肝癌发生率差异无统计学意义(P>0.05)。
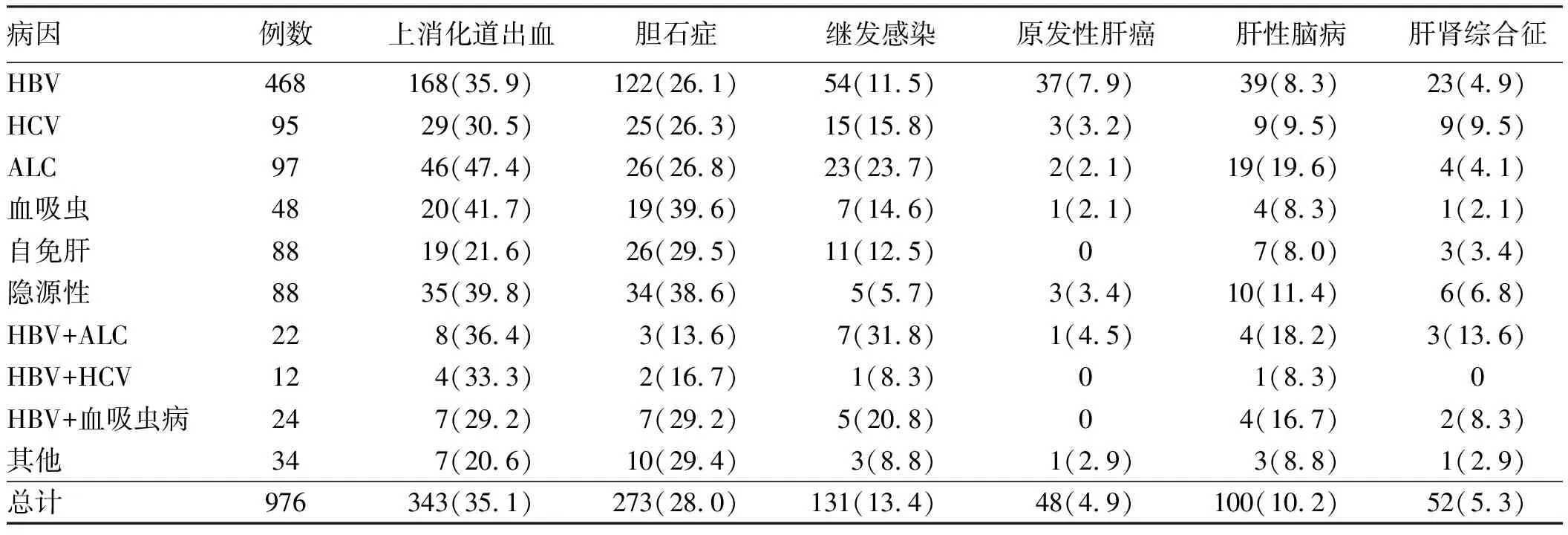
表5 主要病因肝硬化并发症情况Tab 5 The differences of complications of the main causes cirrhosis 比例/%
3 讨论
肝硬化病因多种多样,本研究中列出了10种不同的单病因,15种不同的混合性病因,有研究指出,全球范围内肝硬化常见病因包括病毒性肝炎、酒精性肝病、非酒精性脂肪性肝病(non-alcoholic fatty liver disease,NAFLD)、自身免疫性肝病等慢性肝病,其中HBV肝硬化、HCV肝硬化、ALC肝硬化构成比分别为30%、27%、20%,其他病因肝硬化占23%[3]。然而不同地理区域,肝硬化的常见病因有所不同,酒精及HCV感染是欧洲、北美及其他发达国家肝硬化的常见病因,而HBV感染是许多亚洲及非洲国家肝硬化的主要病因。一篇探讨葡萄牙肝硬化近况的文章指出63 910例葡萄牙肝硬化患者中,绝大部分是ALC肝硬化,其构成比为76.0%,而HCV、HBV肝硬化构成比分别为3.6%、1.1%[4]。MUKHERJEE等[5]通过一个多中心前瞻性研究指出印度肝硬化最常见的病因是酒精,占34.3%,而HBV是印度非肝硬化慢性肝病的主要病因,占33.3%。有研究[6]指出,我国南方地区8 080例肝硬化患者中,病毒性肝炎肝硬化构成比为80.62%,ALC肝硬化构成比为5.68%。王征等[7]回顾性分析2002年1月至2013年12月我国北方地区肝硬化病因构成情况,指出12 948例肝硬化患者中,HBV/HCV肝硬化构成比为65.04%,ALC肝硬化占12.35%,自身免疫性肝病相关肝硬化占6.03%,同时指出HBV肝硬化构成比呈下降趋势,ALC、自身免疫性肝病、隐源性肝硬化呈上升趋势。近些年华中地区肝硬化病因相关研究几乎没有,本研究结果显示,湖北地区与我国其他地区肝硬化病因构成情况大致相似,主要病因都是病毒性肝炎,尤其是HBV感染,其次是ALC、自身免疫性肝病,有所不同的是本地区是血吸虫好发区域,因而血吸虫病也是本地区肝硬化的常见病因,但其构成比呈下降趋势;同样,本地区HBV肝硬化构成比也呈下降趋势,这可能与本地区多年来加强血吸虫及HBV的防治工作息息相关。而ALC、自身免疫性肝病、隐源性肝硬化构成比呈上升趋势。我国社会经济进步,国民生活水平不断提高、社交场合增多及夸大酒精对心脑血管疾病预防作用等多方面因素可能导致本地区ALC肝硬化构成比逐渐上升;而自身免疫性肝病呈上升趋势的原因可能与对该病的认识、重视程度加深及该病的检测方法、诊断日趋成熟有关;隐源性肝硬化的构成比呈上升趋势,可能是某种或某些可以导致肝硬化的病因正逐渐增多,但尚未被明确发现,不过有研究指出隐源性肝硬化与NAFLD关系密切[8-9],早期有研究指出隐源性肝硬化中有60%~70%是由NAFLD导致的[10],同时国外也有研究指出,NAFLD在全球范围内发病率逐年上升[11],这些证据可能解释了为什么隐源性肝硬化构成比呈上升的趋势。本研究中明确诊断为NAFLD相关肝硬化的仅3例(0.3%),而隐源性肝硬化有88例(9.0%),这可能与我院各科室对NAFLD这一疾病的认识和重视程度不够有关。
肝硬化患者男性多于女性,本研究指出,男女整体比例为1.74∶1,但不同病因肝硬化男女比例有所差异,HBV肝硬化及ALC肝硬化以男性患者为主,可能与男性患者更易暴露于HBV危险因素及面临更大的社会压力、参与更多的社交活动、酗酒等不良习惯有关;而HCV、自身免疫性肝病、隐源性肝硬化则以女性患者为主,本研究中的HCV肝硬化患者大部分既往都有过输血史,而这部分患者以女性为主,这可能是本研究HCV肝硬化以女性患者为主的原因之一。有研究显示,X染色体遗传免疫缺陷有关基因可能参与了自身免疫性肝病的发生、发展过程,而女性患者有2条X染色体,是男性的2倍[12],这可能解释了为什么自身免疫性肝病相关性肝硬化以女性患者为主。
本研究结果显示,HBV肝硬化较自身免疫性肝病相关性肝硬化食管胃底静脉曲张、脾亢发生率高,这可能说明HBV患者门静脉压力较高,更易并发上消化道出血,但该差异具体机制不详。ALC肝硬化蜘蛛痣的发生率显著高于HBV肝硬化,有文献指出这可能是因为酒精影响了肝内芳香化酶的活性,使雄激素转变成雌激素增多所致[13]。本研究结果显示,ALC肝硬化腹水发生率显著高于HBV肝硬化,同时其上消化道出血及继发感染发生率也显著高于HBV肝硬化,有研究显示,腹水是肝硬化并发食管胃底静脉曲张破裂出血、自发性腹膜炎等的高危因素[14],本研究结果与该观点相符合。
肝硬化最常见的并发症为上消化道出血,本研究结果与此一致。有研究显示,2015年我国原发性肝癌发病人数为46.6万人,超过世界发病总数的50%[15],本研究肝硬化导致的原发性肝癌发生率较低,可能与入选病例中有一小部分高度怀疑原发性肝癌的患者因个人原因拒绝行进一步检查明确诊断而被排除有一定关系。本研究结果显示,HBV肝硬化原发性肝癌发生率最高,且显著高于ALC肝硬化、自身免疫性肝病相关性肝硬化,说明HBV感染仍是原发性肝癌的高危因素之一,需对HBV肝硬化患者定期进行AFP、肝脏彩超、异常凝血酶原等相关检查,以便早期发现肝癌并尽早采取治疗措施。然而目前有文献指出NAFLD可能是继病毒性肝炎后原发性肝癌另一个高危因素[16],因而还需要加强对该类疾病的认识以及提高对该病的诊疗水平,从而降低原发性肝癌的发生率。ALC肝硬化肝性脑病发生率较HBV肝硬化高,这可能与以下几个方面有关:ALC肝硬化患者易合并上消化道出血、继发感染,这些都是诱发肝性脑病的危险因素;ALC肝硬化肝功能受损较严重,可能影响肝内氨的代谢过程,导致血氨升高发生肝性脑病;长期大量饮酒的ALC肝硬化患者血液中酒精浓度较高,使得血管收缩、组织氧供减少加上酒精代谢氧耗增多,从而导致严重的低氧血症,因而在肝功能恶化的同时,又出现脑细胞缺氧明显,较容易出现或加重肝性昏迷。
综上,湖北地区肝硬化主要病因仍为HBV感染,但其构成比呈下降趋势,同时血吸虫肝硬化构成比也因本地区相关部门多年来采取积极有效的防治措施而呈明显下降趋势,而ALC、自身免疫性肝病、隐源性肝硬化构成比呈上升趋势,以及本地区还存在一些少见的、混合存在的肝硬化病因,所以仍需进一步加强对肝硬化各病因的有效管理,从根本上降低肝硬化的发生率,同时也应积极防治肝硬化各种并发症,延长患者的生命及改善患者生活质量。
