妊娠糖尿病高危孕妇不同时点的血糖异常与其体重增长及围生结局的关系分析
2019-03-18胡彦李岚刘彤黄文珍
胡彦 李岚 刘彤 黄文珍
(武汉市第五医院产科, 湖北 武汉 430050)
近年,随着人们生活方式的改变以及生活水平的提高,我国糖尿病病发率正逐年增加,而妊娠糖尿病(gestational diabetes mellitus,GDM)由于对孕妇围产期以及母婴产生不良影响,故世界卫生组织在1979年将其列为一个独立的糖尿病类型[1]。GDM是指处于妊娠期的孕妇首次发生或者出现一定程度的糖代谢异常,是临床上较为常见的一种妊娠期并发症。GDM临床上分为孕前糖尿病(pregestational diabetes mellitus,PGDM)和妊娠期糖尿病(gestational diabetes mellitus,GDM),其中妊娠期糖尿病约占80%,是患者在妊娠前只是存在潜在的糖代谢异常或者糖耐量正常,病症在妊娠期出现;而糖尿病合并妊娠约占20%,是指孕前即有糖尿病者[2]。调查显示,GDM的发病率存在一定程度的种族间差异,其中其在美国居民中的发病率约占7%左右,在中国由于筛选界值以及诊断方法的不同,其发病率在11%~15%左右[3]。研究[4-5]显示,GDM的发病机制与胰岛素抵抗存在一定的相关性,而餐后血糖以及空腹血糖是其主要的诊断指标,两种血糖的机制存在一定的差异,其中餐后血糖是反映患者的饮食作用,而空腹血糖是机体内部胰岛素的功能性情况。故我们探讨妊娠糖尿病(GDM)高危孕妇75 g葡萄糖耐量试验(75 g OGTT)不同时点的血糖异常与其体重增长及围生结局的关系,为妊娠糖尿病高危孕妇的健康分娩提供临床参考。报告如下。
1 资料与方法
1.1一般资料 回顾性分析我院2014年12月至2017年12月收治的245例妊娠糖尿病高危孕妇患者的临床资料,在患者孕24~28周时给予其75 g OGTT实验,之后检查其空腹、服用糖水后1h以及服用糖水后2 h 3个时点的血糖,正常值分别为<5.1 mmol/L、10.0 mmol/L、8.5 mmol/L,根据其血糖异常时点的数量,其中1项异常血糖为GDMⅠ组,89例,2项异常血糖为GDMⅡ组96例,3项异常血糖为GDMⅢ组,60例,所有患者均符合妊娠糖尿病的诊断标准,三组患者在年龄、孕周、糖尿病家族史以及产妇类型等方面差异无统计学意义(P>0.05),具有可比性。诊断及血糖控制标准见相关资料[6]
1.2纳入和排除标准 纳入标准:(1)符合上述诊断标准者;(2)20~50岁之间者;(3)单胎妊娠患者;(4)患者及家属同意,并签署知情协议书。排除标准:(1)多胎患者,有不良孕产史;(2)合并有心肝肾功能不全者;(3)通过人工受精或促排卵妊娠;(4)合并有甲状腺、高血压等相关内分泌系统疾病;(5)合并有结缔组织病以及多囊卵巢综合征病史者;(6)有吸烟酗酒等不良嗜好者;(7)有相关药物服用史者;(8)依从性差,中途退出者。
1.3方法 (1)查阅相关文献,制定调查问卷对患者的一般资料进行调查,其中体重指数(BMI)= 体重(kg)/身高2(m2);(2)空腹血糖:于患者治疗前后,抽取患者5 mL的空腹(至少8 h)静脉血,离心分离,得血清,待测。采用日本的日立7600生化仪对其空腹血糖含量、餐后1 h血糖和餐后2 h血糖进行检测,相关葡萄糖试剂由四川迈克生物公司提供;(3)血清胰岛素测定:运用罗氏e601电化学发光免疫测定仪,并采用相配套的胰岛素测定试剂盒,通过化学发光免疫夹心法对血清胰岛素水平进行测定。(4)胰岛素抵抗[7]:采用稳态模型评估胰岛素抵抗指数(HOMA-IR)进行评价,HOMA-IR=空腹胰岛素(mIU/L)×空腹血糖(mmol/L)/22.5。(5)孕期增重标准:参考2009年美国医学会制定的相关孕期增重标准,低体质量孕妇孕26周推荐增重6.8~10.5 kg,正常孕妇孕26周推荐增重7~9.5 kg,超重孕妇孕26周推荐增重4~7.2 kg,肥胖孕妇孕26周推荐增重2.8~5.5 kg。

2 结 果
2.1三组产妇血糖以及胰岛素水平比较 按照GDM Ⅰ组、GDM Ⅱ组、GDM Ⅲ的顺序,患者的空腹血糖、餐后1 h血糖、餐后2 h血糖、胰岛素以及HOMA-IR水平逐渐升高,三组患者组间两两比较,差异具有统计学意义(P<0.05)。见表1。
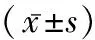
表1 三组产妇血糖以及胰岛素水平比较
2.2三组产妇体质量增长比较 按照GDM Ⅰ组、GDM Ⅱ组、GDM Ⅲ的顺序,患者的孕前BMI水平逐渐升高,而26周时增重逐渐降低,三组患者组间两两比较,差异有统计学意义(P<0.05)。见表2。
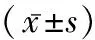
表2 三组产妇体重增长比较
2.3三组产妇妊娠结局的比较 对三组患者的妊娠结局资料行卡方检验,其中三组患者产后出血差异有统计学意义(P<0.05),而子痫前期、胎膜早破以及宫腔感染差异不显著差异无统计学意义(P>0.05)。见表3。

表3 三组产妇妊娠结局的比较[n(%)]
2.4三组产妇新生儿情况比较 对三组患者的产妇新生儿资料行卡方检验,其中新生儿低血糖、新生儿黄疽以及新生儿窒息差异不显著,差异无统计学意义(P>0.05),而巨大儿差异有统计学意义(P<0.05)。见表4。

表4 三组产妇新生儿情况比较[例(%)]
2.5患者血糖水平与体重增长及围生结局的相关性 采用Spearman方法对患者血糖水平与体重增长及围生结局之间的相关性进行分析,血糖水平与患者产后出血、巨大儿以及26周时增重呈现正相关(P<0.05)。见表5。

表5 患者血糖水平与体重增长及围生结局的相关性
3 讨 论
对于肥胖患者,由于其血液中含有大量的游离脂肪酸,可对胰岛细胞产生强烈刺激,增强对胰岛素的分泌,胰岛素水平升高,形成高胰岛素血症。而生理性胰岛素抵抗主要与机体内的皮质激素、女性激素以及人胎盘激素等有关,是胎儿以及母体生理需要的一种胰岛素抵抗[8-10]。肥胖与妊娠两种因素共同作用,导致患者糖代谢发生异常。
与非妊娠期相比,正常患者的血糖代谢主要表现为餐后血糖相对较高,而清晨血糖较低,这是由于机体处于妊娠期时,由于胎儿和母体的生理需要会产生会存在诸多的胰岛素低抗因素,降低机体对于胰岛素的敏感性,胰岛素发生分解,对其产生拮抗作用,降低其活性。另外在孕酮等多种激素的作用下,患者胃肠道的张力降低,平滑肌发生一定程度的松弛,食物在肠道以及胃排空的时间增加,尽管机体会产生相关调节,使胰岛素发生代偿性的分泌增加,对血糖水平有一定的控制作用,但是当其进食以后,会出现峰值偏高,同时恢复至正常水平的时间相应延长[11]。再者,由于胎儿生长的需要,孕妇肾脏的血流量相对增加,此时葡萄糖在肾小管中的再吸收率不变,则会造成部分孕妇出现尿糖检测为阳性,而空腹时,胰岛素对葡萄糖的作用力加强,进而形成空腹血糖相对的降低[12]。对于GDM患者血糖以及胰岛素水平相对较高,而持续性的高血糖环境会导致体内发生复杂的氧化应激反应,进而造成患者管腔狭窄、小血管内皮增厚以及血管内皮受损等障碍,容易诱发妊娠高血压、胎膜早破、产后出血、羊水过多以及内分泌紊乱等相关的不良妊娠结局,也可能会造成新生儿窒息、巨大儿以及早产等不良结局的发生[13]。文中显示血糖水平与患者产后出血、巨大儿以及26周时增重呈现正相关,这是由于GDM患者血糖水平升高,造成胰岛素代偿性增加,引起高胰岛素血症的形成,从而增强胎儿的代谢,抑制胎儿肺表面活性物质的分泌和释放、增加机体的耗氧量,从而对肺部的成熟发育产生较大的影响,胎儿宫内氧含量降低,增加新生儿呼吸窘迫综合症的发生率,严重时危及生命[14];孕妇的高血糖环境,也会导致胎儿体内产生的胰岛素含量增加,在高含量的胰岛素和血糖的作用下,使机体脂肪、蛋白质以及糖原的合成增加,而糖原会进一步转化为脂肪,并大量沉积于胎儿的组织器官中,造成巨大儿的形成。故在临床工作中,对于肥胖以及超重的孕妇应嘱咐其适当减重,并要时常监测自己的血糖水平。进行75 g OGTT试验,3项异常者,应加强身体锻炼,制定健康食谱,必要时可以使用胰岛素加以控制血糖水平,并增加孕检频率;1项或者2项异常时,应给予同等的关注,控制孕妇正常的血糖水平,对GDM患者进行分层管理,提高防范意识,降低围生不良结局的发生率[15]。
综上所述,妊娠糖尿病高危孕妇血糖异常时点越多,血糖、胰岛素水平升高,胰岛素抵抗增强,其体重增长以及围生不良结局的发生率也相对升高,且血糖水平与产妇的体重增长以及围生不良结局呈现正相关。
