儿童急性肝功能衰竭
2019-03-18李晓卿黄敬孚
■ 文 李晓卿 黄敬孚
儿童急性肝功能衰竭(pediatric acute liver failure,PALF)是重症监护病房中最为严重的致死性疾病之一,发病率虽低,但病死率高;在肝移植患儿中PALF占10%~15%。文献报道,PALF如不进行肝移植,可在数天或数周内出现多脏器功能衰竭,病死率最高可达70%。由于PALF年龄不同、病因不同,临床表现也不尽相同,诊断治疗相对困难。因此,掌握PALF的病因、临床表现及治疗手段是提高PALF存活率、改善预后的关键。
一、定义
关于肝功能衰竭的定义,多年来国内外学者一直在不断地进行探讨,目前尚无统一标准,在儿科界更是如此。
目前被国际上最广泛接受并一直沿用的定义为无肝硬化的患者在发病26周内出现凝血功能障碍,国际标准化比值(international normalized ratio,INR)≥1.5,以及不同程度精神障碍(肝性脑病),也包括可能发生肝硬化,但在26周内被诊断的急性起病的肝豆状核变性、自身免疫性肝炎或垂直传播的病毒性肝炎。[注:国际标准化比值(INR),即用凝血活酶所测得的参比血浆与正常血浆的凝血酶原时间(PT)比值和所用试剂标出的测定试剂的国际敏感指数(ISI)值计算出INR,使不同的凝血活酶试剂测得的结果具有可比性。INR的值越高,血液凝固所需的时间越长。]中华医学会感染病学分会肝功能衰竭与人工肝学组和中华医学会肝病学分会重型肝病与人工肝学组在2006年依据临床特征和病情发展速度对《肝衰竭诊疗指南》进行修订,提出PALF是多种因素引起的严重肝脏损害,导致合成、解毒、排泄和生物转化等功能发生严重障碍或失代偿,出现以凝血机制障碍和黄疸、肝性脑病、腹水等为主要表现的一组临床综合征。但无论国外还是国内关于PALF的定义均不完全适用于儿童。对于婴幼儿肝性脑病的诊断很困难,患儿的临床表现不典型,部分患儿甚至不出现肝性脑病的临床症状就直接进入了终末期。
比较公认的将既往无已知慢性肝病的患儿出现了急性肝细胞坏死,并引起严重肝损害,导致多系统功能紊乱,伴或不伴肝性脑病,且具备相关生化证据的临床综合征定义为PALF。
严重肝功能衰竭的生化和/或临床证据包括:
1.注射维生素K1无法纠正的凝血功能紊乱;
2.有肝性脑病,注射维生素K1后,INR≥1.5或凝血酶原时间≥15秒;
3.无肝性脑病,注射维生素K1后,INR≥2.0或凝血酶原时间≥20秒。
目前国内普遍采用2009年全国第9次儿科肝病学术会议提出的定义,即无已知慢性肝病的患儿出现严重急性肝功能受损的多系统紊乱,伴或不伴与肝细胞坏死有关的脑病;其中,急性起病的肝豆状核变性、自身免疫性肝炎或感染时间未知的乙型肝炎均包括在无已知的慢性肝病范畴内。这一定义突出强调在无肝性脑病表现时难以纠正的凝血功能紊乱是PALF重要、持续、可靠的证据。一些潜在的代谢性疾病(如瑞氏综合征、肝豆状核变性或其他代谢性疾病)可能以PALF为首发表现,这些疾病可能造成不同程度的慢性肝损害。
二、病因
PALF的病因与年龄存在明显相关性,不同年龄组患儿病因明显不同。导致PALF的病因大致分为6类,即代谢性、感染性、中毒性、自身免疫性、血管性和恶性病,另外还有相当一部分病因不明。国外的一项研究显示,年龄不足3个月的PALF患儿中38%病因不明,新生儿血色病占13.6%,单纯疱疹病毒感染占12.8%。英国学者对215例PALF患儿的病因分析显示,药物性PALF占24%、病毒感染占11%、新生儿遗传性血色病占8%、代谢性疾病占75%、自身免疫性肝炎占6%、血液系统恶性病和肝豆状核变性各占4%,另外31%病因不明。尤克友等在对120例肝功能损害患儿的病因分析中发现,高达43.3%的患儿病因不明。
1.病毒感染是PALF最常见的原因
目前与新生儿和小婴儿PALF有关的病毒包括各型肝炎病毒(乙型肝炎为主)、巨细胞病毒、单纯疱疹病毒、埃可病毒、腺病毒、微小病毒B19、副黏液病毒,等等。国内朱世殊等报道的105例PALF病例中,34.4%由巨细胞病毒感染引起,居已知病因的第1位。巨细胞病毒感染常发生在胎儿期,除肝脏受累外,患儿常合并胆管闭锁并出现神经系统受累的临床表现。单纯疱疹病毒引起的新生儿PALF可在生后5天出现症状,病死率极高,且PALF可能是全身病毒播散的症状之一或唯一的主要症状,当危重患儿出现凝血障碍及转氨酶升高时,即使无皮肤疱疹也应高度警惕。肝炎病毒仍然是发展中国家青少年和儿童PALF最主要的感染因素;甲型肝炎病毒经粪-口传播,毒力较弱,单独感染甲型肝炎病毒发生PALF的概率很小,但慢性肝病患儿如果合并甲型肝炎病毒感染则发生PALF的风险明显增高。乙型肝炎病毒在PALF中所占比例仅为25%。近年来EB病毒引起的PALF在临床中并不少见,常是嗜血细胞性淋巴组织细胞增生症的临床表现之一,但却是导致患儿死亡的重要原因,临床应引起足够的重视。
2.先天性遗传代谢性疾病是婴儿发生PALF的又一重要原因
先天性半乳糖血症是一种常染色体隐性遗传病,由于缺乏1-磷酸半乳糖尿苷酸转移酶导致乳糖和半乳糖代谢障碍,如不尽早彻底消除饮食中乳糖和半乳糖,可致新生儿期或婴儿期发生PALF。遗传性果糖不耐受症是果糖1-磷酸缩醛酶缺乏的常染色体隐性遗传病,患儿可能因为一次的果糖摄入而发病甚至发生PALF。新生儿血色病是一种比较罕见的常染色体隐性遗传病,铁在组织器官过度沉积,导致组织细胞变性,受累器官包括肝脏、胰脏、心脏,继而出现肝硬化、糖尿病及心脏疾病等,PALF常作为新生儿血色病的首发症状。
其他先天性遗传代谢性疾病还包括遗传性酪氨酸血症、线粒体呼吸链酶缺陷、脂肪酸氧化缺陷或先天性胆汁酸合成障碍等。在小婴儿特别是新生儿一旦出现PALF的表现,首先要排除先天性遗传代谢性疾病的可能;在年长儿中肝豆状核变性是最常见的PALF的原因,而PALF常为肝豆状核变性的首发症状。
3.中毒
中毒是儿童发生PALF的又一重要原因,大致可分为药物性和毒物性两大类。药物性中毒中最常见的是对乙酰氨基酚中毒,由于该药是目前在儿科应用最广泛的解热镇痛药,故当患儿出现不明原因的PALF时应常规监测该药及其代谢产物的血清浓度,并在药物摄入48小时内采用N-乙酰半胱氨酸治疗。而胺碘酮、苯妥英钠、卡马西平、异烟肼、苯巴比妥,红霉素等引起的PALF也均有报道。另外,在我国中药引起的PALF也并不少见,毒蕈中毒、鱼胆中毒、农药中毒、蛇咬中毒是目前毒物性中毒的主要原因。
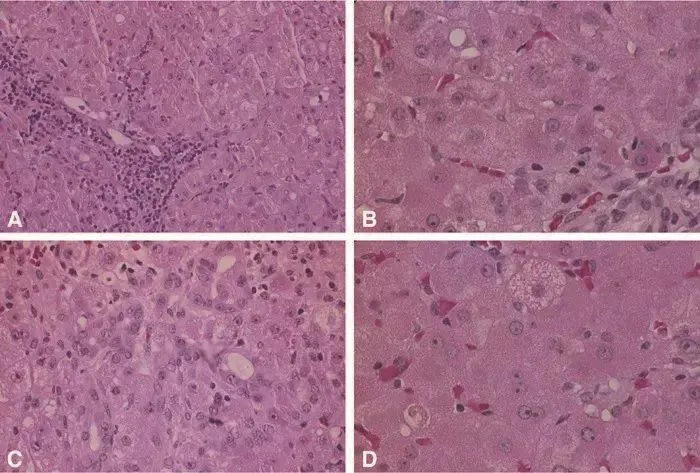
药物性PALF(丙戊酸):小叶内胆汁淤积,局灶性炎症、轻度脂肪变
4.其他
对于儿童来说,自身免疫性、血管性和恶性病是PALF的少见原因。免疫功能失调患儿发生自身免疫性肝炎也可诱发PALF,但较为少见。非器官特异性自身抗体阳性和免疫球蛋白水平升高是诊断的间接指标。休克、中暑等引起的严重低血压和低血容量可引起休克肝的发生。与PALF可能相关的血管性疾病包括Budd-Chiari综合征、静脉闭塞性血管疾病等。恶性病可因瘤细胞浸润而发生PALF,在儿童中最多见的是白血病和淋巴瘤。
三、临床表现
与成人相比,PALF的临床表现因年龄和病因的不同而不同。新生儿及小婴儿PALF临床表现无特异性,仅表现为精神反应弱、喂养困难,多数患儿就诊时已经出现明显黄疸;年长儿可有胃肠道不适、恶心和食欲差等前驱症状,继而出现黄疸。受患儿表述能力和年龄的限制,肝性脑病在儿童表现不典型,多数患儿仅出现精神状态的改变,很少出现典型的扑翼样震颤、肝病性口臭,容易与其他疾病相混淆,且儿童肝性脑病进展迅速,很快进入昏迷期,更为临床诊断增加了难度。在儿童特别是婴幼儿PALF时低血糖的发生率很高,这是因为PALF时肝糖原贮存受损、糖异生降低、高胰岛素血症和葡萄糖利用增加等多种因素联合作用的结果。PALF早期常出现肝大、黄疸、腹水等非特异性体征。国外的一项研究对148例PALF患儿(≤90d)的临床特征进行总结,结果显示,嗜睡49%、恶心呕吐20%、发热20%,常见的体征为肝大(71%)、脾大(41%)、腹水(39%)和肢端水肿(38%)。
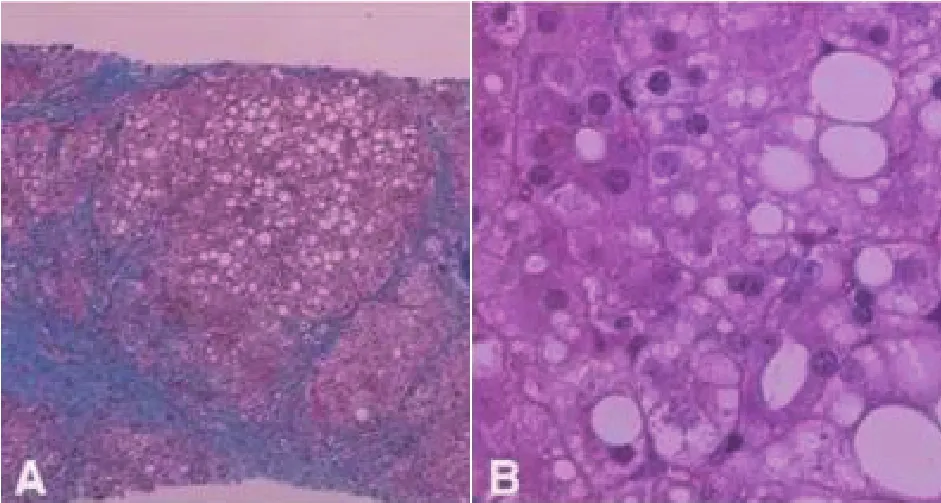
A:PALF晚期病理表现:小结节型肝硬化。B:非均匀微和大泡性脂肪变
四、治疗
1.常规治疗与监测
PALF是一组临床综合征,强调综合治疗,包括积极控制原发病、加强监护、调整饮食,维持水、电解质平衡,保肝、降酶、利胆、促进肝细胞再生,防治并发症等。
对于危重症患儿应常规监测肝功能变化,特别是丙氨酸转氨酶、天冬氨酸转氨酶、胆红素、血氨、血糖及凝血功能等指标。INR被作为判断预后的敏感指标应密切监测。研究显示,INR≤4,存活率达73%;INR>4,存活率仅为17%。
另外,在肝性脑病患儿中脑电图的变化常常出现在脑病症状和生化异常之前,因此应对PALF患儿常规监测脑电图;对PALF患儿要严格限制饮食中蛋白质的摄入,减少外源性血氨的摄入,同时可以口服乳果糖减少氨的吸收,促进肠蠕动,减少肠源性毒素的吸收;人血白蛋白和血浆仍是目前公认的阻止肝坏死和促进肝细胞修复的治疗方法;另外,天冬氨酸钾镁、甘草酸铵/甘氨酸/L-半胱氨酸、N-乙酰半胱氨酸等具有不同程度的抑制肝脏炎性反应、促进肝细胞代谢及改善肝脏功能的作用。胰高血糖素-胰岛素疗法也有防止肝细胞坏死,促进肝细胞再生的作用,但这一疗法目前还没有得到一致认可。
2.人工肝
随着连续血液净化技术在儿科的应用,人工肝支持治疗在PALF的治疗中作用越来越突出。人工肝支持治疗可以使因PALF所产生的各种有害物质得以清除,降低颅内压、改善肾功能,有助于脑水肿、肝肾综合征及多器官功能衰竭的防治,并替代肝脏的部分代谢功能,为病变肝脏再生恢复或肝移植争取时间。
PALF是一种有潜在可逆性的疾病,人工肝支持治疗可帮助患儿度过危险期,顺利进入恢复期,对部分患儿疗效可靠。北京儿童医院应用血浆置换联合血液灌流、持续血液滤过、血液透析治疗10例患儿;临床治愈3例,好转2例,为病因治疗和肝脏病变恢复创造了时机,提高了存活率。戎群芳等应用连续性静-静脉血液净化辅助治疗5例PALF患儿,可有效改善肝功能及肝性脑病分级,清除胆红素,降低血氨水平。目前已应用于PALF的血液净化技术包括连续性血液滤过透析联合治疗与分子吸附再循环系统、连续白蛋白净化系统、血浆成分分离和吸附系统。生物型人工肝是目前国内外研究的热点,可较全面代替肝脏的功能(包括代谢和分泌等功能),目前该项研究还处于动物模型阶段。

人工肝
3.肝移植
肝移植是儿科患者实体器官移植后存活率最高的一种,也是挽救PALF患儿生命的重要手段。国外可以对体质量<5千克的婴儿进行肝移植;我国也于1996年完成首例肝豆状核变性患儿的全肝移植,目前国内急诊活体肝移植患儿最小年龄为5个月。
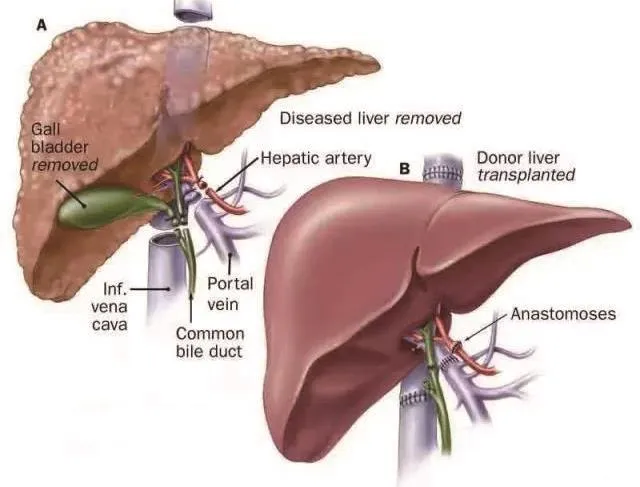
肝移植示意图
五、小结
PALF是一种严重且突发的肝细胞功能不全,常导致肝脏合成、解毒等功能衰竭,进而引起多脏器功能衰竭及死亡。儿童患者多数病因复杂,临床表现多样,诊断困难。因此,了解和掌握不同年龄患儿的病因及临床表现,及时准确地判断病情至关重要。人工肝支持治疗及肝移植在儿科的应用为挽救患儿生命提供了重要的手段。
