膝关节骨关节炎患者行单侧膝关节置换术后对侧膝关节力线的变化
2019-03-06吴宗方秦江辉蒋青徐志宏史冬泉陈东阳
吴宗方,秦江辉,蒋青,徐志宏,史冬泉,陈东阳
(南京医科大学鼓楼临床医学院运动医学与成人重建外科,江苏 南京 210008)
随着人口的老龄化,膝关节骨关节炎(knee osteoarthritis,KOA)患者日益增多。膝关节置换术是治疗终末期KOA最为有效的方法,能够缓解关节疼痛、矫正关节畸形、重建患者关节功能,提高生活质量[1-2]。患者膝关节在行手术治疗后手术侧功能常能得到明显改善,而对侧膝关节功能也会有一定程度的改善[3]或者下降[4]。膝关节置换术后手术侧下肢力线会有明显改善,但是目前较少有研究报道膝关节置换术后手术对侧膝关节力线的改变。本研究回顾性分析2017年1月至2018年4月于我院住院并接受初次单侧膝关节置换的患者术后对侧膝关节力线变化,并比较K-L分级(Kellgren-Lawrence grade)对于对侧膝关节力线变化的影响。
1 资料与方法
1.1 临床资料 选取2017年1月至2018年4月因KOA于我院住院并接受全膝关节置换术(total knee arthroplasty,TKA)或者单髁置换术(unicompartmental knee arthroplasty,UKA)的患者。从患者病历中获取患者的年龄、性别、身体质量指数(body mass index,BMI)、手术方式、术者等基本信息。根据K-L分级将患者分成A组(K-L分级≤2级)和B组(K-L分级>2级)。纳入标准:a)KOA诊断明确的患者;b)初次行TKA或者UKA手术;c)患者术前及术后均有双下肢立位全长片;d)临床资料完整。排除标准:a)既往有下肢手术史;b)双下肢立位全长片患者体位不正;c)同时行双侧膝关节置换术者;d)临床资料不齐。
本研究共纳入157例患者,其中A组共62例,其中男12例,女50例,年龄平均(66.7±7.9)岁。行TKA术51例,行UKA术11例。B组共95例,其中男21例,女74例,年龄平均(68.0±8.0)岁。行TKA术86例,行UKA术9例。两组年龄、性别、BMI、术者、手术方式等方面比较,差异无统计学意义(P>0.05,见表1)。
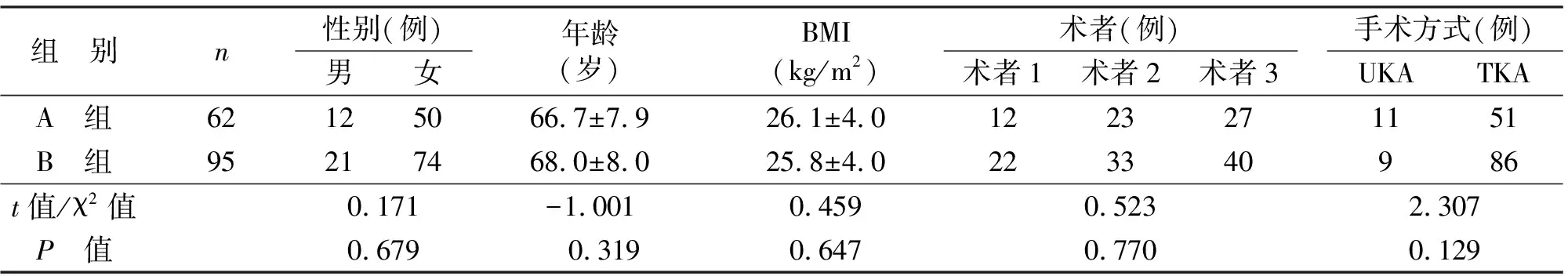
表1 两组患者一般情况比较
1.2 手术方法 手术由3名高年资医师完成。TKA采用膝前正中切口,髌骨内侧入路进入关节,股骨采取髓内定位或者髓外定位截骨、胫骨髓外定位截骨,松解软组织。检查膝关节屈伸间隙。放置引流管,逐层缝合切口。鸡尾酒局部镇痛。UKA采用髌腱内缘切口,胫骨髓外定位截骨,股骨髓内定位截骨。检查膝关节屈伸间隙。逐层缝合切口。鸡尾酒局部镇痛。
1.3 术后处理 术后48h内拔除引流管,静脉及口服止痛药,规范抗凝,膝关节康复训练。
1.4 影像学评估指标 所有患者术前与术后1周内拍摄双下肢立位全长片,下肢力线的测量指标包括:髋-膝-踝角(hip-knee-ankle angle,HKA),膝关节间隙(joint space width,JSW),机械轴偏离度(mechanical axis deviation,MAD)[5],双下肢长度差值(leg-length discrepancy,LLD)[6],关节线相交角(joint line convergence angle,JLCA),股骨远端外侧角(lateral distal femur angle,LDFA),胫骨近端内侧角(medial proximal tibial angle,MPTA)。术侧膝关节分别测量术前与术后的HKA、MAD;对侧膝关节分别测量术前与术后的HKA、MAD、JSW、LDFA、MPTA及术前与术后的LLD等。膝关节内翻患者测内侧膝关节JSW,膝关节外翻患者测外侧膝关节JSW。HKA取其补角,LDFA、MPTA取其余角。根据术前与术后指标,计算术侧膝关节术后-术前HKA、MAD;对侧术后-术前HKA、MAD、JSW、LDFA、MPTA、JLCA及术后-术前LLD。

2 结 果
各项指标中术侧术前MAD、术侧术后-术前MAD、术侧术后-术前HKA、对侧术后-术前MAD、对侧术后-术前HKA,在A组与B组比较差异有统计学意义(P<0.05),其他指标如对侧术后-术前JSW、对侧术后-术前LDFA、对侧术后-术前MPTA、对侧术后-术前JLCA、术后-术前LLD,在A组与B组比较差异无统计学意义(P>0.05,见表2)。
根据手术方式不同,比较UKA和TKA两种手术术后对侧术后-术前HKA、MAD、JSW、LDFA、MPTA、JLCA等指标差异均无统计学意义(P>0.05,见表3)。
术侧术后-术前MAD与对侧术后-术前MAD相关分析,两者之间存在正相关,相关系数r为0.366(P<0.001,见图1)。术侧术后-术前HKA与对侧术后-术前MAD相关分析,两者间存在正相关,相关系数r为0.362(P<0.001,见图2)。
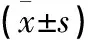
表2 两组患者影像学指标比较
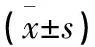
表3 UKA与TKA患者影像学指标
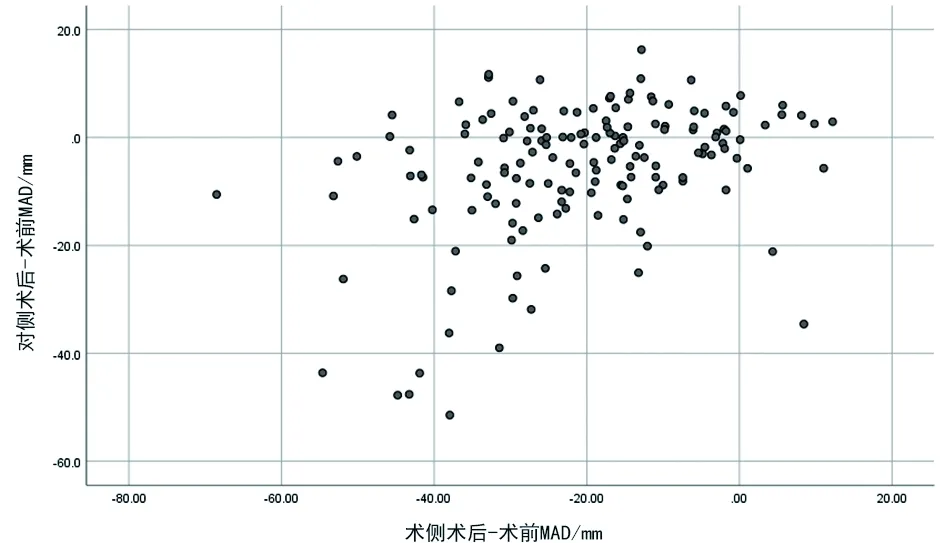
图1 术侧术后-术前MAD与对侧术后-术前MAD相关分析
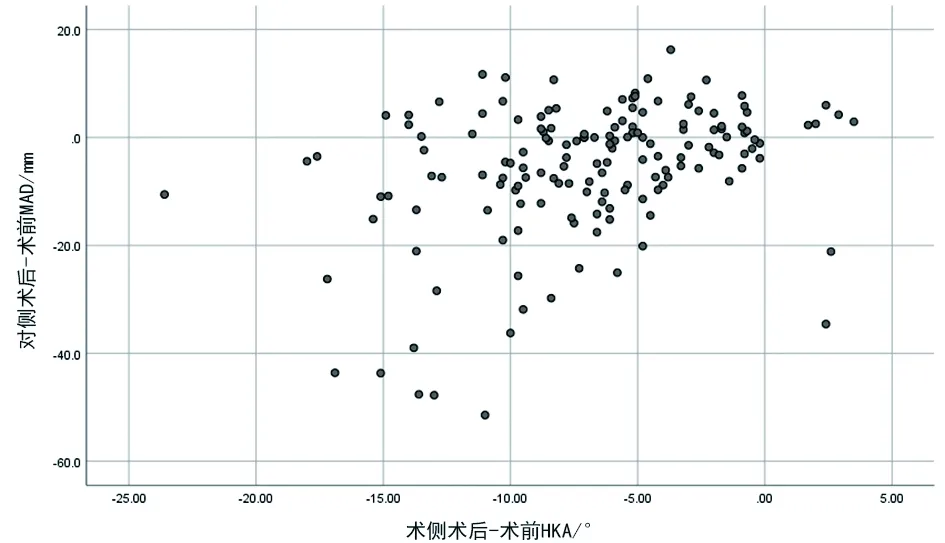
图2 术侧术后-术前HKA与对侧术后-术前MAD相关分析
典型病例一为67岁女性患者,左膝疼痛5年余入院。入院后诊断为左膝关节骨关节炎。在全麻下行TKA手术,术前术侧HKA 165.7°,对侧HKA 173.0°。术后术侧HKA 180°,对侧HKA 174.2°(见图3~4)。典型病例二为66岁女性患者,左膝关节疼痛3年余入院。入院后诊断为左膝关节内侧间室骨关节炎。在全麻下行UKA手术,术前术侧HKA 170.2°,对侧HKA 170.3°。术后术侧HKA 177.5°,对侧HKA 171.4°(见图5~6)。
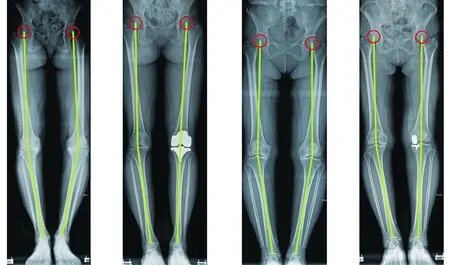
图3 术前双下肢立位X线片显示左膝关节骨关节炎 图4 左全膝关节置换术后双下肢立位X线片显示右膝关节力线改善 图5 术前双下肢立位X线片显示左膝关节内侧间室骨关节炎 图6 左膝内侧单髁置换术后双下肢立位X线片示右膝关节力线改善
3 讨 论
本研究分析我院运动医学与成人重建外科KOA患者行初次单侧膝关节置换术后对侧膝关节力线变化,结果显示术后对侧膝关节MAD、JSW、HKA、JLCA较术前改善,B组的HKA、MAD改善较A组明显,术侧HKA、MAD改善与对侧MAD改善存在相关关系。此外,本研究将患者根据手术方式分组,发现行UKA手术与TKA手术的患者对侧膝关节力线变化差异均无统计学意义。分析其原因可能为单侧膝关节置换术后对侧膝关节力线的变化是通过术测下肢力线的变化产生的,而与手术方式无关。行UKA手术与TKA手术的患者术测力线改变差异无统计学意义,故其对侧膝关节力线变化的差异也无统计学意义。且术侧HKA、MAD改善与对侧MAD改善存在相关关系也可证明这一点。目前尚无研究分析UKA术后对侧膝关节功能或力线变化情况,仍需研究进一步证明。
既往有研究报道关于KOA患者行初次单侧膝关节置换术后对侧膝关节功能变化。Sayeed等[7]回顾性分析616例行单侧TKA的患者在术后10年有36%患者行对侧TKA;Ritter等[8]和McMahon等[9]报道行单侧TKA的患者在术后10年有37%患者行对侧TKA;Shao等[10]报道行单侧TKA的患者在术后18年有46%患者行对侧TKA;Sanders等[11]报道行单侧TKA的患者在术后10年有39%患者行对侧TKA,20年有45%患者行对侧TKA;Parisi等[12]报道行单侧TKA的患者在术后2年有22%患者行对侧TKA;Smith等[3]报道772例行单侧TKA的患者在术后1年有6%患者行对侧TKA,对于未行对侧膝关节置换术的患者,3个月短期随访对侧膝关节WOMAC疼痛评分有较大改善;Farquhar等[4]研究发现单侧TKA术后2年随访患者对侧膝关节功能减退。其中Sayeed等、McMahon和Block等及Parisi等的研究发现K-L分级是对侧膝关节发展至TKA的重要危险因素[7,9,12]。本研究平均术后1年随访发现有5%的患者对侧膝关节发展至TKA,与既往研究结果类似。
既往研究大部分从单侧TKA术后对侧膝关节疼痛及功能等方面进行分析,本研究分析术前至术后对侧膝关节力线测量指标的变化并比较K-L分级对术前至术后对侧膝关节力线测量指标的变化的影响。虽然术前至术后对侧膝关节力线测量指标变化较小,但是较小的膝关节力线改善对于延缓KOA的进展可能起到重要的作用。Moyer等[13]报道患者体重和下肢力线畸形是影响膝关节内收力矩(knee adduction moment,KAM)的重要因素,其中下肢力线畸形起主要作用,患者膝关节内翻畸形每增加1°,KAM增加1.7 Nm。Messier等[14]报道膝关节力线内翻组患者膝关节KAM峰值较力线中立组增高33%,是力线外翻组的2倍,患者膝关节内翻畸形每增加1°,KAM增加2 Nm。目前认为KAM可以较好反应膝关节内侧间室负荷[15]。此外,Chehab等[15]报道基础KAM较高的患者在5年随访中软骨磨损较重,从而加速OA的进展。Kumar等[16]报道与无KOA的正常人群对比,内翻型KOA的患者在前一半步态周期的过程中内侧间室承受较高的应力负荷。本研究中患者行单侧膝关节置换术后,对侧HKA平均改善0.9°(A组改善0.6°,B组改善1.0°),与Parisi等[12]报道的结果1°相似。
此外,JSW的丢失可以间接反映关节软骨的磨损情况[17]。Oak等[18]报道最小关节间隙(minimum joint space width,mJSW)基础值较低及4年随访过程中JSW有较大丢失可导致患者较重的临床症状、较差的生活质量、较重的膝关节损伤和较高的骨关节炎评分(knee injury and osteoarthritis outcome score,KOOS)疼痛评分。Muraki等[19]报道能够引起患者疼痛的mJSW阈值在男性右侧膝关节及左侧膝关节分别是2.87 mm和2.82 mm,在女性右侧膝关节及左侧膝关节分别是2.01 mm和2.44 mm。此外,van Raaij等[20]报道JLCA与KOA的Ahlback分级有关,内侧JLCA可以反映由于软骨磨损导致的内侧膝关节间隙狭窄情况。KOA的影像学评价常用K-L分级和Ahlback分级,K-L分级2~3级对应Ahlback分级1级,K-L分级3~4级对应Ahlback分级1~2级[21]。Lee等[22]的研究中以JLCA指标反映膝关节的松弛度。Agneskirchner等[23]报道膝关节周围软组织张力可以变膝关节内应力情况。由此说明膝关节内翻畸形的改善可能通过改变膝关节软组织张力,间接或直接减轻膝关节内侧间室的应力从而缓解其症状,但是目前没有充分的临床证据表明多大的内翻角度的改善可以降低相应的膝关节应力负荷,从而延缓OA的进展,仍然需要进一步的研究。
既往没有相关研究报道MAD与KOA的研究,本研究中发现B组患者的MAD值明显大于A组的患者。并且相比于其他指标,单侧膝关节置换术后对侧MAD改善最为明显。而且对侧膝关节MAD的改善与术侧HKA、MAD改善有相关关系。目前,许多研究报道对于内翻型KOA患者行TKA手术后保留一定的内翻角度可以取得良好的功能恢复[24-25]。但是这些研究并没有考虑到手术对于对侧膝关节的影响,因此术者应考虑到对于行单侧膝关节置换术的患者,膝关节置换术后对侧膝关节力线的变化,进一步完善术前规划。
本研究存在不足之处:a)单中心,回顾性研究;b)缺少膝关节疼痛和功能评分等评价其临床功能改善情况。c)缺少充分证据证明较小的膝关节力线改变对膝关节功能改善是否重要。今后的研究需要完善膝关节临床功能评分并验证这一影像学改善是否可以改善膝关节功能,从而延缓对侧KOA进展。
综上所述,KOA患者行单侧膝关节置换术后,对侧膝关节力线有所改善,较高K-L分级的患者改善明显,其中术侧HKA、MAD的改善与对侧MAD的改善呈正相关。需要进一步研究证明这一改善是否可以改善膝关节功能,从而延缓对侧KOA进展,为手术前规划提供一定的依据。
