直接前路全髋关节置换术对髋关节表面置换术失败患者的翻修效果
2019-03-06张利强廖涛黄伟赵光荣张东杰
张利强,廖涛*,黄伟,赵光荣,张东杰
(1.重庆医科大学附属第一医院璧山医院,重庆市璧山区人民医院骨科,重庆 402760;2.重庆医科大学附属第一医院骨科,重庆 400000)
全髋关节置换术(total hip arthroplasty,THA)失败的最常见原因是人工髋关节摩擦产生的磨损颗粒导致骨质溶解[1]。金属对金属(metal on metal,MOM)髋关节表面置换术(hip resurfacing arthroplasty,HRA)可最大程度地减少这些磨损颗粒,而且内在稳定性好,润滑效果好,运动范围大,还可以更多地保存骨骼[2]。因此,MOM-HRA通常应用于相对年轻且更活跃的晚期髋关节炎患者[3]。与标准THA相比,HRA短期功能恢复效果更好,髋关节脱位发生率也更低[4]。然而,文献报道HRA的短期失效率较高,尤其是女性和股骨头较小的患者[5]。某些MOM-HRA 10年翻修率在10%~27%,若随访时间延长,可能更高[6]。HRA的失败原因类似于THA,主要是髋关节松动、感染、脱位以及股骨颈骨折、股骨头部塌陷等等。HRA翻修术的疗效不一,主要取决于翻修的原因。文献报道,与股骨颈骨折导致HRA失败的患者相比,假性肿瘤导致HRA失败患者翻修术后,牛津大学髋关节功能评分较低,并发症发生率较高[7]。与前外侧入路比较,直接前路手术(direct anterior approach,DAA)软组织损伤较小,而且术后髋关节稳定性更好[8]。本文旨在探讨HRA失败后DAA-THA的效果,以及HRA失败原因是否与血清离子水平下降有关。
1 资料与方法
1.1 研究对象 回顾性分析2006年1月至2016年12月收治的25例(28侧)MOM-HRA失败患者的临床资料。男12例,女13例;年龄25~63岁,中位年龄46岁。MOM-HRA病因:原发性髋关节关节炎13例,继发性髋关节关节炎10例,股骨头缺血性坏死2例。MOM-HRA失败原因:无菌性髋臼假体松动12例,无菌性股骨假体松动4例,股骨颈骨折4例,疼痛3例,不稳定2例。翻修术时间1~10年,中位时间5.4年。
1.2 翻修术方法 采用DAA-THA。取仰卧位,牵引肢体,切口起于髂前上棘远端2 cm、后方2 cm处,沿阔筋膜张肌外侧缘走形,长6~9 cm。确定阔筋膜张肌和缝匠肌之间的间隙,然后切开阔筋膜,并将其与肌纤维分离,然后进入股直肌中间和臀中肌外侧区域。在股骨颈上、下边缘置入牵开器。如果髋关节已经脱臼,则切除股骨颈,并且去除股骨假体。术中通常可观察到微小金属颗粒沉着病和软组织炎症。当髋臼假体需要翻修并且未松动时,使用弯曲骨凿切除髋臼假体,但小心保存骨量。
在28侧髋关节翻修术中,转换为陶瓷对陶瓷23侧,金属对聚乙烯4侧,大直径MOM股骨头1侧。当髋臼位于可接受的位置时,在一侧髋部进行单独的股骨侧翻修。HRA髋臼杯使用陶瓷内衬或聚乙烯内衬的非骨水泥髋臼杯。需要保留时,原始髋臼杯与髋臼内径匹配的大直径金属股骨头部铰接。所有病例均使用非骨水泥型股骨假体。在没有禁忌症的情况下,术后30 d内使用低分子量肝素预防血栓形成并早期运动。术后第1天允许完全负重。
1.3 效果评估 术前、末次随访使用改良Postel-Merle d'Aubigne髋关节评分系统评估功能。记录术后并发症。观察分析连续X线检查(前后位骨盆和髋关节侧位),末次随访X线检查与术后、中期X线检查比较;在骨盆侧,根据DeLee和Charnley分区法测定髋臼杯外展角(髋臼杯的长轴线与前后位X线影像泪滴影中间线之间的角度)和髋臼周围透光线及其进展情况[9];在股骨侧,根据Gruen分区法记录股骨假体周围透光线[10],以及股骨柄钙质吸收和沉积;如果股骨柄标准线外翻不超过5°,则认为其位置良好;使用Engh标准定义股骨柄松动情况[10];假体周围骨质溶解定义为髋臼杯或股骨柄周围骨吸收扩大的区域;异位骨化根据Brooker分类进行分级[11]。
1.4 血清铬和钴离子测量 术前、末次随访抽取静脉血测定血清铬和钴浓度。采用电热原子吸收光谱法分析血清铬浓度。采用电感耦合等离子体质谱法测定血清钴浓度。

2 结 果
2.1 手术前后功能变化 1例(1侧)失访;其余24例(27侧)随访1.5~9.0年,平均(5.6±2.4)年,没有需要重新翻修的患者。末次随访Postel-Merle d'Aubigne功能评分较术前明显改善(P<0.001,见表1);9侧髋关节功能为优,14侧为良,4侧为差。术中发生大转子骨折1侧,术后出现股外侧皮神经的持续性感觉异常6侧。末次随访X线检查未发现无菌性髋关节松动,髋臼外展角为(30~45)°,平均(38±10)°;并且所有髋关节股骨假体位置良好。23侧髋关节假体周围存在骨化,为1级或2级。
2.2 手术前后血清金属离子浓度变化 末次随访血清铬浓度较术前均明显降低(P=0.002,见表1),血清钴浓度较术前也明显降低(P<0.001,见表1)。血清铬水平<1 μg/L 13例,1~2 μg/L 3例,>2 μg/L 8例;血清钴水平<1 μg/L 18例,1~2 μg/L 2例,>2 μg/L 4例。本文患者都没有其他已知的铬或钴来源,也没有发生肾功能不全。
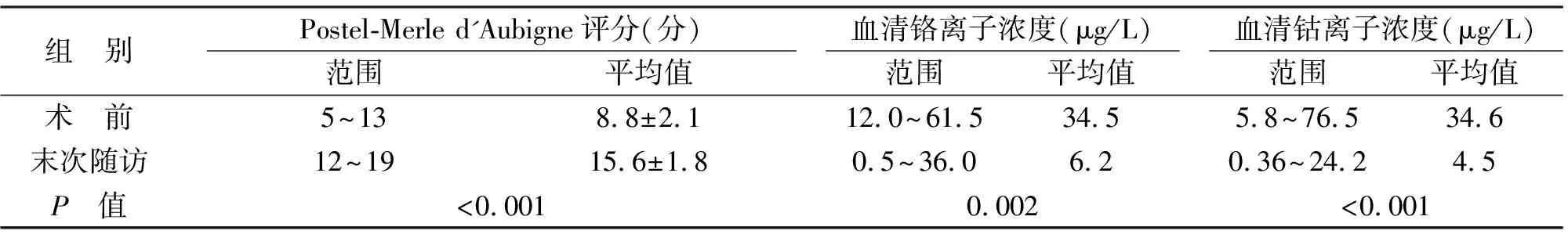
表1 手术前后功能变化及血清金属离子水平变化
典型病例为56岁男性患者,因右髋部疼痛1年首次入院,诊断为右侧退行性髋关节炎,行右侧DAA-HRA术治疗,患者术后疼痛缓解。患者术后4年复查X线片示植入物倾斜,髋臼杯无菌性炎症,再次入院行右侧陶瓷对陶瓷THA翻修术,术后患者恢复。4年后患者因左侧髋部疼痛半年第三次入院,诊断为左侧退行性髋关节炎,行左侧陶瓷对陶瓷THA术,术后患者的病情缓解。典型病例影像学资料见图1~4。

图1 首次DAA-HRA后X线片示假体位置良好 图2 首次术后4年X线示植入物倾斜,髋臼杯无菌性炎症 图3 右髋陶瓷对陶瓷THA翻修术后X线片示位置满意 图4 首次术后8年,右髋关节PMA评分18分,左髋行陶瓷对陶瓷THA
3 讨 论
文献报道,MOM-HRA后再次手术或翻修术的风险较高[12]。然而,失败MOM-HRA的THA翻修效果尚不清楚[13]。本文使用DAA-THA对MOM-HRA失败患者进行翻修,结果表明有1/3的患者术后功能被评为良好或差。这个结果与年轻患者THA的最低90%优秀或非常好的功能结果相比有很大差距[14]。我们的结果与Migaud等[14]在HRA翻修术后功能评估结果一致。
文献报道HRA后重新翻修率和并发症发生率均较高。Matharu等[12]发现在53例MOM-HRA翻修术中,术后45%的患者出现并发症,38%的患者需要重新翻修,最常见的重新翻修原因是假性肿瘤、髋关节脱位和深部脓肿。我们的结果没有发生特殊并发症,并且6年内不需要再次翻修手术。这可能与我们采用的技术有关,我们选择DAA-THA。与其他手术方法相比,DAA-THA软组织创伤小,能动态改善髋关节稳定性,减少术后髋关节脱位风险[8]。另外,DAA-THA可保留髋关节外展肌并提供最佳的髋臼暴露,而理想的髋臼定位是减少体内磨损的关键因素[15]。Mast和Laude[16]报道DAA-THA并发症发生率较低,55个月随访中没有发生错位,翻修HRA失败患者效果非常好。结合我们的结果,我们认为失败HRA患者选择DAA-THA是安全的。在没有软组织肿块或假性肿瘤的情况下,我们没有广泛地清除软组织,这可能是没有发生髋关节脱位的原因。这与Gross和Liu[17]研究一致,他们主张进行有限的软组织清创术,并在局部组织反应不良的情况下,正确地重新定位髋臼假体。他们报道的58次翻修术中,仅有1次复发性髋关节脱位,而且翻修术后5年内近97%的患者存活。
目前,MOM-HRA后随访指南建议重复测量血液金属离子水平,特别是有症状的患者[18-19]。血清铬和钴水平都与体内髋关节假体磨损相关[18]。此外,血清金属离子浓度增高是评估MOM-HRA功能不佳的良好指标[15]。文献报道失败MOM-HRA血清铬水平和血清钴水平分别为(18~34)μg/L和(15~56)μg/L[15,19]。本文一个重要发现是在HRA转换为THA后血清离子水平持续下降。Ball等[19]观察发现在翻修术后几个月内血清金属离子水平降到非常低或检测不到的水平;然而,对于那些术前离子水平较高的患者(血清铬>20 μg/L,血清钴>50 μg/L),血清钴降低至非常低或检测不到的水平可能需要6个月以上,血清铬持续高水平达长达1年。也有文献报道高血清铬水平在除去金属轴后维持在高水平长达3年[20]。我们的结果表明30%的患者在翻修术后1年以上血清铬水平仍然相对较高。其原因尚不清楚,但有人提出铬离子可能在肝脏和脾脏中累积,并逐渐释放到血液中[21]。这种特殊人群需要进一步监测,以更好地定义血清离子水平动力学。
本文有几个不足。首先,我们的结果可能受到回顾性研究和病例数少的影响,需要在未来更大样本量研究进行证实。其次,我们将所有HRA纳入其中,外科医生的学习曲线可能对结果产生不利影响。本文6侧术后出现股外侧皮神经的持续性感觉异常,考虑术中损伤股外侧皮神经。文献报道DAA-THA股外侧皮神经麻痹发生率差异很大,最高达67%,多数随时间延长逐渐减轻,甚至恢复正常,但是股外侧皮神经损伤发生率不足1%[22]。本文股外侧皮神经损伤发生率偏高。分析原因:一是股外侧皮神经解剖变异以及走行过程中分支较多[23],虽然术前详细规划,但是术中仍然发生神经损伤;二是手术经验,文献报道DAA-THA学习曲线在46例以上[24],对于新手,虽然DAA微创,但术中常发生计划外扩大手术范围,从而增加创伤[25];第三,我们没有对髋关节进行系统的术前扫描,因此假体周围的不良反应可能被低估,例如感染。术后感染是导致髋关节置换术失败的重要原因之一。如果术中发现假体周围感染,可根据需要向两端扩大切口,取脓液进行培养;彻底清创,并去除之前植入的假体,抗生素灌洗,术后根据培养结果继续使用抗生素治疗,监测血沉、C反应蛋白。另外,还可以采用分期手术治疗。至于处理髋臼后壁,如果术中需要去除股骨假体,在去除股骨假体以后,可以直视髋臼;如果保留股骨假体,可屈曲髋关节,从髋臼后外侧置入牵引器,显露髋臼后部;然后,使用第2个牵引器置于髋臼前部,进一步增加髋臼显露。如果下内膜囊未切开,则使用电灼器在囊内开1个开口以放置1个钝的牵开器并暴露髋臼内侧部分。3个牵开器应全部相互成90°角放置。如果需要额外的髋臼暴露,可以在坐骨上放置一个双脚或双角度牵开器,但是在放置新的植入物之前必须将其移除。
总的来说,我们的研究表明失败MOM-HRA翻修可以采用DAA-THA,术后功能持续改善。在没有广泛软组织缺损的情况下,即使会有一些非特异性并发症,但是术后长期不需要额外手术。术后血清铬离子和钴离子水平持续下降,但是1/3的患者在翻修术后1年仍有血清铬水平升高。
