儿童胰母细胞瘤的CT和MRI特点
2019-02-21阳朝霞杨宾季敏乔中伟龚英
阳朝霞, 杨宾, 季敏, 乔中伟, 龚英
胰母细胞瘤(pancreatoblastoma)少见,约占儿童胰腺肿瘤的16%,是10岁以内儿童最常见的一种胰腺恶性肿瘤[1]。国内外文献对于胰母细胞瘤的报道多为个案,且多为临床、病理报道,相关影像学分析研究少见。现将我院经手术或活检病理证实的14例胰母细胞瘤的临床、影像资料进行回顾性分析,以提高对该病的认识。
材料与方法
1.临床资料
搜集我院2008年1月-2018年3月经手术或活检确诊的胰母细胞瘤患儿共14例,其中男8例,女6例。14例患儿中,行CT平扫、增强检查9例;CT平扫、增强检查及MRI平扫、增强检查3例;CT平扫、增强检查及MRI平扫1例;MRI平扫、增强1例。5例MRI检查病例中,3例同时行多b值DWI检查。
2.影像学检查方法
CT检查:采用GE Lightspeed 64层螺旋CT扫描仪。扫描范围从肝顶至髂前上棘水平。13例患者进行CT平扫、增强扫描。扫描参数: 80~100 kV,40~70 mAs,层厚5 mm,螺距1.375。对比剂使用碘对比剂欧乃派克(300 mg I/mL),剂量1.5~2 mL/kg,流率0.5~2.0 mL/s。<5岁不合作患儿给予0.5 mL/kg的水合氯醛口服或灌肠镇静。所得CT原始图像以层厚1.25 mm,层间隔0.625 mm重建后传入后处理工作站进行多平面重组。
MRI检查:采用Siemens Avanto 1.5T MRI扫描仪,腹部相控阵线圈,呼吸门控行MRI检查。扫描序列包括横轴面T1WI、T1WI抑脂、T2WI、T2WI抑脂和冠状面T2WI抑脂。DWI检查中,b值取0和800 s/mm2。增强扫描使用钆对比剂欧乃影(0.5 mmol/mL),剂量0.1 mmol/kg。<5岁不合作患儿给予 0.5 mL/kg水合氯醛口服或灌肠镇静。
3.图像分析
由两名从事儿科影像诊断10年以上的医师进行独立阅片观察,确定肿瘤部位、形态、大小、边界、包膜、密度/信号特点、胰管扩张、肿块强化方式及对周围组织结构的侵犯,意见不一致时,通过协商达成一致意见。
测量ADC值时,在选定层面(肿块最大横截面)对应增强图像上手工勾画出病灶实性部分,选取3个ROI测量并取均值,ROI面积39.1~145 mm2。
结 果
1.临床资料
14例患儿中,男8例(57.1%),女6例(42.9%);年龄2~8岁(平均年龄4.64岁),其中≤5岁患儿10例(71.4%),>5岁患儿4例(28.6%)。临床表现为腹部包块8例、发热2例、腹痛4例、黄疸2例、贫血1例。9例患儿术前检测血甲胎蛋白(AFP),其中升高5例(55.6%)。手术方式:胰腺肿块切除术6例;胰腺肿瘤切除术、脾切除术2例;胰腺肿瘤活检术4例(其中1例行胰腺肿瘤活检及胆囊造瘘术,1例行胰腺肿瘤活检及粘连松解术);肝肿瘤活检术2例。术中见肿瘤侵犯邻近组织、器官8例(8/14,占57.1%):侵犯脾脏、十二指肠、结肠系膜、胃后壁、空肠分别为3、2、3、1和1例。1例术中见肠系膜根部、主动脉旁淋巴结增大,病理提示淋巴结转移。
2.影像学表现
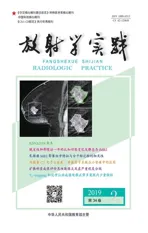
大小与部位:肿块大小为4.0~14.6 cm,平均8.4 cm。6例(42.9%)位于胰腺体尾部,5例(35.7%)位于胰头部,3例(21.4%)位于胰尾部。14例中,2例在影像学上难以确定肿瘤起源,其中1例位于后腹膜的肿块巨大,胰腺头部显示不清,体尾部受压推移,术中证实来源于胰头(图1);另1例位于左侧腹腔,术中证实肿瘤来源于胰尾,呈外生性生长(图2)。
冠状面薄层重组图示肿块呈不均匀强化(箭),与胰头分界不清,胰管扩张(箭头); c) 增强CT冠状面重组图示肿块不均匀强化(箭),肝内胆管及胆总管扩张(黑箭头),胆囊增大(白箭头); d) 增强CT冠状面MIP图示病灶侵犯门脉主干、脾静脉和肠系膜上静脉近端。 图2 男,2岁,因腹痛3天入院。a) 增强CT斜冠状面重组图示病灶(箭)位于胰腺体尾部(箭头)外下方,呈外生性生长(箭); b) 横轴面CT平扫示左侧腹腔类圆形肿块(箭),边界清晰,以囊性为主,周边见点状钙化; c) 增强CT横轴面MIP图示病灶(箭)环形包膜强化及病灶内扭曲小血管。
图1 男,2岁,因腹痛、皮肤巩膜黄染1周余入院。a) 横轴面CT平扫示后腹膜巨大软组织肿块(箭),肿块密度不均、其内可见钙化; b) 增强CT斜形态及边界:9例(64.3%)呈椭圆形,4例(28.6%)呈分叶状,1例(7.1%)呈葫芦形。5例(35.7%)边界清晰,5例(35.7%)部分边界清晰,4例(28.6%)边界不清。
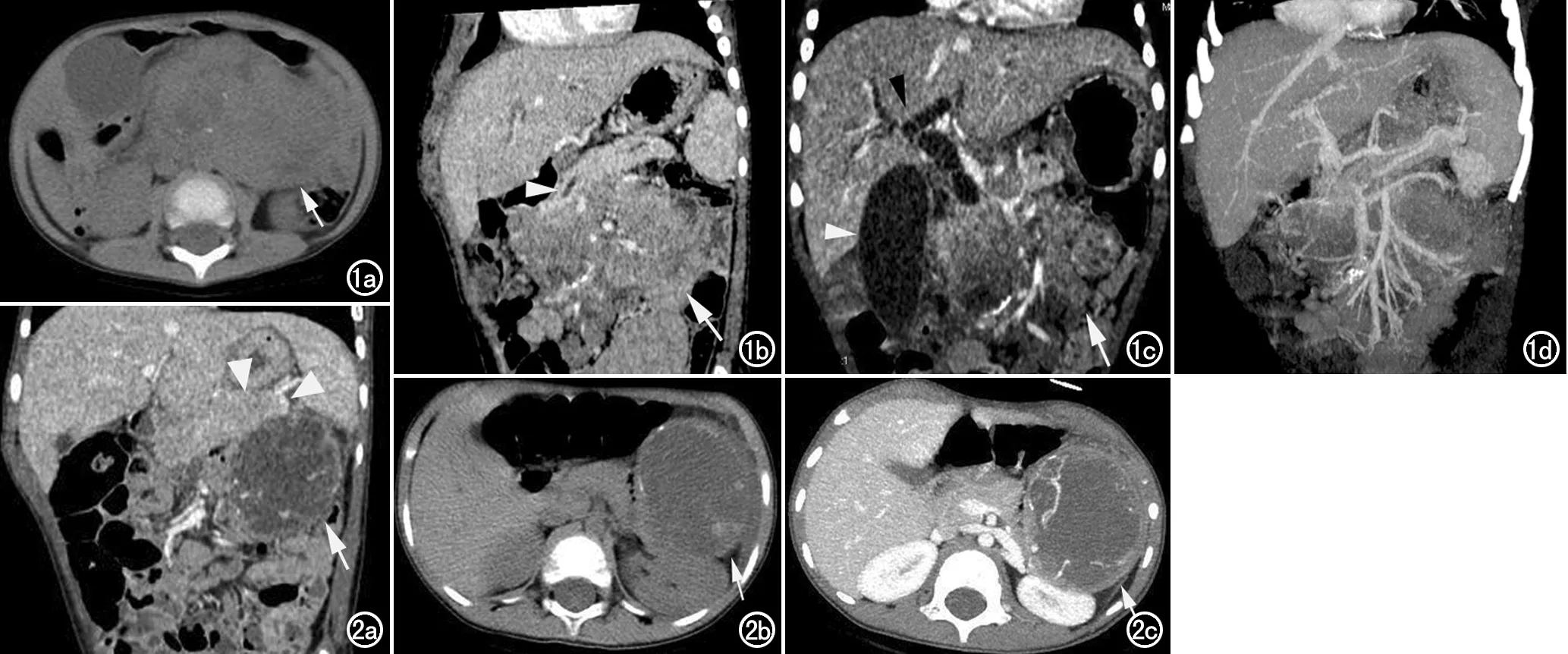
囊变、坏死:14例均有不同程度的囊变、坏死。10例(71.4%)囊变坏死区小于肿瘤体积的50%。4例(28.6%)囊变坏死区大于肿瘤体积的50%,其中1例囊变坏死区大于肿瘤体积的90%(图2),1例囊变区见液液平(图3)。
出血及钙化:3例(21.4%)伴有出血。行CT检查的13例患儿中,8例(8/13,占61.5%)伴有钙化。钙化散在多发,形式多样,可呈斑片状、斑点状、簇状及细条状。
强化特点:增强检查示所有肿瘤均呈不均匀强化,囊变、坏死区未见强化,9例(64.3%)伴有包膜或部分包膜样强化,9例(64.3%)肿块内部及(或)周边区域见小血管(图2)。
邻近血管侵犯:10例(10/14,占71.4%)侵犯周围血管。5例单纯侵犯脾静脉(其中4例脾周侧支血管形成);1例侵犯肠系膜上静脉、门脉主干远端、脾静脉近端,并包绕腹腔干、肠系膜上动脉;1例侵犯门脉主干并包绕肝总动脉;1例侵犯肠系膜上静脉;1例侵犯肠系膜上静脉、脾静脉;1例侵犯门脉主干、脾静脉、肠系膜上静脉瘤栓形成(图4)。
远处脏器转移:6例(6/14,占42.9%)见远处脏器转移,其中肝、骨转移1例;肝转移4例(图5);肺转移1例。
胰管扩张:4例患儿(4/14,占28.6%)见胰管扩张,病灶均位于胰腺头部,其中2例合并肝内外胆管、胆总管扩张。
DWI:3例行DWI检查。DWI示肿块实性区呈高信号,囊变坏死区呈低信号,实性区ADC值分别为876.7×10-3、911.9×10-3、864.1×10-3mm2/s,平均值为884.2×10-3mm2/s。
讨 论
胰母细胞瘤曾被称为婴儿型胰腺癌,Horie于1977年提出其组织学结构与人胚第8周胰腺小叶相仿,从而正式启用Kissan提出的胰母细胞瘤的名称。胰母细胞瘤可发生于任何年龄,最常见于1~10岁儿童,平均发病年龄为4.5岁[2-5],<3个月的胰母细胞瘤非常少见[6]。男性略多于女性,男女比例约1.3:1[7]。本组病例的平均发病年龄为4.64岁,未见<3个月的病例,男女比约1.33:1。
胰母细胞瘤的临床表现无特征性,可表现为腹部肿块、腹痛、腹泻、疲倦、体重减低、食欲减退、呕吐等,黄疸不常见,腹部肿块是其中最常见的临床表现。本组病例中,8例(8/14,占57.1%)因触及腹部包块而就诊。婴儿期的胰母细胞瘤可合并贝克威思-威德曼综合征(Beckwith-Wiedemann syndrome,BWS)[8,9]。胰母细胞瘤没有特异性的血清学肿瘤标记物,文献报道25%~78%的胰母细胞瘤的血清AFP会升高[2,10],而术前AFP升高的患者,术后可恢复到正常水平[11]。本组9例术前检测血清AFP的病例中,5例(5/9,占55.6%)AFP升高。研究显示儿童胰母细胞瘤的5年生存率与肿瘤的大小、发生部位、手术分期均无关,而与肿瘤能否初次或延期完整切除有关[2],儿童胰母细胞瘤的5年生存率可达77%[1]。
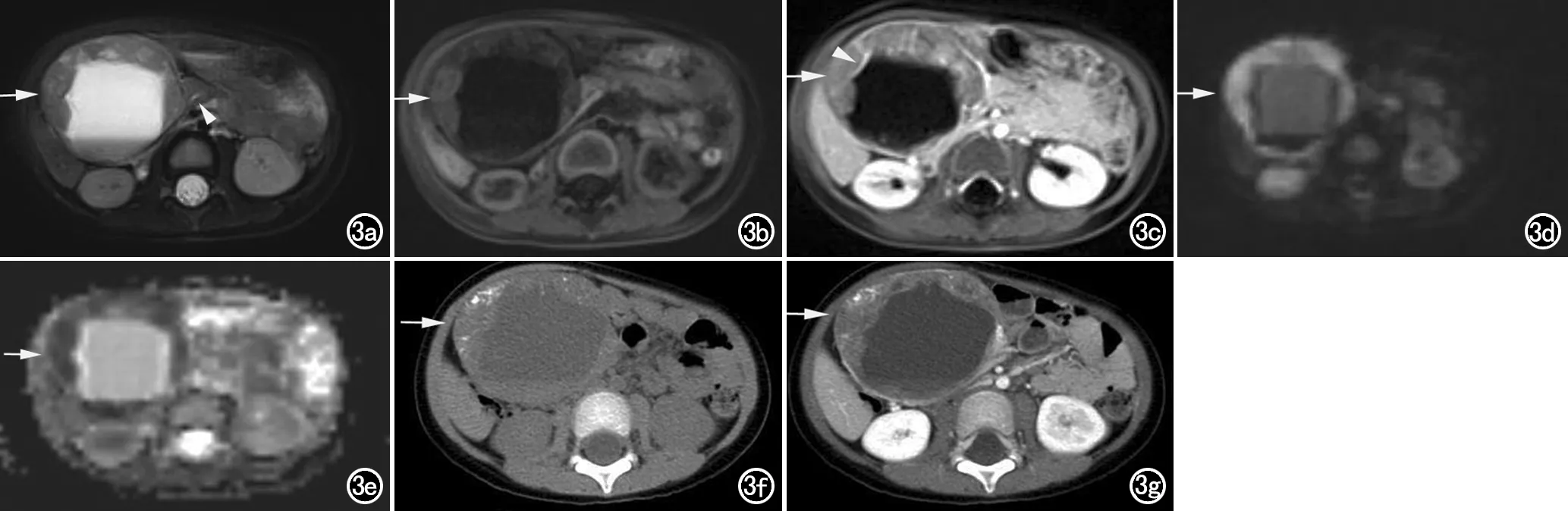
图3 女,4岁,因发现腹部肿块2年余,检查发现肿块增大1周入院。a) 横轴面T2WI抑脂示胰腺头部类圆形、边界清晰肿块(箭),病灶周围部分呈等或稍高信号,中央大片状坏死囊变高信号伴片状低信号出血,其内可见液液平,另见扩张的胰管(箭头); b) 横轴面T1WI抑脂示病灶周边部分呈等低信号,中央呈更低信号; c) 横轴面T1WI增强示肿块(箭)周边实质部分呈不均匀强化,部分包膜强化,其内可见细条状血管影(箭头),中央囊变坏死区无强化; d) 横轴面DWI (b=800s/mm2)示病灶周边成分呈高信号(箭),中央区呈略高信号,中央下缘可见液液平; e) ADC图像示肿块周围实质部分呈低信号(箭)、扩散受限,中央可见液液平; f) CT平扫示肿块内点状、小斑片状钙化(箭); g) CT增强示肿块包膜样强化和边缘实质部分不均匀强化(箭)。
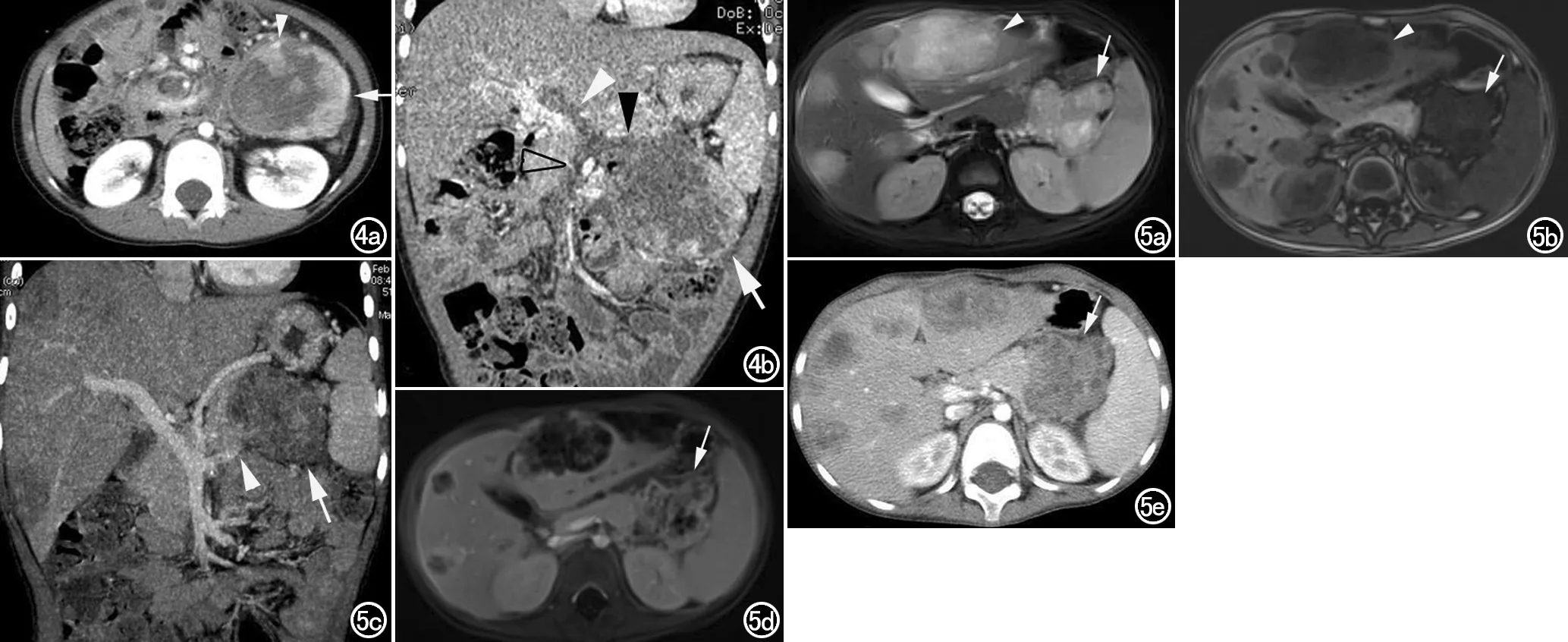
图4 男,4岁,因低热、腹痛5天余入院。a) 横轴面增强CT示胰尾部囊实性肿块呈不均匀强化(箭),囊变坏死区无强化,可见部分包膜样强化,病灶周围见略粗的血管(箭头); b) 增强CT斜冠状面重组示囊实性肿块(箭)、门脉主干(白箭头)、脾静脉(黑箭头)、肠系膜上静脉内瘤栓(透明箭头)。 图5 男,5岁,因间断发热20余天入院。a) 横轴面T2WI抑脂示胰腺体尾部分叶状、稍高信号肿块(箭),肝内可见多发转移灶(箭头); b) 横轴面T1WI平扫示肿块呈低信号(箭),肝内多发转移灶(箭头); c) 增强CT冠状面MIP重组图示肿块(箭)侵犯脾静脉(箭头); d) 横轴面T1WI增强示肿块不均匀强化(箭),可见分隔状强化; e) CT增强示肿块呈不均匀强化(箭)。
胰母细胞瘤通常比较大,大小从1.5~20 cm不等,平均大小为10.6 cm[12]。本组肿块大小为4.0~14.6 cm,平均约8.4 cm。肿瘤可发生于胰腺各处,甚至累及整个胰腺。文献报道胰母细胞瘤最常好发于胰腺头部[13,14],而本组病例中9例(9/14,占64.3%)发生于胰腺体尾部。胰母细胞瘤大部分边界较清,影像上能判断其胰腺起源,但如果肿块非常大,或肿块绝大部分呈外生性生长,则会造成判断困难。在本组病例中,2例术前定位诊断错误,其中1例向后腹膜生长,胰头显示不清,体尾部呈受压推移改变,术前误诊为神经母细胞瘤,术中证实肿瘤来源于胰头;1例向左侧腹腔呈外生性生长,胰腺形态、密度均未改变,术前误诊为间叶来源肿瘤,术中证实是来源于胰腺尾部的胰母细胞瘤。
胰母细胞瘤常伴有钙化,文献报道钙化发生率为48%[15],钙化通常呈点状、簇状或曲线样[16-19]。本组病例的钙化发生率为61.5%(8/13),钙化散在多发,呈斑片状、簇状、细条状。胰母细胞瘤亦容易发生坏死、囊变。本组14例均有不同程度的囊变、坏死,4例坏死、囊变明显,超过肿瘤体积的50%,其中1例囊变部分超过肿瘤体积90%。囊变组织可伴发出血,影像上可呈液液平表现。
由于胰母细胞瘤内部的出血、坏死、囊变,增强后肿瘤呈不均匀强化[3,4,12,16-19];因肿瘤常有纤维包膜[4],增强后可出现包膜或部分包膜样强化,本组9例可观察到包膜样强化。同时,本组9例肿瘤内部或周边可见扭曲或增粗小血管,这些扭曲或增粗小血管可能与肿块富血供、显微镜下分叶的细胞巢间扩张的毛细血管窦状隙有关[4]。
胰母细胞瘤出现胰管扩张并不常见[12,16,17]。本组病例中,仅4例见胰管扩张,且病变均位于胰腺头部,其中2例合并肝内外胆管、胆总管扩张,临床上有皮肤、巩膜黄染表现。
以往文献报道胰母细胞瘤侵犯周围血管并不常见[12]。Montemarano等[17]报道的10例胰母细胞瘤均未侵犯邻近血管。Roebuck等[3]报道的4例胰母细胞瘤中,仅1例侵犯肠系膜上静脉及脾静脉,他们结合以往文献分析发现,胰母细胞瘤侵犯邻近血管的比例约为29%。然而,本组研究中,10例(10/14,占71.4%)侵犯周围血管,其发生率远高于以往文献报道[3,4,12]。主要表现为直接侵犯血管,最常受侵犯的血管是脾静脉,本组病例中共7例(7/14,占50%)直接侵犯脾静脉,其中4例脾周侧支血管形成;或表现为肿瘤包绕血管,包括腹腔干、肠系膜上动脉、肝总动脉等;也可表现为门脉系统瘤栓(1例)形成。
胰母细胞瘤容易侵犯周围脏器并发生远处转移。虽然本组病例中8例(8/14,占57.1%)术中发现侵犯邻近组织器官,但术前影像学上很难判断肿瘤对于周围脏器的侵犯,常常仅观察到肿瘤压迫、推移周围脏器和脂肪间隙的消失。胰母细胞瘤发生远处转移的部位依次为肝、局部淋巴结、肺、骨、后纵隔[2]。本组病例中6例(6/14,占42.9%)发生远处脏器转移,其中肝转移5例。
胎儿期和<3个月婴儿的胰母细胞瘤(先天性/婴儿胰母细胞瘤)非常少见,其与BWS有高度的相关性[6,8,15]。BWS是一个以多种临床症状为特征的过度生长综合征,其罹患胚胎性肿瘤的机率可提高4%~21%[6]。在Chisholm等[6]报道的14例先天性/婴儿胰母细胞瘤中,7例(50%)合并BWS,且6例伴半侧肢体肥大。先天性/婴儿胰母细胞瘤可于胚胎期发现,文献报道最早于胚胎20周即可发现肿瘤[8]。先天性/婴儿胰母细胞瘤多为囊性,肿块有时生长迅速[6],多能手术完整切除,目前尚无肿瘤转移的报道[6,8,12,15]。由于病例非常少,所以对于这类胰母细胞瘤的病因、病理、治疗和预后情况了解不多,大多数学者认为先天性/婴儿胰母细胞瘤的预后比其他胰腺母细胞瘤要好[6,8,12,15]。
超声检查具有简易、无创、无电离辐射等优点,可作为筛查方法,但超声检查可能会因为胃肠道气体的干扰,以及肿瘤体积太大,无法观察肿瘤全貌或对于肿瘤起源的判断困难。CT和MRI检查不仅可清晰显示肿瘤,还能同时观察肿瘤与周围脏器、血管的关系,以及肿瘤转移的情况。虽然CT对于钙化的敏感性高于MRI,但与CT相比,MRI检查因其无辐射性更适合儿童患者。
目前尚未见DWI在胰母细胞瘤中的文献报道。本组病例中,3例行DWI检查,肿瘤实性区域均呈高信号,在ADC图像上均呈低信号,ADC值分别为876.7×10-3、911.9×10-3、864.1×10-3mm2/s,其ADC均值为884.2×10-3mm2/s,提示肿瘤细胞密度高及高核质比。由于本组病例不多,很难对胰母细胞瘤的DWI图像进行统计分析,有待进一步的积累病例,分析其DWI特征。
儿童胰母细胞瘤需与胰腺实性假乳头状肿瘤(solid-pseudopapillary tumor,SPN)、神经母细胞瘤、淋巴瘤等鉴别。① SPN好发于青春期女孩,体积常较胰母细胞瘤小,钙化并不常见,肿块边界多清楚,呈囊实性,常伴出血,增强后实性成分强化[12,19]。当胰母细胞瘤囊变、坏死明显时容易误诊为SPN。但胰母细胞瘤容易侵犯邻近血管,并且肿瘤内部或周边区域常见扭曲小血管,这有助于与SPN的鉴别。②神经母细胞瘤常伴钙化,可出现坏死囊变,增强后不均匀强化,影像上有时与胰母细胞瘤难以区分,但后腹膜神经母细胞瘤一般会沿交感神经链生长,淋巴结转移多见,并可侵入椎管;肾上腺的神经母细胞瘤较早出现推移、压迫、侵犯肾脏;骨转移多见。③非功能性胰岛细胞瘤儿童少见,肿瘤坏死和囊变不明显,常呈明显均匀强化。
胰母细胞瘤是10岁以内儿童最常见的胰腺恶性肿瘤,其影像学表现具有一定的特征性。肿瘤一般较大,肿瘤内钙化多见,容易发生囊变、坏死,坏死范围可大于肿瘤体积的50%。肿瘤增强后呈不均匀强化,肿瘤内部及(或)周边区域可见小血管。胰母细胞瘤容易侵犯周围脏器、血管,也易发生血行转移和淋巴转移,其中肝脏是最常见的转移部位。先天性/婴儿胰母细胞瘤非常少见,常表现为囊性肿块。