鼻咽癌患者放疗后囊性脑坏死的外科手术治疗
2019-01-28谢海涛谢学敏隋立森伍犹梁余佳彬韩富
谢海涛 谢学敏 隋立森 伍犹梁 余佳彬 韩富
广东省中医院神经外科(广州 510120)
放射治疗是鼻咽癌初发无远处转移患者的首选治疗手段,因鼻咽局部解剖结构特点,放射性脑损伤难以完全避免,部分脑损伤严重者,如囊性脑坏死患者,需行手术治疗。目前放射性脑坏死中囊性坏死诊治临床研究的文献并不多见。广东省中医院神经外科2010年1月至2017年1月共计手术治疗鼻咽癌放疗后合并囊性脑坏死患者8例,现将患者临床资料、手术治疗方案及随访情况总结分析如下。
1 资料与方法
1.1 一般资料本组患者均病理确诊为鼻咽癌且接受放射治疗,且影像学提示坏死成分有明确囊性变,男6例,女2例;年龄36~68岁;放疗接受总剂量为52~68 Gy,放疗后到手术时病程4.5~15年,平均8年。术前有意识障碍者5例,其中浅昏迷患者1例;3例以颅内压增高和局部脑压迫临床症状为主,表现为头痛、呕吐、记忆力减退、肢体乏力等;所有患者均合并不同程度的声音嘶哑、听力减退、复视、张口困难及吞咽困难等功能障碍。
1.2 影像学表现患者术前均行颅脑MRI检查。病变均主要位于颞叶,其中双侧颞叶均有放射性坏死改变者6例,合并单侧或双侧囊性坏死;囊性坏死T1WI表现以低信号为主,T2WI为高信号,周边伴有指样水肿;增强扫描,可见囊壁不规则花环样,周边合并非囊性坏死为线索样或片状强化,部分囊壁可见无明显强化。以囊性坏死为主要占位效应病例5例,T2Flair提示信号较脑脊液信号高,囊性坏死直径最大可达8 cm,占位效应明显,双侧颞叶均以囊性坏死为主3例。大脑镰下疝、小脑幕切迹疝形成者5例,单纯大脑镰下疝形成3例。
1.3 手术治疗根据术前放射性囊性坏死范围以及占位效应情况、患者状态,采取不同的手术方式。囊性坏死为主且不合并明显意识障碍者,4例行Ommaya囊植入术,其中2例行双侧植入。合并严重意识障碍者行开颅清除坏死并开放囊壁者2例,同时行去骨瓣减压。合并囊性坏死但以实性坏死为主者2例,均行开颅手术清除坏死,其中1例术前合并小脑膜切迹疝并昏迷,同时给予去骨瓣减压,并择期颅骨修补。
2 结果
2.1 术后近期情况术后患者放射性坏死引起占位效应均明显缓解,术后2周,术后整体KPS评分(75±14)较术前(61±12)有改善(t=8.32,P<0.05)。开颅手术患者中出现皮下积液2例,经过局部皮下引流、加压包扎,2周后消失。残腔血肿1例,少量,保守治疗后吸收。
2.2 术后随访情况8例患者平均随访3.5年,开颅手术4例中,死亡2例,死亡原因为误吸或误吸导致的重症肺炎。1例死于术后半年内,术后1周出现坠积性肺炎,肺炎反复不愈,最终伴有脓毒血症死亡;1例发生术后第3年,进食后呕吐,继而窒息,医院抢救无效死亡。行Ommaya囊植入患者中,每2周到1个月行局部囊液穿刺抽吸,单侧每次10~20 mL,囊液呈淡黄色,动态复查颅脑CT或MRI提示囊性坏死占位效应稳定或有减轻,临床症状缓解,随访期间无死亡病例。图1为以实性放射性坏死为主且脑疝形成的鼻咽癌患者,通过开颅清除坏死并去骨瓣减压,临床症状得以缓解,但术后第3年因误吸窒息死亡。图2、3为以囊性坏死为主的患者,均通过OMAMYA囊植入并间断抽吸囊液的方法,影像学提示病变稳定,临床随访,临床症状得以长期缓解。
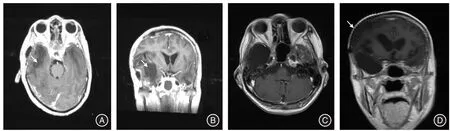
图1 双侧颞叶放射性坏死患者单侧开颅手术并去骨瓣减压MRI表现Fig.1 MRI findings of unilateral craniotomy and decompressive craniectomy in a patient with bilateral temporal lobe radionecrosis
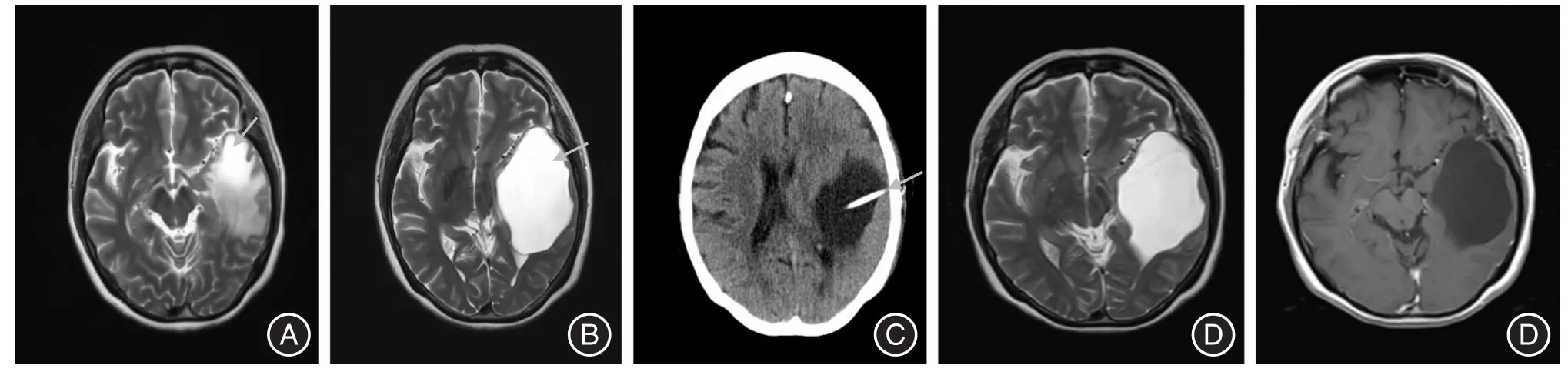
图2 单侧囊性坏死为主患者行Ommaya囊植入术MRI表现Fig.2 MRI findings of unilateral Ommaya reservoir implantation in a patient with unilateral cystic brain radionecrosis
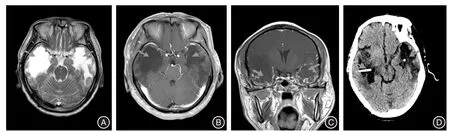
图3 双侧囊性坏死患者行双侧Ommaya囊植入术MRI表现Fig.3 MRI findings of bilateral Ommaya reservoir implantation in a patient with bilateral cystic brain radionecrosis
3 讨论
放疗是鼻咽癌的主要治疗手段,且经过规范治疗后,可以获得较长的生存时间[1]。但放疗的副作用目前仍无法避免,特别是放疗后引起迟发脑坏死,影响患者生存质量,严重时危及患者生命。放射性脑坏死在鼻咽癌放疗患者中发生率约为3.6%~8.3%[2-3],一般多发生在放疗后6个月~3年,但会随着时间进展,且坏死会持续数10年[4],其中囊性坏死发生率约占放射性坏死病例的10%。
合并囊性变放射性坏死对脑组织的影响,影像学上表现为直接效应和间接效应。直接效应主要是脑组织破坏,胶质瘢痕形成,MRI T1WI增强表现为花环样强化或条索样强化;间接效应主要为坏死导致周边脑组织水肿及囊性变对周边正常脑组织的压迫效应。其中坏死强化部分随着时间延长可减轻,甚至消退,水肿随之可以减轻。部分形成囊性坏死(单囊或多囊),可逐渐增大(图2)[5]。合并囊性变放疗脑坏死影像学上具有动态演变的特点,加之无大规模手术治疗循证研究资料,因此目前尚无明确的、统一的手术治疗时机规范,多数文献把保守治疗无效,占位效应明显作为手术治疗时机[6]。但目前仍存在一定争议。
放射性坏死目前保守治疗常规手段是激素、甘露醇脱水剂及抗血管生成靶向药物等。CHENG等[7]报道6例放射性颞叶坏死合并脓肿患者中有3例与激素应用有关。LEE等[8]对72例颞叶放射性坏死患者应用激素治疗,发现8%的患者死于无法控制的菌血症,且认为激素对放疗早期患者有较好的作用,但对于放疗晚期囊性坏死及坏死瘢痕作用不大。因此有学者认为如果晚期放射性坏死出现明显占位效应,应尽早手术[9]。但考虑到手术本身有一定的创伤性和并发症,且保守治疗对晚期放射性坏死作用具有多样性[10],因此对部分保守治疗后症状可以缓解患者,仍需动态观察坏死变化趋势,再决定是否行手术治疗。本组病例参考既往鼻咽癌放射性脑坏死的治疗经验,仍将保守治疗无效作为手术选择依据之一,但强调保守治疗后,症状有缓解但囊性坏死仍进展的患者,应尽早行手术治疗,以避免激素大量长期使用。本组病例中手术适应证选择:(1)经保守治疗,症状反复或影像学上提示病变进展;(2)脑疝形成,出现意识障碍或严重影响患者生活自理能力;(3)囊性坏死为主要占位效应,影像学提示有脑干受压,临床症状明显者。6例经过保守治疗后症状反复,影像学提示坏死进展,其均表现为坏死囊体积增大,产生明显占位效应;1例为突然出现浅昏迷,小脑幕切迹疝形成(图1患者);1例意识模糊,为双侧囊性坏死,经过保守治疗,意识转清,但精神异常,且脑干双侧受压(图2患者)。
手术主要目的是减轻占位效应,提高患者生存质量,应遵循对脑功能最大程度保护的原则。目前开颅手术清除坏死组织仍是手术主流方法,开颅手术具有以下优点:完全切除坏死成分,水肿一般在术后4周可以消退,且可以减少囊性坏死复发[11];明确病理,鉴别肿瘤复发。本组4例行开颅手术切除患者,术后临床症状均得以缓解。
除了开颅手术外,对以囊性坏死为主要占位效应的,其他的手术治疗方法目前报道较少。IZAWA等[12]对5例动静脉畸形行伽马刀治疗后引起的立体定向放射囊性坏死患者,采取囊肿腹腔分流方法,患者临床症状得到很好改善。WANG等[13]对1例耳癌放疗后颞叶放射性囊性坏死患者先行局部囊液抽吸治疗,一段时间后病变复发,后给予植入Ommaya囊,每1~2个月抽吸1次,患者临床症状得到很好的缓解。尽管上述病例非鼻咽癌放射性坏死患者,但其方法值得借鉴。笔者采取行Ommaya囊植入(如图2、3所示)并间断囊液抽吸的微创手术治疗方法治疗4例患者。4例患者均以颅内压增高及局部占位效应为主,无明显意识障碍,影像学上主要表现为囊性坏死为主。术后患者颅内压增高及局部压迫症状均得到有效缓解,且术后无明显手术并发症。Ommaya囊植入方法具有微创、手术时间短、对正常脑组织影响小、手术并发症少等优点,但其为非一次性治疗,后续要间断抽吸囊液,每次操作均存在颅内感染风险,且囊液蛋白含量高,有引流管堵塞可能。为了最大化减少其不利方面,4例患者每次抽吸均严格按照无菌操作原则进行,目前无一例发生颅内感染,每次抽吸后局部注射2 mL生理盐水避免堵塞,目前无堵管情况。因此,笔者认为,对于身体一般状况差,不愿行开颅手术且囊性坏死为主要占位效应表现的患者,Ommaya囊植入可以作为一种治疗选择,即使该种治疗方法失败,后续仍可行开颅手术治疗或囊肿腹腔分流的方法。
对于双侧颞叶放射脑损伤需要手术患者,有研究认为手术风险较高,术后可能加重患者神经功能障碍[14],也有观点认为放射性坏死主要切除的是坏死部分,切除该部分并不会对患者造成严重影响[11]。笔者对双侧病变均以囊性坏死为主的患者,给予双侧行Ommaya囊植入,术后临床症状缓解。对于双侧颞叶囊性坏死为主者,该种微创的手术方法也是一种可选择的有效的治疗手段。
行手术治疗时,还应注意其他因素对手术疗效、患者预后的影响。出现晚期放射性坏死的患者大多肿瘤得到很好的控制,但放疗引起认知功能障碍、吞咽困难、张口困难、难治性肺炎等副作用,对患者本身及手术治疗有一定影响。国内王朝阳等[15]对37例鼻咽癌死亡病例进行分析,其中10例死于肺炎,是鼻咽癌非肿瘤本身引起死亡的常见原因。本组病例平均随访3.5年,均未见肿瘤复发,2例死亡患者分别死于误吸导致的重症肺炎和窒息。放疗后吞咽功能障碍,加之颈部放疗,呼吸道黏膜屏障损伤,手术插管,呼吸机相关肺炎及手术应激影响,均可能导致重症肺炎。因此围手术期,肺炎的防治亦非常重要,术后常规行鼻饲进食,待患者身体状况改善后,经过言语吞咽专科会诊后,决定是否进食,必要时行胃造瘘,以减少误吸导致严重并发症。
总之,鼻咽癌放疗后引起囊性脑坏死患者,应根据囊性坏死占位效应情况,结合患者一般状况,在最大程度保护脑功能,减少并发症前提下,采取合适的手术策略,可以缓解症状,提高患者生存质量。其中囊性坏死为主要特征,且占位效应明显时,微创Ommaya囊植入术可作为有效选择。除手术外,围术期对放疗等副作用进行关注,尤其防误吸的管理,对患者预后亦有重要影响。
