妊娠合并感染性心内膜炎的临床特征及母婴结局的文献研究
2019-01-16周法庭朱晓丹朱红玲余晓刚汪静李华张蓉
周法庭 ,朱晓丹 ,朱红玲 ,余晓刚 ,汪静 ,李华 ,张蓉 *
感染性心内膜炎是临床较常见的心血管系统疾病,是由于细菌、真菌和病毒直接感染心内膜,继而在瓣叶上形成赘生物,导致心血管内膜、瓣膜发生炎性改变。该病好发于先天性心脏病、风湿性心脏病和静脉滥用药等人群,近年来发现感染性心内膜炎的发病率呈现逐年上升趋势[1]。但妊娠合并感染性心内膜炎临床极为罕见,据报道妊娠合并感染性心内膜炎的发病率仅为0.006%,孕妇和胎儿的病死率分别高达22.1%、14.7%[2]。
妊娠合并感染性心内膜炎患者的治疗主要依赖手术和抗生素治疗,但临床医生在抗生素、麻醉药物的选择和胎儿监护等方面面临许多难题。虽然丙泊酚不影响胎儿心率变异性和子宫灌注,但丙泊酚脂溶性高,易透过胎盘屏障,抑制胎儿神经行为[3]。瑞芬太尼代谢较快,对孕妇血流动力学影响小,但有研究证实瑞芬太尼可导致新生儿短暂的呼吸抑制[4]。其次,心脏瓣膜手术建立的体外循环可导致胎盘低灌注,低体温后复温又可刺激子宫收缩,高钾性心脏停跳液可使孕妇血钾升高,钾离子通过胎盘进入胎儿血液,引起胎儿血钾升高,最终导致胎儿心动过缓,甚至心搏骤停[5]。若行机械瓣膜置换术,术后必须行抗凝治疗,而华法林具有潜在的致畸作用,对再次妊娠有明显影响[6]。除β-内酰胺类抗生素外,大部分抗生素会影响胎儿的发育,万古霉素还可能导致孕妇肾功能不全。妊娠合并感染性心内膜炎易出现心力衰竭、心功能不全,而频繁地使用呋塞米可导致子宫-胎盘供血减少[7-8]。基于上述问题,选择合适的治疗方案对降低孕妇和胎儿病死率具有重要意义。虽然欧洲已于2015年更新感染性心内膜炎治疗指南[9],但妊娠合并感染性心内膜炎的治疗少有报道,其发病特征、病原微生物分布和母婴预后均不清楚。基于目前现状,本研究拟统计近10年国内外妊娠合并感染性心内膜炎的文献,探讨妊娠合并感染性心内膜炎患者的发病孕周、临床特征、高危因素和病原微生物等,分析抗生素和手术治疗对母婴结局的影响。
1 资料与方法
1.1 研究时间 2017年9月—2018年7月。
1.2 文献检索 在PubMed、EMbase、Ovid、Cochrane Library、ENTRAL、中国生物医学文献服务系统、维普网、中国知网、万方数据知识服务平台检索相关文献。英文检索词为:infective endocarditis(IE) or endocarditis bacterial and pregnancy;中文检索词为:感染性心内膜炎或心内膜炎并且妊娠。检索时间2008年1月—2018年1月。
1.2.1 文献纳入标准 (1)2008年1月—2018年1月公开发表的妊娠合并感染性心内膜炎的中英文文献;(2)研究对象为感染性心内膜炎女性患者,处于妊娠期且年龄超过12岁,诊断标准参照Duke(2000版)[10]。通过浏览摘要和全文,明确纳入的文献符合研究标准。
1.2.2 文献排除标准 (1)同一作者或同一单位重复发表的病历;(2)产后感染性心内膜炎;(3)综述和Meta分析;(4)诊断可疑或未按Duke(2000版)标准进行诊断;(5)除中英文外的其他语种文献。
1.3 文献资料提取 文献提取的资料包括:(1)作者姓名、发表年限;(2)孕妇资料、危险因素、临床特征、心脏彩超结果、治疗措施、预后。危险因素包括瓣膜类型、基础疾病、瓣膜植入情况,孕妇预后包括是否死亡、有无并发症和是否行手术干预;(3)胎儿结局,包括是否死亡、胎儿周龄和体质量。此外,还提取病原微生物类型、血培养或赘生物培养结果、抗生素选择及辅助治疗方案。
1.4 统计学方法 应用SPSS 19.0软件统计所有病例的目标变量,由于样本量较少,未进行Meta分析。计量资料方差齐以(±s)表示,两组间比较采用成组t检验;方差不齐采用非参数检验。计数资料以相对数表示,组间比较采用χ2检验;样本量<40或T<1时采用Fisher's确切概率法。以P<0.05为差异有统计学意义。
2 结果
2.1 文献检索结果 共检索到301篇文献,浏览标题和摘要,其中75篇文献符合纳入标准。去除重复文献28篇,再阅读全文,参照感染性心内膜炎Duke(2000版)诊断标准,排除数据不完整、重复发表、综述、评论和产后感染性心内膜炎,共纳入34篇文献,包括42例患者(见图1)。其中中文文献8篇[11-18],英文文献26篇[19-44]。2008年 2篇,2009年 4篇,2010、2013年各3篇,2011、2014年各1篇,2015年6篇,2016、2017年各7篇。

图1 文献筛选流程图Figure 1 Flow chart of articles screening
2.2 妊娠合并感染性心内膜炎患者临床特征 42例患者年龄18~39岁,平均年龄(27.9±5.3)岁。40例患者有明确的诊断孕周,为14~37周,平均诊断孕周(27.3±6.7)周。其中,初产妇20例、经产妇16例、不清楚7例。患者临床特征以发热、咳嗽和呼吸困难为主,分别占73.8%、31.0%和26.2%(见表1)。仅3例患者出现皮疹,极少数患者出现失语、吐词困难或下肢肿胀[20,30-31]。症状持续时间2 d~3个月,平均持续时间(26.1±23.4) d。心脏听诊时17例患者可闻及杂音,仅1例患者为舒张期杂音[19],其余均为收缩期杂音;5例患者明确心脏听诊无杂音。42例患者均经心脏彩超检查发现瓣膜赘生物,并且伴随瓣膜返流。以左房室瓣为主,其次为主动脉瓣和右房室瓣,其分别占40.5%、19.0%和19.0%(见表1)。急性心力衰竭是妊娠合并感染性心内膜炎最常见的并发症,有3例患者出现颅内菌栓[11,14,23]。
2.3 妊娠合并感染性心内膜炎患者的危险因素人工瓣膜、先天性心脏病、风湿性心脏病和静脉滥用药等是感染性心内膜炎的危险因素。42例患者中26例记录危险因素。13例患者为先天性心脏病[16,18,20,22,28,32,34,40],6 例患者有静脉滥用药物史[25-26,30-31,35-36],3 例患者有风湿性心脏病[16,27,37],足癣、人工瓣膜、泌尿道感染和瓣膜退化患者各1例[13,15,20,37]。13例先天性心脏病患者中室间隔缺损4例,主动脉瓣关闭不全3例,左房室瓣脱垂、动脉导管未闭各2例,左房室瓣关闭不全、右心室流出道狭窄各1例。2.4 妊娠合并感染性心内膜炎患者的血培养结果 42例患者中38例进行血培养,血培养阳性32例(84.2%)、阴性6例(15.8%)。32例血培养阳性患者中2例为革兰阳性菌,其余30例中葡萄球菌14例(43.8%),链球菌有10例(31.3%),玫瑰库克菌、产酸克雷伯杆菌、鲍曼不动杆菌、真菌、伤寒沙门菌和缺陷乏养菌各1例[9,13,16,24,34](见表 2)。10 例金黄色葡萄球菌中 3例为耐甲氧西林金黄色葡萄球菌[24,28-29]。

表1 妊娠合并感染性心内膜炎患者临床特征Table 1 Clinical characteristics of patients with infective endocarditis in pregnancy
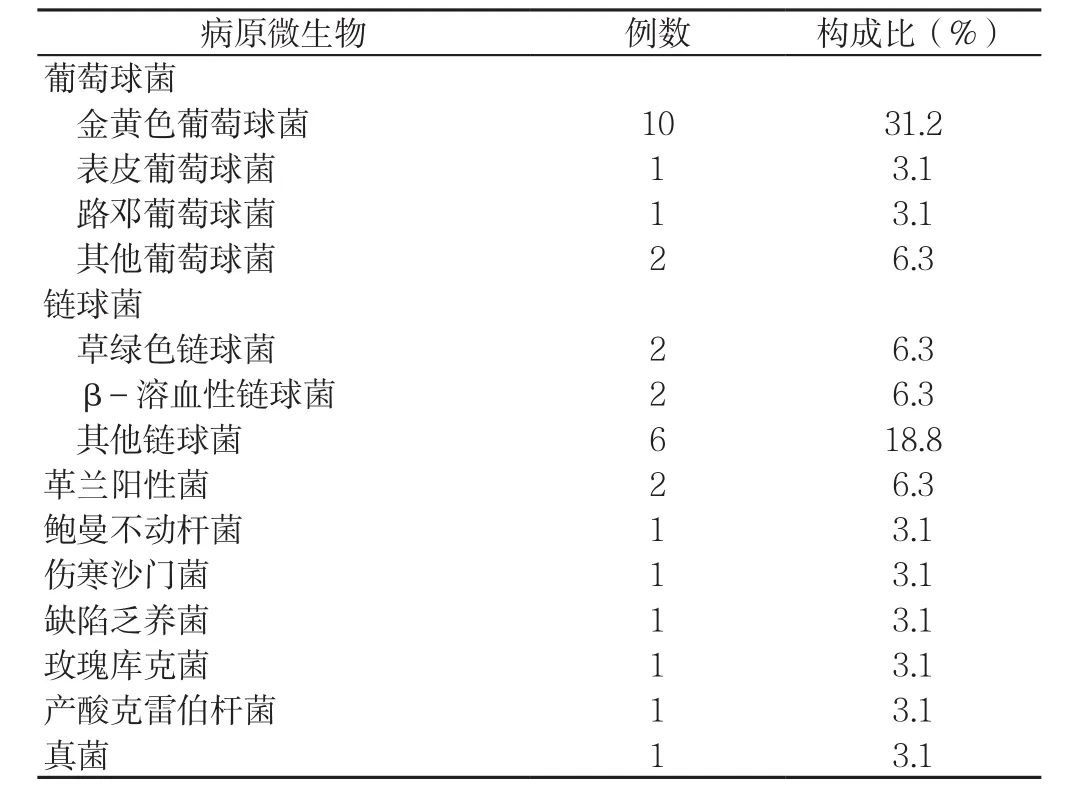
表2 妊娠合并感染性心内膜炎患者血培养阳性结果(n=32)Table 2 Distribution of pathogenic bacteria in patients with infective endocarditis in pregnancy and positive blood culture results
2.5 妊娠合并感染性心内膜炎患者的治疗 42例患者中25例经过多学科讨论后确定治疗方案,治疗措施主要是抗生素药物治疗和手术治疗。对于血培养阳性的患者主要依据药敏试验来选择抗生素。葡萄球菌感染性心内膜炎患者选用的抗生素主要是万古霉素和青霉素类,而链球菌感染则以青霉素类和头孢菌素治疗为主,对于其他类型病原微生物感染患者治疗则以头孢菌素和万古霉素为主。7例患者没有实施手术,其中1例死于呼吸衰竭[18]。35例患者采取手术,手术方式主要为剖宫产、剖宫产同时心脏瓣膜置换、先瓣膜置换后择期剖宫产、先剖宫产后择期瓣膜置换等方式(见表3)。对于手术方式和时间点的选择主要依据孕周、胎儿体质量、病情和并发症等情况。如妊娠足月,则可同时行剖宫产和心脏瓣膜置换术[16]。
2.6 妊娠合并感染性心内膜炎孕妇及胎儿预后 42例患者中入院时孕周不足37周者41例(97.6%)。经抗感染和手术治疗后4例患者死亡,病死率为9.5%;其中2例死于多器官功能障碍,其余2例分别死于脑梗死和呼吸衰竭。终止妊娠时间为孕21~40周,平均孕(31.1±4.9)周,孕周不足37周者22例(52.4%)。31篇文献有发病孕周和终止妊娠孕周的记录,进一步分析上述文献,发现最长治疗时间为24周,平均保胎时间为(5.0±7.1)周。40例患者有孕周记录,均发生在妊娠中期和妊娠晚期,妊娠中期者18例,妊娠晚期22例,分别死亡2例,胎儿死亡例数分别为3、0例。妊娠中期、晚期孕妇病死率和胎儿病死率比较,差异无统计学意义(P=0.751、0.165)。妊娠中期发病孕妇分娩时孕周平均为(32.1±6.8)周,而妊娠晚期平均为(34.1±1.9)周;妊娠中期、晚期孕妇胎龄比较,差异无统计学意义(Z=-0.301,P=0.769)。
35例有明确婴儿转归记录,31例预后良好,其余1例行刮宫术,1例婴儿死于中毒窒息,2例为死胎,均发生于妊娠中期。23项研究有婴儿体质量记载,婴儿体质量1 140~3 800 g,平均体质量为(2 391.4±755.9)g。低出生体质量儿共12例,极低出生体质量儿2例。
3 讨论
感染性心内膜炎是血液循环系统常见的疾病,亚急性感染性心内膜炎的发病与血流动力学异常和非细菌性血栓有关,而急性感染性心内膜炎的发病机制尚不清楚。目前认为正常心脏瓣膜内皮细胞具有抗细菌黏附的能力,而静脉药瘾者反复静脉注射和导管相关操作均会造成内皮细胞直接或间接损伤,破坏内皮细胞的抗黏附能力。除此之外,风湿性心脏病和瓣膜功能退化等也是内皮细胞损伤的高危因素。KEBED等[45]分析72项研究包含90例妊娠期和产后感染性心内膜炎患者的临床资料,发现在上述90例患者中静脉滥用药者占14%,先天性心脏病和风湿性心脏病者均占12%。本研究中,妊娠合并感染性心内膜炎的危险因素分别是先天性心脏病和静脉滥用药,分别占31.0%和14.3%。
感染性心内膜炎患者临床表现复杂多变,缺乏特异性表现。《新英格兰杂志》报道发热是感染性心内膜炎最常见的症状,比例高达80%,其次为心脏新发杂音(占48%),其他少见症状如血尿、脾脏肿大、Janeway损害和Roth斑分别约占25%、11%、5%和5%[46]。欧洲指南中记载感染性心内膜炎患者发热和心脏杂音比例可达到90%和85%,而且常伴随寒战、食欲减退或体质量减轻等症状[8]。重症感染性心内膜炎患者常出现神经系统并发症,如缺血性或出血性脑卒中、短暂性脑缺血发作和细菌性脑动脉瘤等,表现为失语和肢体肌力减退[47]。由于妊娠期独特的生理改变,导致妊娠合并感染性心内膜炎患者更易并发急性心力衰竭和肺动脉栓塞。故本研究妊娠合并感染性心内膜炎患者的临床表现与上述报道稍有不同,在此研究中发热仍然是妊娠合并感染性心内膜炎患者最常见的症状,其次是咳嗽和呼吸困难,而血尿和脾脏肿大较为罕见。

表3 妊娠合并感染性心内膜炎患者病原微生物的感染位置、治疗及临床结局(n=38)[7-10,12-18,20-37,39]Table 3 Involved site,treatment and maternal and infant outcomes in patients with infective endocarditis in pregnancy stratified by pathogenic bacteria
感染性心内膜炎的诊断主要参考Duke标准,依据患者的临床表现、心脏彩超和血培养结果,而且后两者对治疗也意义重大[48]。经胸心脏彩超不仅可探测瓣膜有无赘生物,而且可以评估瓣膜功能。超过一半的感染性心内膜炎患者出现瓣膜赘生物,以主动脉瓣和左房室瓣为主[46]。随着病情进展,可出现瓣膜关闭不全或腱索断裂。妊娠合并感染性心内膜炎的诊断同样也参考Duke标准。本研究中大部分孕妇出现心脏瓣膜赘生物,病变主要位于左房室瓣,与YUAN等[49]报道相似。感染性心内膜炎患者连续3次血培养阳性率可达到90%,以革兰阳性菌为主,链球菌和葡萄糖球菌在所有病原微生物占80%左右,革兰阴性菌和真菌相对少见[50-51]。抗生素和手术是治疗感染性心内膜炎最重要的方法,前者的选择主要依赖于血培养和药敏试验结果,目前主张早期、足量、长程和联合治疗。对青霉素敏感的链球菌,欧洲指南推荐青霉素G、阿莫西林或头孢曲松,而耐青霉素链球菌则必须联合氨基糖苷类,若高度耐药则首选万古霉素。甲氧西林敏感葡萄糖球菌自身瓣膜感染性心内膜患者推荐氟氯西林或苯唑西林抗感染,也可以采用复方甲恶唑和克林霉素替代治疗。人工瓣膜患者则需要加用利福平和庆大霉素。青霉素过敏和耐甲氧西林金黄色葡萄球菌的患者推荐使用万古霉素,替代方案为达托霉素或复方新诺明联合克林霉素[8,52]。对于进行性心力衰竭、急性血流动力学紊乱、持续性发热、栓塞和真菌性感染性心内膜炎,则需要手术干预。大部分学者认为孕13周~孕28周是心脏瓣膜置换手术的理想时期,而孕26周以上的孕妇拟行心脏瓣膜置换术,则建议先行剖宫产[53]。在本研究分析的34例文献报道中[11-44],30例文献进行了血培养检查。病原微生物以葡萄球菌和链球菌最常见,且有3例为耐甲氧西林金黄色葡萄球菌。葡萄球菌感染主要选用万古霉素和青霉素类,而链球菌感染则以青霉素类抗生素为主。部分葡萄球菌感染心内膜炎孕妇仅通过抗感染可达到治疗的目标,但绝大部分链球菌感染患者需要终止妊娠。
由于妊娠合并感染性心内膜炎的治疗涉及心血管内科、心外科、妇产科、新生儿科、麻醉科和神经内科等多个领域,导致专科医生认识不足;其次,感染的病原微生物多种多样,需要使用的抗生素也不尽相同;最后受妊娠期特殊生理性改变、多种抗生素相对禁忌、麻醉药物和体外循环的不良反应等诸多因素影响,妊娠合并感染性心内膜炎极易发生早产和胎儿宫内窘迫,低体质量新生儿现象普遍,孕妇病死率可高达33%[54]。本研究中超过一半的婴儿为早产,婴儿平均体质量为(2 391.4±755.9)g,最小体质量婴儿为1 140 g。近年来发现心内膜炎团队(EM)是一种新颖、有效的治疗模式,能显著降低患者的1年病死率,已经被欧美多个国家应用于各类心脏瓣膜疾病的治疗,现也成为治疗妊娠合并感染性心内膜炎的趋势[55]。本研究通过分析国内外有关报道发现,妊娠合并感染性心内膜炎高危因素为先天性心脏病、静脉滥用药和风湿性心脏病,患者平均发病年龄(27.9±5.3)岁,平均孕周为(27.6±6.7)周,症状以发热、咳嗽或呼吸困难为主,而病原微生物以葡萄球菌和链球菌为主。抗生素的选择依赖于血培养,对于妊娠早期患者可先行心脏瓣膜置换手术,而妊娠晚期患者手术方式以剖宫产后择期行心脏瓣膜置换为主。此外,研究发现妊娠合并感染性心内膜炎孕妇病死率高达9.5%,早产儿出生率为52.4%。但在母婴病死率方面,在妊娠中期和妊娠晚期无明显差异。本文通过回顾分析妊娠合并感染性心内膜炎的文献报道,探讨了妊娠合并感染性心内膜炎患者的流行病学特征、发病规律和母婴结局,不仅对妊娠合并感染性心内膜炎患者的诊治提供了科学依据,而且在判断母婴结局方面也具有重要意义。
总之,本研究通过分析近10年妊娠合并感染性心内膜炎的文献,总结出妊娠合并感染性心内膜炎的发病特征、临床表现、病原微生物和母婴结局等规律。结果发现妊娠合并感染心内膜炎患者临床罕见且缺乏特异的临床症状,母婴预后差。因此,对于反复发热的孕妇,应行详细病史采集和体格检查,尽快完善心脏彩超和血培养,实施多学科会诊,尽早明确诊断和制定治疗方案。
作者贡献:周法庭负责论文撰写、修改;朱晓丹负责检索和筛选文献;朱红玲负责阅读文献并整理文献数据;余晓刚负责数据处理;汪静负责核对数据并统计分析;李华协助第一作者绘图和制表;张蓉负责论文思路、指导论文写作,对文章负责。
本文无利益冲突。
