持续正压通气联合肺表面活性物质治疗呼吸窘迫综合征效果及对新生儿安全性临床研究
2019-01-05刘小亮
李 菲,刘小亮
西安高新医院新生儿科(西安 710075)
近些年随着我国二胎政策的全面开放,新生儿的出生率呈现逐年递增趋势,居民生活水平的提升使其对医疗服务的要求越来越高,对新生儿健康水平的要求也逐渐提升,但饮食结构的改变和运动方式的调整使产妇体质发生了改变,早产儿、胎儿窘迫、巨大儿等的发生率不断增加[1]。新生儿呼吸窘迫综合征(Neonatal respiratory distress syndrome,NRDS)又称为新生儿肺透明膜病,多见于早产儿,是新生儿常见合并症之一,患儿多于出生不久后即出现进行性呼吸困难和呼吸衰竭,该病的发病原因一般为肺泡表面活性物质缺失,导致肺泡半径变小、表面张力增加,进而引发肺泡萎缩所致,患儿多出现严重的的低氧血症和肺损伤[2-3]。流行病调查显示,出生体重小于1500 g的新生儿期发生NRSD的几率高达56%,国内也有研究指出,NRDS患儿的院内病死率高达10%~20%[4],现阶段NRDS的治疗手段主要为在支持性治疗的基础上,进行经鼻持续气道正压通气,以改善患儿缺氧症状。本文作者通过研究发现,持续正压通气联合肺表面活性物质对NRDS患儿具有较好的治疗效果,能够显著改善患儿酸中毒及血氧指标,降低患儿并发症发生率。
资料与方法
1 一般资料 选取2017年1月至2018年1月于我院进行治疗的56例NRDS新生儿为研究对象,按照随机数字表法将其均分为实验组和对照组,每组各28例患儿,对照组患儿中男性15例,女性13例,胎龄30~35周,平均胎龄(32.01±0.61)周,体重1.5~2.8 kg,平均体重(1.91±0.21)kg,实验组患儿中男性14例,女性14例,胎龄31~36周,平均胎龄(31.96±0.86)周,体重1.7~2.9 kg,平均体重(1.96±0.18)kg,两组患儿一般资料如性别、胎龄、体重等对比差异不具有统计学意义(P>0.05),具有可比性。纳入标准:①纳入对象均符合《实用新生儿学》中NRDS诊断标准[5];②经临床或影像学证实确诊为NRDS;③血气分析提示符合NRDS临床标准;④患儿家属对本次调研过程、方法、原理清楚明白并签署知情同意书。
2 治疗方法 对照组患儿单纯实施经鼻持续正压通气治疗,具体方式如下:选择专用的鼻塞CPAP仪器,将氧气浓度设置为40%~60%,气体流量参数设置为6~8 L/min,压力参数设置为3~8 cmH2O,吸氧温度设置为36.8~37.3℃,通气过程中密切监测患儿生命体征,同时实施常规保温、营养支持、液体补充等治疗,当CPAP仪器压力出现下降,患儿血氧浓度恢复正常后,根据患儿情况可适当改为机械通气。实验组患儿在对照组基础上增加肺表面活性物质进行治疗,具体方式如下:撤离呼吸机,清理干净患儿气道分泌物,将猪肺磷脂注射液(规格240 mg/支,进口药品注册标准JX20030079),使用剂量按照100 mg/kg实施,将药品加热至37℃,而后患儿取仰卧位,行气管插管,使用无菌针管抽取药物后,于支气管分叉处缓慢推入,抽出硅胶管,捏皮球2~3 min,12 h给药1次。
3 观察指标及评测标准
3.1 治疗有效率:对两组患儿治疗24 h的有效率进行对比,将治疗结果区分为显效、有效和无效三种,其中显效是指患儿临床症状得到显著改善,呼吸恢复正常,生命体征稳定,面色恢复红润,三凹征消失或明显改善,四肢温度恢复正常,有效指患儿临床症状得到改善,神态安静,但四肢温度低,反应慢,无效指治疗后患者临床症状无改善甚至加重,血气分析指征无改善或加重,治疗有效率=(显效数+有效数)/总例数×100%。
3.2 血气指标:对两组患者治疗前、治疗12 h、治疗24 h时的PaCO2、PaO2及pH值进行测量并进行对比分析。
3.3 治疗指标:由责任护士对两组患儿住院时间、氧疗时间及住院费用进行统计,并进行对比分析。
4 不良反应发生率 对两组患者治疗期间不良反应如肺气肿、肺炎、肺出血等事件的发生率进行统计对比。

结 果
1 治疗有效率 经评估对比,实验组患儿24 h治疗有效率高于对照组患儿,对比差异具有统计学意义(P<0.05),见表1。
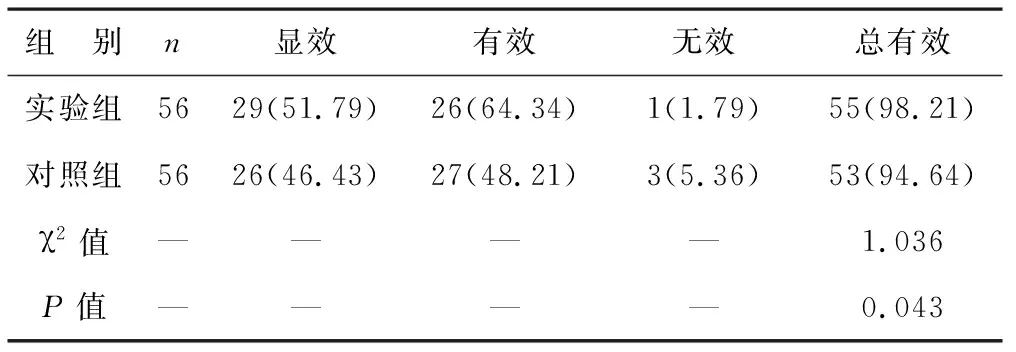
表1 两组患儿治疗有效率对比[例(%)]
2 血气指标 经评估对比,治疗前两组患儿PaCO2、PaO2及pH值对比差异不具有统计学意义(P>0.05);治疗第12 h及24 h,两组患儿PaCO2及pH均出现下降,PaO2出现上升,对比治疗前差异具有统计学意义(P<0.05),同时实验组患儿PaCO2及pH低于对照组患儿,PaO2高于对照组(P<0.05),见表2。
3 治疗指标 经记录对比,实验组患儿住院时间、氧疗时间均低于对照组患儿,住院费用高于对照组患儿(P<0.05),见表3。

表2 两组患儿治疗前后血气指标对比
注:与对照组相比,*P<0.05;与治疗前相比,#P<0.05

表3 两组患儿治疗指标对比
4 不良反应发生率 经记录对比,实验组患儿不良反应发生率明显低于对照组患儿,见表4。
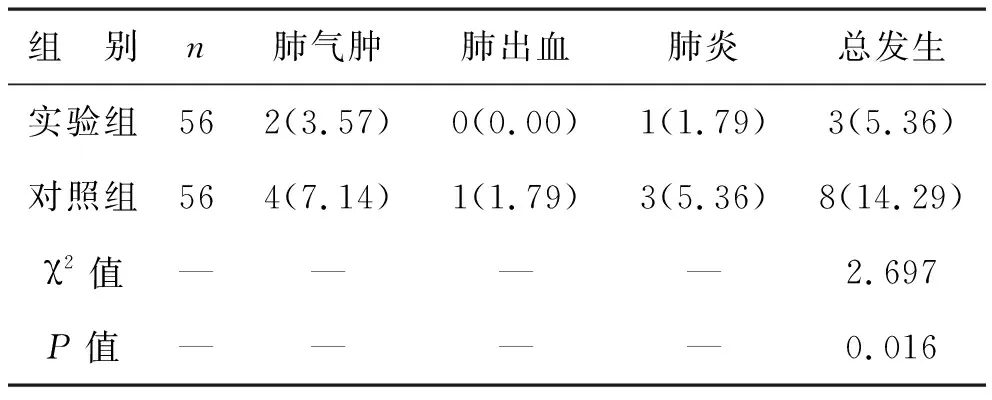
表4 两组患儿治疗不良反应发生率对比[例(%)]
讨 论
随着近些年医学技术的发展,各类辅助生殖技术、剖宫产率不断增加,这虽然增加了新生儿的成活率,但也一定程度上增加了新生儿各类并发症的发生率,NRDS是早产儿常见呼吸系统疾病之一,也是新生儿死亡的重要原因,2008年一项调研显示,出现呼吸衰竭的6864例新生儿中有43.9%是由NRDS引起的,学者田青2013年的调研也指出,34572例新生儿中NRDS发病率约为1.34%,该学者指出,感染是NRDS最常见并发症,会对新生儿的生命造成严重威胁[6-7]。现阶段的研究认为,NRDS的发病机理为多种原因下患儿肺泡表面活性物的缺失,引起肺泡萎缩,进而导致患儿血氧浓度降低,引发一些列生理反应的过程,该病早期诊断极为重要,可通过影像学检查与新生儿肺炎、湿肺等进行区分[8]。NRDS现阶段主要治疗手段包括应用激素、正压通气、应用表面活性物质、支持性治疗等,其中预防性应用糖皮质激素能够促进胎儿肺泡成熟,降低NRDS发生率,但应用激素的远期安全性尚不明确,机械通气虽然能够改善新生儿缺氧症状,但很大可能会引起肺损伤,因而临床上多建议采取经鼻持续气道正压通气来对患儿进行治疗[9]。
现阶段临床上常用的肺表面活性物质为猪肺磷脂注射液,该药物活性成分为具有表面活性的PC为二棕榈酸磷脂酰胆碱,临床上主要被应用于新生儿NRDS的抢救中,学者王承峰等[10]通过对50例NRDS患儿使用肺表面活性物质进行治疗的方式发现,治疗总有效率高达94.00%,治疗后患儿肺功能得到明显改善,应用呼吸机参数明显下降,且治疗后肺泡充气程度增加,提示肺表面活性物质治疗临床效果显著;学者吴一梅等[11]也通过对60例NRDS新生儿进行分组治疗的方式发现,加用肺表面活性物质的治疗组患儿其机械通气率、用氧时间明显短于单纯对症支持治疗的对照组患儿,且治疗组患儿血气分析指标明显好转。经鼻持续气道正压通气是现阶段临床上新生儿抢救常用的手法,相比于传统的机械通气,该方式安全性更高,学者许航燕[12]通过对50例NRDS患儿进行分组治疗的方式发现,使用经鼻持续气道正压通气联合肺表面活性物质进行治疗的观察组患儿治疗后PaCO2、PaO2及pH值明显优于机械通气联合肺表面活性物质治疗的对照组患儿,同时观察组患儿住院治疗时间及氧疗时间较短;学者Siavashi[13]的研究也指出,经鼻持续气道正压通气联合肺表面活性物质治疗可以显著提高NRDS患儿的治疗有效率,同时缩短临床治疗时间。
本文作者通过设立实验组与对照组的方式,就持续正压通气联合肺表面活性物质对呼吸窘迫综合征新生儿治疗效果及安全性进行了探究,结果显示,采取联合治疗的实验组患儿治疗后其临床有效率高于单纯正压通气的对照组患儿,同时实验组患儿PaCO2、PaO2及pH值改善明显优于对照组,住院时间、氧疗时间均较短,同时并发症发生率低,本文作者分析认为,NRDS的发病机理为肺表面活性物质的缺失,而实验组患儿通过使用肺表面活性物质,从根本上纠正了患儿病情,改善了患儿肺换气功能,改善了肺的顺应性,同时表面活性物质能够降低肺泡表面张力,避免肺泡塌陷的发生,进而改善患儿血气指标;但研究还指出,实验组患儿住院费用高于对照组患儿,分析其原因为肺表面活性物质的应用提高了医疗成本,因而应根据患儿家庭情况选择治疗方案。
总而言之,持续正压通气联合肺表面活性物质对NRDS患儿具有较好的治疗效果,能够显著改善患儿酸中毒及血氧指标,降低患儿并发症发生率,但治疗成本高,应根据实际选择治疗方案。
