临床路径用于腹腔镜下胆囊切除术单病种质量控制的效果评价※
2018-10-30
目前,我国医疗卫生事业发展水平与人民群众健康需求矛盾突出,群众医疗费用负担过重。如何有效控制医药费用过快上涨,降低个人医疗负担是医药卫生体制改革的重要任务。为此,2017年中华人民共和国国家发展和改革委员会、卫生与计划生育委员会以及人力资源和社会保障部委联合下发《关于推进按病种收费工作的通知》。随后,国务院办公厅又下发了《关于进一步深化基本医疗保险支付方式改革的指导意见》,要求从 2017年起,全面推行以按病种付费为主的多元复合式医疗保险支付方式。同年,国家卫生与计划生育委员会和中医药管理局发布的《医疗机构临床路径管理指导原则》明确强调,医疗机构应积极配合物价管理和基本医疗保险管理部门,按照临床路径做好费用测算,推进单病种付费、疾病诊断相关分组(Diagnosis related groups, DRGs)付费等支付方式改革。临床路径管理与单病种收费方式改革的推出,要求医院对于常见的病种采用标准的诊疗程序,避免不必要的医疗行为,尽快转变成本核算模式,从而有效地控制医疗成本,减轻患者负担[1]。
江门市中心医院肝胆外科自2017年1月开始将临床路径应用于腹腔镜胆囊切除术的单病种质量控制管理中。本研究拟收集该院2016年1月至2017年12月期间单病种腹腔镜下胆囊切除术的病历数据,比较2016年未开展临床路径和2017年已开展临床路径的单病种腹腔镜下胆囊切除术的患者在控制住院时间、住院费用、药品费用、手术费用、检查费用、化验费用、药品费用比例和手术费用比例中的差异情况,同时探讨基于临床路径的单病种管理对围术期抗菌药物合理使用的作用,为探索按病种付费提供参考。
1 资料与方法
1.1 资料收集与分组 采用病例回顾调查方法,将2016年和2017年单病种腹腔镜下胆囊切除术的患者病例按时间排序,分别作为对照组和观察组,每组随机抽查80份病例作为研究对象。两组病例按同一标准选取:①第一诊断必须符合ICD-10:K80.1/K81.1慢性胆囊炎或合并胆囊结石疾病编码;②行腹腔镜胆囊切除术;③当患者合并其他疾病,但住院期间不需要特殊处理也不影响第一诊断的治疗;④术后如出现胆漏、心血管疾病等并发症,两组患者按相同标准退出。
1.2 治疗方法 肝胆外科临床路径实施小组门诊予血尿常规、肝肾功能、腹部B型超声等必须的检查项目,评估基础疾病,如高血压、糖尿病等情况,在门诊先行术前评估和准备。符合1.1项诊断标准的患者收入临床路径管理,选择入院时间。同时根据国家卫生与计划生育委员会发布的《慢性胆囊炎临床路径》(2011版)标准住院流程,入院第1天根据患者病情必要时行肺功能、B型超声心电图等辅助检查,如术前血液、肺功能等检查异常而需要特殊处理,则退出路径;手术日为入院第 2天,根据《抗菌药物临床应用指导原则》(2015年版)[2]的相关规定,术前0.5~1.0 h给予第一、二代头孢菌素预防围术期切口感染,术后感染明确患者,可根据药敏试验结果调整抗菌药物;术后住院恢复 3~4 d,路径中有明确规定术后观察指标,如出现并发症会及时发现并处理。对照组患者完全按照传统的治疗方式,门诊诊断明确后收入病房,常规检查,择期手术;术后常规预防感染,观察患者术后症状、体征、切口愈合情况等,如无特殊不适,择日出院。
1.3 观察指标 比较分析未开展临床路径管理与开展临床路径管理的单病种质量控制数据,分析临床路径管理对于单病种持续控制住院时间、住院费用、药品费用、手术费用、检查费用、化验费用以及药品费用比例和手术费比例的变化,并根据《抗菌药物临床应用指导原则》(2015年版)的相关规定,探讨临床路径对围术期合理选择第一、二代头孢预防用药品种比例、术前0.5~1.0 h预防用药比例、抗菌药物疗程等合理用药指标的改善情况。
1.4 统计学分析 采用PASW Statistics 18统计软件进行处理,住院时间、住院费用、药品费用、抗菌药物疗程、手术费、检查费、化验费用药品费用比例、手术费比例等计量资料均采用±s表示,组间比较采用t检验,选择第一、二代头孢预防用药比例、切口预防用药时机等计数资料以百分率表示,组间比较采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 2016年与 2017年腹腔镜下胆囊切除术单病种住院相关费用比较 平均住院时间由2016年的6.4 d下降至2017年的5.4 d(P=0.048),平均住院药品费用由2016年的12 585.9元下降至2017年的7478.6元,药品费用比例由42.4%下降至26.6%,差异均有统计学意义(P<0.05);平均住院总费用由 2016年的29 651.5元下降至2017年的28 083.8元,但组间比较差异无统计学意义(P>0.05);2016年与2017年的检查费用、化验费用基本持平,差异均无统计学意义(均P>0.05);平均手术费用却由 2016年的5783.8元上升至2017年的7164.9元,手术费比例由2016年的19.5%上升到2017年的25.5%,差异均有统计学意义(均P<0.05)。见表1。
2.2 腹腔镜下胆囊切除术围术期抗菌药物使用控制 腹腔镜下胆囊切除术围术期预防用药,选择第一、二代头孢菌素作为预防用药品种的比例从 2016年的 13.75%增加至 2017年的 81.25%(P<0.01);切口预防用药时机合理率从2016年的32.50%增加至86.25%(P<0.01);抗菌药物疗程则从 2016年的90.82 h下降至72.85 h(P<0.05)。见表2。
3 讨论
3.1 规范医疗行为,限制医疗费用的过度增长 医疗质量控制的重点是减少患者的医疗费用,降低药品费用比例,缩短住院时间,提高疗效。临床路径是以循证医学证据和临床诊疗指南为指导,针对某一疾病或病种制定的一套标准化治疗模式和程序,是一个有关治疗、护理、康复、检验检测等临床治疗的综合模式;能促使临床医务人员按标准化程序进行医疗活动,检查项目分步实施,治疗用药原则限定,约束了医务人员在检查、用药、治疗上的随意性,防止及纠正了单纯追求短期经济收入而“泛检查、滥用药”现象。因此,临床路径是单病种质量控制的一种标准化管理方式[3]。
腹腔镜下胆囊切除术作为清洁-污染手术,可能会出现胆道损失、胆漏、胆囊结石残留等术后并发症[4]而引起继发性感染,临床往往忽略围术期切口预防感染的重要性直接选择治疗性用药,导致抗菌药物的滥用。分析基于临床路径的腹腔镜下胆囊切除术的质量控制结果,2017年临床围术期抗菌药物预防用药品种选择第一、二代头孢的比例以及使用时机的合理率均较2016年明显提高,抗菌药物的疗程也有所缩短;2017年的住院时间、平均住院药品费用、药品费用比例均较2016年的数据显著下降。体现了基于临床路径的单病种管理,严格遵守“因病施治疗、合理检查、合理用药、合理治疗”的医疗服务规范,可以提高医疗机构主动控费的积极性,缩短住院时间和减少住院药品费用,让患者得到经济实惠的医疗服务。
3.2 部分医疗成本已接近“刚性底线” 在“以药养医”的医疗价格体系中,大型设备检查项目价格较高,患者药品费用支出较大,而医务人员的技术性劳动支出所取得的收入相对较低,导致医务人员没有因自己的劳动和服务取得同等回报。医院依靠按项目收费,容易出现大处方、大检查、延长住院时间等现象,赚取医药销售的差价实现创收,造就“以药养医”的畸形生态系统。近年来,国家推进医药分开,改革以药养医机制,公立医院补偿由服务收费、药品加成收入和政府补助三个渠道改为服务收费和政府补助两个渠道。
表1 2016年与2017年腹腔镜下胆囊切除术单病种住院相关费用比较(±s)
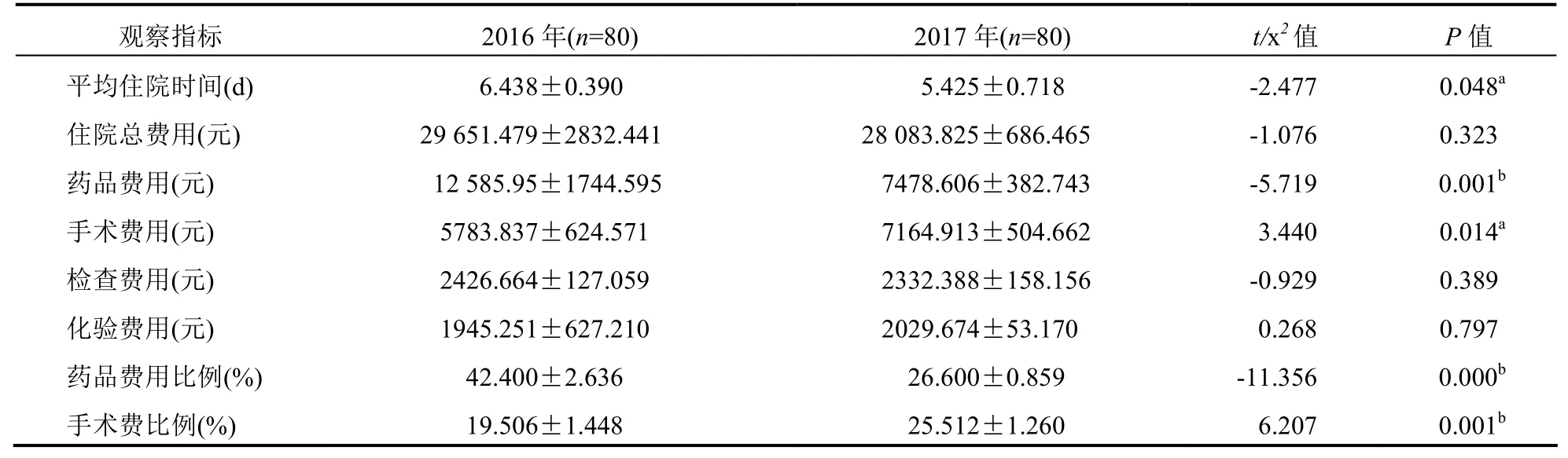
表1 2016年与2017年腹腔镜下胆囊切除术单病种住院相关费用比较(±s)
注:a P<0.05,b P<0.01;药品费用比例=药品费用/住院总费用,手术费比例=手术费用/住院总费用
观察指标 2016年(n=80) 2017年(n=80) t/x2值 P值平均住院时间(d) 6.438±0.390 5.425±0.718 -2.477 0.048a住院总费用(元) 29 651.479±2832.441 28 083.825±686.465 -1.076 0.323药品费用(元) 12 585.95±1744.595 7478.606±382.743 -5.719 0.001b手术费用(元) 5783.837±624.571 7164.913±504.662 3.440 0.014a检查费用(元) 2426.664±127.059 2332.388±158.156 -0.929 0.389化验费用(元) 1945.251±627.210 2029.674±53.170 0.268 0.797药品费用比例(%) 42.400±2.636 26.600±0.859 -11.356 0.000b手术费比例(%) 19.506±1.448 25.512±1.260 6.207 0.001b

表2 腹腔镜下胆囊切除术抗菌药物使用情况比较
单病种付费是对某种单纯性疾病进行病种成本的测算确定其付费标准,应含有该病种患者整个治疗过程中的所有费用,包括检查、化验、治疗、手术、材料、药品等费用。其基本思路是根据疾病诊疗所需利用的要素对疾病进行分组和分类,分在同一组的疾病种类支付相同的、固定的补偿额度。单病种付费方式使医院失去了定价的权利,从而促使医院主动进行成本分析,降低成本,尽量缩短住院时间,控制不合理费用支出,减轻患者经济负担,达到控费的目的[5]。
值得注意的是,并非所有的费用都能有效降低。比较2016年和2017年两年的数据发现,检查费用和化验费用基本持平,但 2017年的手术费用却较2016年的手术费用显著提高,抵消了部分住院药品费用下降的作用,导致了2017年较2016年住院总费用的下降幅度没有显著性差异。虽然,通过单病种付费模式的管理,随意开具大检查和大化验的泛滥现象得到控制,但由于在“以药养医”的畸形体系中,体现手术费用等医疗服务价值的技术性劳动收入相对较低,医疗成本已接近“刚性底线”[6]。在今后的医疗改革中,因需要进一步提高手术费用、药学服务费用、护理费用等体现医务人员技术劳务价值和技术难度高、执业风险大的医疗服务项目价格。必须看到这是住院费用的合理增长,提示遵循“总量控制、结构调整、有升有降、逐步到位”的原则,合理地制定补偿机制成为推动公立医院改革的关键因素。
