产前预警机制对产后出血影响趋势研究
2018-10-11周锁娣刘玲妹
周锁娣, 刘玲妹, 魏 琴
(1. 江苏省溧阳市人民医院 妇产科, 江苏 溧阳, 213300;2. 江苏省常州市妇幼保健院 妇产科, 江苏 常州, 213003)
产后出血(PPH)是导致产妇死亡的首要原因[1],特别是在经济文化发展相对比较落后地区,产妇及其家属防范意识不强,产前检查缺失、预警机制不完善,导致产妇产后出血案例高发。临床研究[2]表明产后出血发生的原因包括子宫收缩乏力、胎盘粘连、胎盘早剥、羊水栓塞等,其中子宫收缩乏力是造成产妇产后出血的主要原因[3]。因此,医护人员在产前护理检查工作中,需要重视产前筛查潜在危险因素,及早发现、及时处理,注意监测产妇的生命体征变化以及病情变化,建立完善的产前预警机制,对提高产妇妊娠安全系数,降低产后出血发生率,提升产科工作质量等具有重要意义。本院自2015年起逐步完善门诊产前预警机制,本研究针对2015年—2017年本院产妇产后出血情况进行跟踪调查,深入探讨该预警机制条件下,产妇产后出血临床效果的改善程度以及促进作用,具体研究过程如下。
1 资料与方法
1.1 一般资料
选取2015年1月—2017年12月就诊的产妇共5 024例,年龄17~ 46岁,平均(27.46±3.46)岁,产后出血共计41例,其中本科及其以上2例,大专1例,中专2例,高中7例,初中15例,小学13例,文盲1例。从样本资料分析,就诊产妇受教育水平不高,基本健康知识储备较为薄弱。在临床接触过程中,大部分产妇风险意识不强,高危因素监测意愿缺失。
1.2 方法
自2015年1月起,对所有前来就诊的产妇实行产前预警机制,对患者的既往妊娠情况、现阶段健康状况、家族遗传疾病史进行详细了解,对产妇进行科学的产前教育、全面的产前检查和基于风险评估的预警,做好高危产妇的筛查、分类等级、评分、专案管理、转诊和随访工作,酌情增加随访次数,实现高危产妇管理率100%,其具体操作方法如下[4-6]。
1.2.1 产前安全教育: 强调遵医行为的依从性,对产妇及其家属进行全面的产前安全教育。在产妇进行产前首诊时,对产妇及其家属全面普及产前检查的重要性、项目、流程、注意事项等,增强检查预警安全意识;在产检过程中发现高危因素后,及时沟通治疗方案,确保其遵从医嘱用药,增加产检次数,掌握治疗进度和效果。
1.2.2 妊娠风险筛查: 强化首诊妊娠风险筛查责任,对首次就诊建档产妇进行妊娠风险筛查。针对产妇年龄、体质量指数、血型等基本情况;异常妊娠及分娩史;妇产科疾病及手术史;家族高血压、糖尿病、凝血因子缺乏、严重传染性疾病史;既往疾病及手术史等进行全方位地筛查。同时针对血红蛋白、血小板计数、梅毒、HIV、尿常规等项目进行辅助检查。尤其关注心血管系统及呼吸系统、消化系统、泌尿系统、血液系统、内分泌及免疫系统、性传播疾病、精神神经系统等疾病的表现特征和病史。在产妇个人产检信息系统中详尽登记筛查结果,并出具相应检查报告。针对风险筛查为阳性的产妇,需进行筛查复检,确诊后建议其接受妊娠风险评估。
1.2.3 健全妊娠风险评估分级制度: 强化妊娠风险评估责任,健全妊娠风险评估分级制度。对妊娠风险筛查为阳性的产妇,按照风险严重程度分别以“绿(低风险)、黄(一般风险)、橙(较高风险)、红(高风险)、紫(传染病)”5种颜色进行分级标识,加强分类管理。
1.2.4 执行高危专案管理: 重视高危产妇,严格执行高危专案管理。针对具有一般、较高风险的产妇,建议其接受孕产期保健服务,采取住院分娩方式。对具有高妊娠风险的孕产妇,建议其接受妊娠风险评估和病情诊断,以明确是否适宜继续妊娠,如适宜继续妊娠,则建议其在三级医疗机构住院分娩。
1.2.5 建立健全产妇妊娠风险动态评估系统: 基于高危因素监测结果和病情变化动态调整妊娠风险等级,落实相对应的管理、治疗措施。依据高危专案管理制度,合理分配医护管理人员和就诊治疗条件,满足高危产妇就诊需求。将具有较高、高风险及传染病风险的产妇作为重点预警对象,纳入高危产妇专案管理系统,实现专案建档、全过程动态监测管理、重点诊疗,确保“发现—建档—检测—治疗—痊愈”响应机制的顺利实施。对高危产妇研究制定个性化管理诊疗方案和应急预案。对于生产具有生命风险不宜继续妊娠的高危患者,及早进行风险预估评判和险情确诊,详尽告知本人继续妊娠风险,提供科学客观严谨的医学建议。
1.3 评价标准
产后出血是指胎儿娩出后24 h内失血量超过500 mL,剖宫产时超过1 000 mL[7]。当产妇在本院正常生产的情况下,若出血量超过该临界值,则记为产后出血病例。
1.4 统计学方法
数据均采用Origin软件进行统计、分析和拟合,对产后出血频率进行统计分析。
2 结果
对2015年—2017年每季度、每年度的产后出血频率进行统计分析,从实施前(2015年第1季度)的1.92%逐渐降低到1.00%以下,且长期保持低于1.00%的水平,该趋势曲线切实证明了产前预警机制的有效性。通过频率季度分布图(图1)可知,在未实施产前预警机制前,本院的产后出血频率接近2.00%,从2015年第3季度开始,产前预警机制逐步生效,大幅降低了产后出血频率,使其保持在1.00%以下。同时由于2015年10月全面开放二孩政策的实施,在预警机制实施的后期2016年第4季度和2017年第3季度,产后出血频率发生小幅度上扬。根据实际调查情况显示,该阶段为高龄产妇妊娠二胎居多,故导致产后出血频率上升。即便如此,由于实施了产前预警机制,对高危高龄产妇进行全面综合检查和护理,该频率仍控在1.00%以下。由于每季度的统计周期较短,频率波动变化较大,考虑产妇的怀孕周期、二孩政策影响周期与预警机制实施的滞回效应,故从年度分布情况(图2)进行统计分析,我院产后出血病例逐年稳步降低,进一步证实了产前预警机制的科学性。
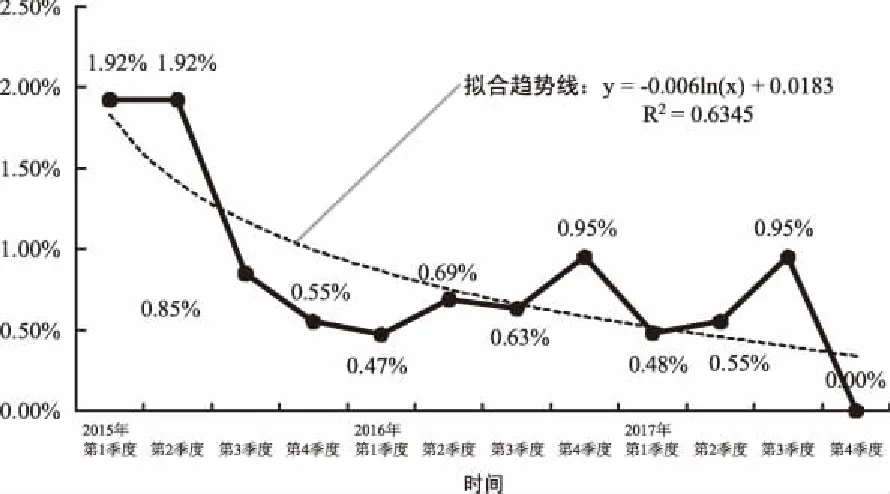
图1 2015年—2017年产后出血病例发生频率季度分布图
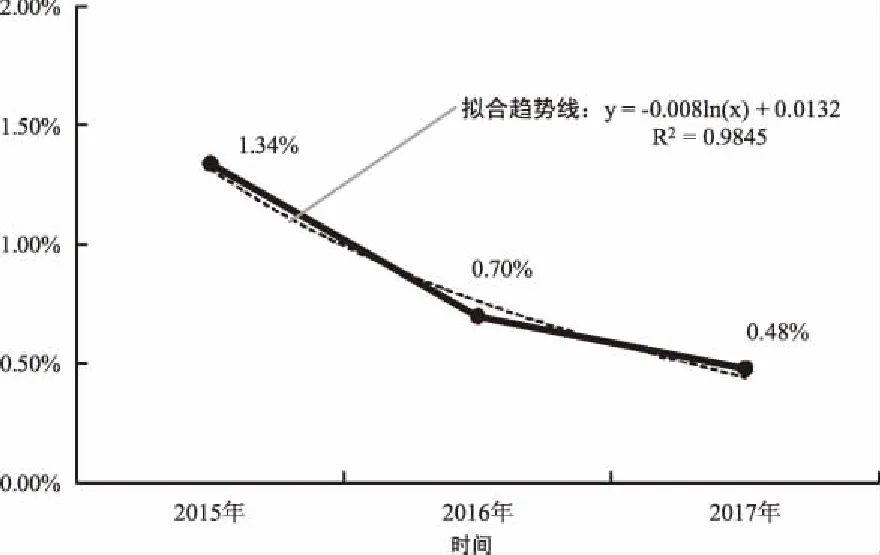
图2 2015年—2017年产后出血病例发生频率年度分布图
3 讨论
产后出血是临床上产妇分娩时常见的并发症之一。产后出血通常会引发如子宫切除、弥散性血管内凝血(DIC)、输血相关感染性疾病、席汉综合征等不良反应。同时产后出血往往发病突然,大大增加产妇在分娩过程中的危险性[8-9],如抢救不及时,会造成产妇失血性休克,出现昏迷甚至死亡。引发产后出血的病因在学术界和临床上已经有了深入的探讨研究,如重度贫血、前置胎盘等,而子宫收缩乏力是最主要的诱发病因,其在导致产妇出现产后出血的众多病因中占72%[10-12]。尤其是随着二孩政策的全面放开,高危因素增加,如何确保产妇在分娩过程中的安全是产科长期以来需要攻克的主要难题之一。
本院是一所二级医院,与三级医院比,在整体医疗技术和设备上存在差距。加之前来就诊的孕妇往往受教育水平低,基本的医学常识和就诊意识差,对自身的健康状况和家族病史不明,潜在的诱发因素难以发现。在这样的基本情况下,产后出血病例高发,相应引发产后后遗症多。面对这样的困境,除进一步加强高危妊娠风险防范管理外,更应该全面落实产前预警机制,实行风险防控,确保分娩安全。
目前,临床上对宫缩乏力性产后出血的治疗措施包括按摩子宫[13]、催产素静滴[14]、欣母沛宫体注射[15]等,但相较于发生后的干预措施,更为重要的是建立健全产前预警措施[16]。通过有效预防和产前处理,对控制患者病情发展、促进临床疗效、降低产后出血发生概率、保障患者分娩安全、提升患者生活质量、提高地区产科医疗水平有着重大意义。
本研究通过对产妇落实产前预警机制,加强产前教育,增强产妇自我检查意识,进行全方位的生命体征监测和检查,及早发现引发产后出血的高危因素,尽早提出应对措施和干预手段,完备术前准备和应急预案,可以有效预防产后出血的发生,提升产科医疗水平[17-18]。本研究结果表明,通过对3年内5 024例产妇进行数据统计分析,在2015年初产前预警机制落实后,产后出血病例发生频率明显降低,即使由二孩政策造成小幅度回涨,但仍保持较低水平,且从年度频率上更明显地表现出稳步下降的趋势,切实证明了产前预警机制的有效性和必要性。
综上所述,产前预警机制可以增强产妇的风险意识,完善产妇及其家属的孕期防范知识储备,提前发现产妇产后出血风险因素,尽早落实应对措施,有效降低产妇产后出血发生概率,提高产妇的临床治疗效果和妊娠质量,促进产科医疗软实力的全面提升。因此,产前预警机制可以成为产后出血治疗的重要辅助措施,值得在临床上推广使用。
