胰管支撑外引流与非引流在胰十二指肠切除术后疗效对比的Meta分析
2018-10-10陈章彬白锦峰陈见中王斌滕毅山
陈章彬,白锦峰,陈见中,王斌,滕毅山
(昆明医科大学第二附属医院 肝胆胰外科三病区,云南 昆明 650101)
目前,胰十二指肠切除术(pancreaticoduodenectomy,PD)已发展成为胰头或壶腹周围良恶性疾病的标准切除术式[1-2]。与过去相比,PD具有更高的安全性,在全世界专业医疗机构的手术病死率不到5%[3-6]。然而,即使应用现代最先进最娴熟的技术手段进行PD手术,其术后并发症的控制仍是一项很大的挑战,30%~40%的患者术后均会发生一种或多种并发症[7-8]。常见的并发症有胰瘘(postoperative pancreatic fistula,POPF)、胃排空障碍(delayed gastric emptying,DGE)、术后出血等等。其中胰瘘是最常见,也是与术后病死率增加密切相关的并发症,其发生率约为5%~40%[9-11]。近几年,一些治疗技术逐渐应用于胰瘘的预防与治疗,比如生长抑素类似物奥曲肽、内陷吻合术与导管黏膜吻合术、胰管支架等的应用。但到目前为止,随机对照试验(randomized controlled trials,RCT)尚没有足够的证据来证实奥曲肽是否对胰瘘的减少具有特异性[12-13],内陷吻合与导管黏膜吻合的效果也并不完全[11]。许多外科医生在PD术后使用胰管支架来预防胰瘘,支架的使用可以将胰液从胰肠吻合部引出,起到减压作用。目前临床上常用的支架引流分为外引流与内引流,但有相关系统分析显示内部支架的置入并不能有效降低胰瘘发生率,而且可能增加软胰腺胰瘘的风险[14]。另外,通过在导管中置入外部支架来排除胰液,可使术后胰瘘发生率有明显下降。然而,也有学者[15]对这一结果略显怀疑,其报告并表示外引流效果不佳,未观察到胰瘘发生率的有效减少。
将胰管支撑引流管插入胰管中可有效地使胰液引出,减轻管道压力,但其作用在PD术后恢复的过程中是否真的具有应用价值?而与非引流相比是否具存在更明显的优势?笔者通过查阅已发表的相关文献,发现这些结果仍然在讨论之中。其中包括几篇Meta分析对于这一主题在围手术期的评估结果[16-19],但这些结论对于临床决策来说都缺乏可靠性。因为它们都是在RCT和观察性临床研究的基础上进行的,对于亚组分析,敏感性分析等欠缺解释。因此,进行一项新的包含RCT的Meta分析是非常有必要的。本研究通过比较PD术后胰管支撑引流与非引流两组患者的病情变化情况,并对相关数据进行Meta分析,以用于评估PD术后胰管支撑的有效性。希望为临床决策提供更可靠的依据,并为进一步的研究做出指导。
1 资料与方法
1.1 检索策略
本研究检索了PubMed、Cochrane Library、EMBASE、Web of Science等相关数据库,搜集2000年1月—2017年12月有关PD术中使用胰管支撑外引流与非引流的文献。检索关键词包括:pancreaticogastrostomy、PD、Whipple、pancreaticojejunostomy、pancreatic anastomosis、pancreatic fistula、POPF、pancreatic resection、internal、external、drainage、drainanges、drainaging、stents、stenting等。搜索中包含主题词与自由词。搜索由2名研究人员独立完成且没有应用语言限制。
1.2 纳入与排除标准
纳入标准:⑴ 随机对照研究;⑵ 包括应用PD/保留幽门的胰十二指肠切除术(PPPD)治疗的胰头或壶腹周围良恶性疾病的患者;⑶ PD术后置入胰管支撑,且对胰管外引流与非引流术后并发症进行了比较;⑷ 原始并发症有完整数据。排除标准:⑴ 非RCT;⑵ 胰管外引流与非引流之间未进行比较者;⑶ 对手术及引流方式未进行描述者;⑷ 未包括术后并发症及病死率的研究结果;⑸ 重复报道,低质量文献;⑹ 病例报告、综述、无原始数据者。
1.3 文献的评估与提取
由2名独立调查人员专门负责收集的文献进行筛选、数据提取、评估偏倚风险等。当2名调查人员意见不统一时,首先进行协商来解决,若果讨论不通过,则交予第三方处理决定。另外,根据Jadad量表,对研究的风险质量进行了评估。并对随机序列、分配隐藏、参与者盲法、整理人员评估、不完整数据以及选择性结果报告等,并且进行了重复审视。对于个人研究,每项标准都被赋予了“是”,“否”或“不清楚”的标签来估计偏倚风险。
1.4 有效性评估
对于所纳入的RCT的方法学质量使用Jadad量表进行评估和计算。该量表的评分标准如下:⑴ 描述为随机性:1分;⑵ 描述为双盲;1分;⑶ 描述撤出与退出:1分;⑷ 如果研究中有适当的随机或双盲方法,则予以额外1分。根据这些标准,质量分为高质量组(≥3分)与低质量组(分数<3分)。同时,在质量评估过程中也考虑了样本量计算、分配隐藏和盲法结果评估。
1.5 统计学处理
根据PRISMA声明,本研究用Cochrane协作网提供的ReviewManager 5.3软件完成统计学处理。对于二分类变量,用Mentel-Haenszel(M-H)方法中的相对危险度(relative risk,CI)及95%可信区间(confidence interval,CI)表示;对于连续性变量,用加权均数数值差(weight mean difference,WMD)来描述效应量。通过χ2检验对异质性进行分析,若I2>50%,则说明研究结果间异质性明显,选择随机效应模型进行分析;I2<50%则说明研究结果间为同质性,选择固定效应模型进行分析。P<0.05认为有统计学意义,并使用漏斗图和Egger检验来评估任何潜在的发表偏倚。
2 结 果
2.1 纳入文献情况
初步检索文献193篇,通过筛选最终纳入了4项RCT[20-23],共458例患者,其中227例为外引流组,231例为非引流组。方法学质量评估显示所有分析试验的质量良好。文献筛选流程见图1,风险偏倚评估结果见图2,纳入研究的基本特征见表1。
2.2 Meta分析结果
2.2.1 胰瘘发生率 ⑴ 胰瘘总体发生率:入选的文献[20-23]都报道了PD术后胰瘘的发生率;汇总4项研究中的数据来对外引流与非引流的胰瘘进行对比。Meta分析显示了各组研究结果差异具有统计学意义,且各组结果之间无明显异质性(I2=0%,RR=0.57,95%CI=0.40~0.82,P=0.002), 即 PD 术后胰管外引流与非引流相比具有更低的胰瘘发生率。⑵ 胰瘘评分B/C级与A级:根据ISGPF分类系统[24],将胰瘘分为A、B、C 3级,分别代表了胰瘘的轻、中、重度。其中B/C级胰瘘需要进行治疗干预。外引流组发生胰瘘的35例患者中有28例患者胰瘘分类为B/C级,非引流组发生胰瘘的63例患者中有51例患者胰瘘分类为B/C级。对各组模型胰瘘情况进行亚组分析,在B/C级胰瘘的分析中存在轻度异质性,结果显示两组中B/C级胰瘘有统计学差异(I2=36%,RR=0.57,95%CI=0.38~0.85,P=0.006),即PD术后胰管外引流与非引流相比中重度胰瘘有更低的发生率;而两组中A级胰瘘的差异无统计学意义(I2=0%,RR=0.59,95%CI=0.24~1.46,P=0.25), 即 PD 术 后 胰 管外引流与非引流相比轻度胰瘘的发生率无统计学差异。⑶ 胰管直径(≤ 3.0 mm 与 >3.0 mm):入选文献中有3项研究[21-23]记录了PD术后胰管直径≤3.0 mm的胰管支撑外引流与非引流的术后胰瘘发生率,Meta分析显示了各组研究结果差异具有统计学意义,且异质性分析显示各组结果之间无明显异质性(I2=0%,RR=0.55,95%CI=0.37~0.82,P=0.003), 即 PD 术 后 胰 管 直 径≤3.0 mm的胰管支撑外引流与非引流相比具有更低的胰瘘发生率;另两项研究中记录了PD术后胰管直径>3.0 mm的胰管支撑外引流与非引流的术后发生率,Meta分析显示了两组PD术后胰管直径>3.0 mm的胰管支撑外引流与非引流胰瘘发生率无统计学差异(I2=0%,RR=0.37,95%CI=0.08~1.83,P=0.22)(图 3)。

图1 文献筛选流程图Figure 1 Literature screening process

图2 纳入研究的风险偏倚评估Figure 2 Bias risk assessment of the included studies

表1 纳入文献的基本特征Table 1 Characteristics of included studies
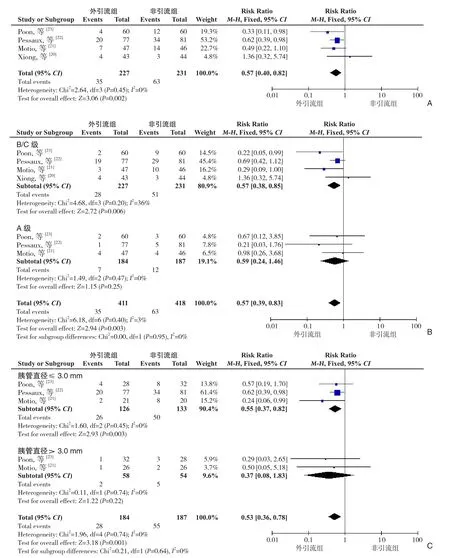
图3 胰瘘发生率的Meta分析 A:两组总胰瘘发生率比较;B:不同等级胰瘘发生率比较;C:不同胰管直径患者胰瘘发生率比较Figure 3 Meta-analysis of incidence of pancreatic fistula A: Comparison of the incidence of pancreatic fistula between the two groups;B: Comparison of the occurrence rates between different degrees of pancreatic fistula; C: Comparison of the incidence of pancreatic fistula between patients with different pancreatic duct diameters
2.2.2 行导管黏膜吻合术患者胰瘘发生率 入选的研究文献中有2篇[21,23]报道了行导管黏膜吻合术的患者术后胰瘘的发生率。Meta分析显示了各组研究结果差异具有统计学意义,且异质性分析显示各组结果之间无明显异质性(I2=0%,RR=0.42,95%CI=0.22~0.80,P=0.008), 即 行导管黏膜吻合术的患者术后胰管外引流较非引流具有更低的胰瘘发生率(图4)。

图4 行导管黏膜吻合术患者胰瘘发生率的Meta分析Figure 4 Meta-analysis of incidence of pancreatic fistula in patients undergoing duct-to-mucosa anastomosis
2.2.3 胃延迟排空 ⑴ 胃延迟排空发生率 入选的4项研究[20-23]都记录了PD术后的胃延迟排空障碍。异质性分析显示各组结果之间有明显的异质性,且各组研究PD术中胰管外引流与非引流术后胃延迟排空障碍发生率无统计学差异(I2=57%,RR=0.79,95%CI=0.33~1.88,P=0.59)。⑵ 胃延迟排空发生率敏感度分析:入选的3项研究[20-21,23]对PD术后胃延迟排空进行了比较。排除了各组间部分异质性干扰,Meta分析显示各组敏感性分析PD术中胰管外引流与非引流术后胃延迟排空障碍发生率无统计学差异(图5)。

图5 胃延迟排空发生率的Meta分析 A:两组胃延迟排空发生率比较;B:胃延迟排空发生率敏感度分析Figure 5 Meta-analysis of incidence of delayed gastric emptying A: Comparison of the incidence of delayed gastric emptying between the two groups; B: Sensitivity analysis of the incidence of delayed gastric emptying
2.2.4 腹腔内出血 入选的3项研究[20,22-23]记录了术后腹腔内出血情况。Meta分析显示,PD术后胰管外引流与非引流相比腹腔内出血的发生率并没有明显减少,组间差异无统计学意义(I2=0%,RR=0.83;95%CI=0.41~1.71,P=0.62)(图 6)。

图6 腹腔内出血发生率的Meta分析Figure 6 Meta-analysis of incidence of intra-abdominal bleeding
2.2.5 腹腔积液 入选的2项研究[22-23]记录了腹腔积液发生率。Meta分析显示PD术后胰管外引流与非引流相比腹腔积液的发生率无统计学差 异(I2=0%,RR=0.70,95%CI=0.29~1.70,P=0.44)(图7)。
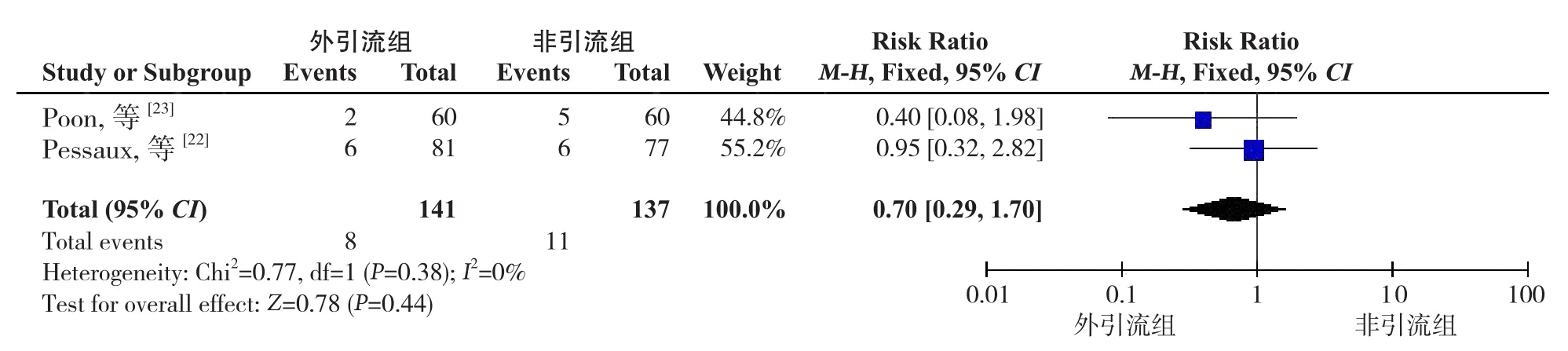
图7 腹腔积液发生率的Meta分析Figure 7 Meta-analysis of incidence of abdominal fluid collections
2.2.6 伤口感染 ⑴ 伤口感染率:入选的3项研究[21-23]记录了术后伤口感染率。Meta分析显示,PD术后胰管外引流与非引流相比伤口感染率无统计学差异,且存在一定的异质性(I2=59%,RR=0.65,95%CI=0.22~1.95,P=0.44)。 ⑵ 伤口感染率敏感度分析:排除了各组间部分异质性干扰,Meta分析显示各组敏感性分析PD术中胰管外引流与非引流术后伤口感染率无统计学差 异(I2=0%,RR=0.99,95%CI=0.51~1.90,P=0.97)(图8)。

图8 伤口感染发生率的Meta分析 A:两组伤口感染发生率比较;B:伤口感染发生率敏感度分析Figure 8 Meta-analysis of incidence of wound infections A: Comparison of the incidence of wound infections between the two groups;B: Sensitivity analysis of the incidence of wound infections
2.2.7 总体术后病死率 入选的4项研究[20-23]记录了总体病死率。Meta分析显示各组PD术中胰管外引流与非引流术后总体病死率差异无统计学意义(I2=0%,RR=0.86,95%CI=0.28~2.65,P=0.80)(图9)。

图9 总体术后病死率的Meta分析Figure 9 Meta-analysis of overall postoperative morality
2.2.8 总体术后并发症 入选的3项研究[21-23]记录了总体术后并发症。各组研究之间无明显异质性,Meta分析显示,各组研究结果差异有统计学意 义(I2=20%,RR=0.79,95%CI=0.64~0.98,P=0.03),即PD术后胰管外引流与非引流相比具有更低的术后总体并发症发生率(图10)。

图10 总体术后并发症的Meta分析Figure 10 Meta-analysis of overall incidence of postoperative complications
2.3 发表偏倚
使用漏斗图来评估本次分析中纳入文献的发表偏倚。漏斗图中无不对称现象(图11-12);另外,进行Egger检验计算,其结果表明发表偏倚的可能性较低(均P>0.05)。

图11 漏斗图 A:胰瘘;B:胃排空延迟;C:胃排空延迟敏感度分析;D:腹腔内出血;E:腹腔积液;F:伤口感染;G:伤口感染敏感度分析;H:总体术后病死率;I:总体并发症Figure 11 Funnel plots A: Pancreatic fistula; B: Delayed gastric emptying; C: Sensitivity analysis of delayed gastric emptying; D: Intraabdominal bleeding; E: Abdominal fluid collections; F: Wound infections; G: Sensitivity analysis of wound infections; H: Overall postoperative mortality; I: Overall postoperative complications

图12 分组漏斗图 A:A级与B/C级胰瘘;B:胰管直径>3 mm与≤3 mm患者;C:使用胰管空肠端侧导管黏膜吻合术患者Figure 12 Funnel plots of subgroup analysis A: Grade A vs.B/C pancreatic fistula; B: Patients with pancreatic duct diameter >3 mm vs.patients with pancreatic duct diameter ≤3 mm; C: Patients undergoing duct-to-mucosa anastomosis
3 讨 论
尽管医学在外科技术与术后管理技术方面取得了很大的进展,但是在接受PD治疗的患者中仍然有很大一部分患者发生胰瘘,且成为PD术后最常见的死亡因素[25]。造成胰瘘主要有3个原因:⑴ 吻合技术的缺陷;⑵ 胰腺-空肠吻合口周围肠管内压力升高,影响愈合;⑶ 胰腺-空肠吻合口处可被渗出的胰酶破坏。考虑到PD术后短期的安全性和稳定性,一些外科医生喜欢使用胰管支架外引流术,尽管外部支架可以防止胆汁对胰腺酶的激活,并将胰腺分泌物转移到远离吻合口的位置[26]。但是该技术的长期使用会导致胰管扩张和胰腺内分泌功能障碍,且其对胰管的损伤可造成胰管迟发性狭窄。本Meta分析主要通过集中讨论PD术后胰管外引流术对胰瘘以及相关并发症的影响,并对其有效性作出客观的评价。
通过本项M e t a分析,可以看出胰管支撑外引流在降低P D术后胰瘘方面有一定的益处(RR=0.57,P=0.002),且外引流组胰瘘发生率为15.42%,低于非引流组胰瘘发生率27.27%,说明胰管支撑外引流能有效降低胰瘘的发生率。基于ISGPF对胰瘘的定义以及其分类系统,本研究对胰瘘情况进行了B/C级与A级的亚组分析,结果表示外引流的B/C级胰瘘有更低的发生率(RR=0.57,P=0.006);而对于A级胰瘘来说并没有降低其发生率(RR=0.59,P=0.25)。另外,胰腺质地及胰管直径大小等因素对于胰瘘的发生率均有影响[27-28]。其中“软性胰腺”被定义为具有正常外分泌与内分泌,且伴有主胰管直径<3 mm而无明显纤维化的胰腺;“硬性胰腺”则被定义为外分泌与内分泌功能受损,且伴有主胰管直径>3 mm而又纤维化的胰腺[29]。入选的4篇研究中仅有Pessaux等[22]记录了不同胰腺质地的患者术后发生胰瘘的情况,所以本文未对胰腺质地对于胰瘘的影响进行Meta分析。而4篇研究中有Poon等[23]、Pessaux等[22]与Motoi等[21]3篇文献记录了胰腺直径对于术后胰瘘发生的影响。本Meta分析发现,胰管直径≤3.0 mm的患者PD术后胰管支撑外引流具有更低的胰瘘发生率(RR=0.55,P=0.003),而胰管直径>3.0 mm的患者PD术后胰管支撑外引流与非引流对于胰瘘的发生无统计学差异(RR=0.37,P=0.22)。
此外,胰腺吻合方式也是影响胰瘘的一个重要因素。胰腺空肠端侧导管黏膜吻合、胰腺空肠端端内陷吻合、胰腺空肠端侧内陷吻合等是常见的有效吻合技术。其中导管黏膜吻合术被认为是降低胰瘘的有效方法,有一些外科医生认为使用导管黏膜吻合术后,胰液并不会接触到吻合口末端,因此没有必要行外引流,胰瘘即可避免[30-31]。为了减少不同吻合方法导致的异质性,本研究根据胰腺的吻合方式也进行了亚组分析。纳入的4篇研究中,Poon等[23]与Motoi等[21]都使用了胰腺空肠端侧导管黏膜吻合技术,对其进行Meta分析可见进行导管黏膜吻合术的患者术后胰管外引流较非引流具有更低的胰瘘发生率(RR=0.42,P=0.008)。
术后并发症的发病机制通常是复杂并且多样的,不同的并发症之间也会相互影响,如胃排空延迟障碍、腹腔出血、脓肿、伤口感染等都与胰瘘的形成有着相互的联系[32],且影响着术后总体并发症的发生。因此,本文对其他一些并发症进行了相关分析。目前对于胃排空延迟的确切发病机制尚不清楚,但一些研究发现胰瘘等并发症是胃排空延迟的因素之一[33-34]。入选的4篇文献均对胃排空延迟障碍进行了讨论,其中Xiong等[20]、Poon等[23]与Motoi等[21]均表示外引流与非引流术后总体并发症发生率与胃延迟排空障碍并没有明显不同;而Pessaux等[22]则表示外引流术后并发症的下降与胃延迟排空障碍明显相关。经过合并统计量分析发现,胰管支撑外引流与非引流相比术后胃延迟排空障碍的发生无统计学差异(RR=0.79,P=0.59);经过敏感性分析,也得出相同的结论(RR=1.25,P=0.55)。因此,胃延迟排空障碍的发生与术后总体并发症发生率的关联需要进一步研究。
另外,本研究的其他术后结果比如腹腔出血(RR=0.83,P=0.62)、伤口感染率(RR=0.65,P=0.44)、腹腔积液采集(RR=0.70,P=0.44)、术后总体病死率(RR=0.86,P=0.80)等,在外引流与非引流之间并没有显示出明显的差异。由于术后并发症可能往往是相互影响、相互作用的,因此有效的胰管外引流只能起到减轻和预防并发症的局部作用。
术后总体并发症发生率的降低与胰瘘发生率的下降是否有明显相关至今并未得到一个完整的证实,入选的文献中Pessaux等[22]更倾向于使用胰管支撑外引流来降低术后胰瘘发生率(26%vs.42%)的同时显著降低总体并发症发生率(41.6%vs.61.7%)。但Poon等[23]却反驳了这种观点,其外引流组与非引流组相比胰瘘发生率(6.6%vs.20%)显著下降,但总体并发症发生率(31.6%vs.38.3%)降低却并不明显。本文汇总数据后进行Meta分析并不否认PD术后胰管外引流与非引流相比能显著降低术后总体并发症发生率(42.4%vs.53.5%,RR=0.79,P=0.03)。
虽然本文对胰管支撑外引流与非引流方式导致的术后胰瘘、胃排空延迟障碍、腹腔出血、总体并发症等数据进行了认真的核查及相关分析,但在一些方面仍然存在不足。首先,本项研究的局限性在于高质量的RCT较少,样本数量较小,一方面导致对胰管支撑外引流与非引流的一些结果不能得到更好的判断,比如胃排空延迟障碍、总体术后病死率等;另一方面由于证据较薄弱而导致不能得出各项术后并发症之间的联系。其次,不同医院及护理中心的医疗条件存在不同以及外科医生在手术技术和经验方面的差异,增加了研究的特异性;另外,对于吻合技术、胰腺残余结构、围手术期处理以及术后并发症的治疗等因素差异也可能影响到分析的结果;最后,对于纳入文献本身研究结果的评估也会带来相关的异质性。因此,对于PD术后胰管支撑引流方式的疗效评估仍然需要大量多中心随机对照研究数据作为支持。
通过本项研究发现,在PD术后胰管支撑外引流与非引流相比能有效降低胰瘘的发生率,特别是在中重度胰瘘患者或胰管直径≤3.0 mm的软胰腺患者中具有明显的差异;另外,胰管外引流也能有效降低术后总体术后并发症的发生率。在胃排空延迟障碍、腹腔出血、腹腔积液采集、伤口感染、总体术后病死率等方面并没有统计学差异。然而,由于在分析的试验中潜在的临床上及方法上的异质性,本研究结果应该谨慎解读,有待大样本高质量的RCT证据对于进一步评估胰管支架外引流的优越性。
