闭合性肺创伤65例CT诊断分析
2018-09-22林炳权许乙凯黄婵桃
林炳权,许乙凯,黄婵桃,周 芳
近年来,交通事故、高处坠落伤及其他意外伤害发生率逐年增高,闭合性肺创伤在临床急诊中越来越多见,早期诊断及治疗对患者的预后具有重要价值。闭合性肺创伤以肺挫伤及肺撕裂伤最常见,其进展可引起急性呼吸窘迫综合征,病死率高[1]。多层螺旋CT能准确诊断、评估肺挫伤及肺撕裂伤的分型及肺部损伤程度,是目前肺部创伤诊断的最佳影像学方法,为提高对肺创伤CT表现认识,现对65例闭合性胸部肺创伤患者CT结果进行分析,探讨其CT特点。
1 临床资料
1.1 一般资料 收集2016-06至2018-01我院住院治疗闭合性肺创伤65例,其中男43例,女22例;年龄3~72岁。均有明确闭合性胸部创伤史,其中交通事故伤37例,坠落伤16例,其他12例。患者均于受伤后1~24 h行首次CT检查,其中21例行多次CT检查。临床症状主要表现为胸痛53例,气促、呼吸困难47例,痰中带血或咯血28例,昏迷20例。胸部创伤包括肋骨骨折41例,气胸、血胸、血气胸29例,皮下气肿20例,其他创伤包括四肢及脊柱骨折32例,颅脑损伤38例,腹部损伤25例。
1.2 检查方法 65例CT检查均包括胸部平扫,使用西门子64层双源螺旋CT及Philiphs brilliance 256层iCT机,扫描参数为120 kV,200~250 mAs,扫描范围胸廓入口至剑突下3横指,层厚5 mm,间隔5 mm,病情较轻患者平静呼吸后屏气,病情较重患者非屏气呼吸。获取原始横轴面图像后,以1 mm层厚转送至后处理工作站,运用MPR等方法进行图像后处理,重建肺窗、纵膈窗及骨窗。
1.3 观察指标 收集患者CT检查结果,对患者受伤种类及合并伤进行分析。
1.4 结果
1.4.1 单纯肺挫伤 共49例,单个肺叶挫伤13例、 两个肺叶及以上肺挫伤36例。单肺叶挫伤病例中4例于上肺,1例位于中肺,8例位于下肺。CT表现为磨玻璃状、斑片及结节状密度增高影,边界不清,4例密度较高,部分实变,11例发生于肺叶边缘。两肺叶及以上肺挫伤病例中,17例两肺叶挫伤,19例三肺叶及以上挫伤,其中有21例出现下肺挫伤。CT表现为多发磨玻璃、斑片状或结节状密度增高影,边界不清,其中19例出现实变,10例出现肺不张。以上CT表现大部分是混合存在的(图1)。
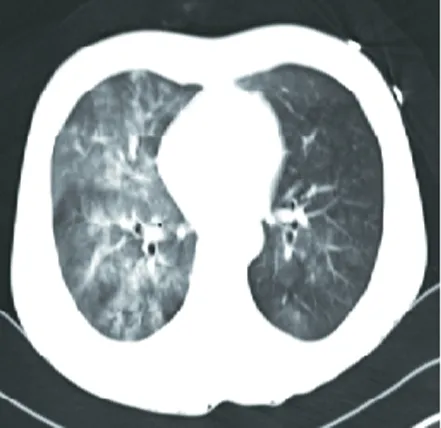
图1 交通事故所致肺挫伤合并肺撕裂伤CT
交通事故所致肺挫伤,双肺弥漫分布磨玻璃、斑片及小结节状密度增高影,密度不均,边界不清,以右肺为著
1.4.2 肺撕裂伤合并肺挫伤 共16例,撕裂伤共31个病灶,27个病灶位于肺下叶,病灶大部分位于肺外缘或紧贴胸膜,单发病灶8例,多发病灶8例。31个病灶中,6个病灶呈气囊腔型,CT表现为类圆形或长条状透亮影;21个病灶呈气液囊腔型,CT表现为类圆形或长条形透亮影,其内可见气液平面,内壁光滑(图2)。4个病灶呈肺内血肿型,表现为肺内结节状或团块状高密度影,边缘清楚。以上16例肺撕裂伤周围均可见有不同程度的肺挫伤。
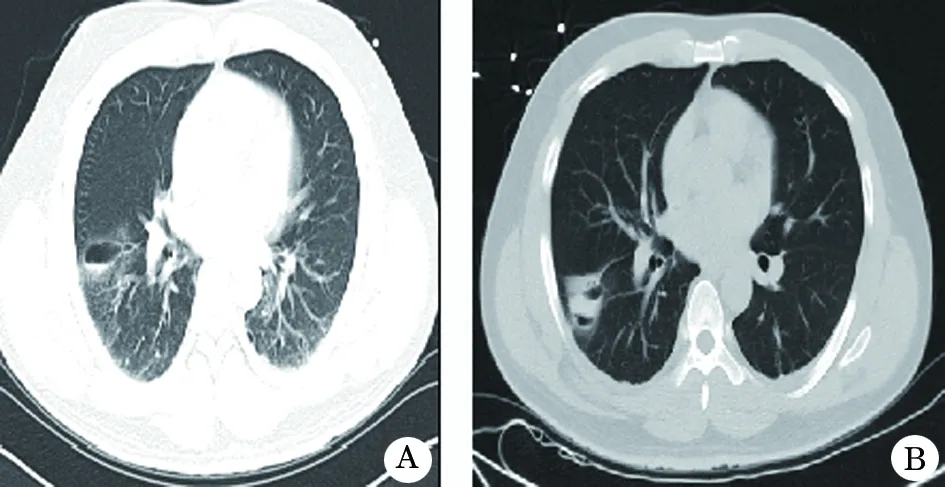
图2 高处坠落伤所致肺撕裂伤CT
A.右肺下叶背段可见椭圆形气液囊腔影,边界清晰,其内可见液平,周围可见絮状稍高密度影;B.3 d后复查示气囊腔内液体较前稍增多,周围渗出影已基本吸收
2 讨 论
胸部创伤通常由暴力所致,以胸膜腔是否与外界直接相通,分为闭合性创伤和开放性创伤,以前者最常见,多是交通事故引起。闭合性肺组织创伤一般较为隐蔽,受损机制比较复杂。肺部创伤主要有肺挫伤、肺撕裂伤,极少部分可合并肺疝形成[2]。闭合性肺创伤在诊断上主要依靠胸部X线片及CT检查。胸部X线片简单、便捷,对肺部受损的情况能得到较准确的诊断,同时还可及时、动态观察,但其对肺挫伤、肺撕裂伤一些细节诊断方面显示欠佳。而多层螺旋CT密度分辨率高,能直接显示肺部受损情况,对肺损伤病灶细节显示较胸部X线片更清晰,能为临床准确判断肺部创伤程度、分型及观察病情进展、恢复情况提供准确的依据。
胸部创伤中最常出现的是肺挫伤,主要是外力作用于胸壁使得胸腔缩小,胸内压增大压迫肺组织引起损伤,当胸廓弹性回复时又产生负压进一步加重原损伤区的损伤,肺实质在这种暴力作用下使得肺泡或肺毛细血管壁损伤,使得血浆蛋白和红细胞渗入肺泡内和肺间质,引起肺泡内出血或间质水肿[3]。肺挫伤一般很少出现肺表面的裂伤。肺挫伤CT上表现为肺纹理的增粗、紊乱及模糊,肺实质内形成磨玻璃影、小斑片状、结节及大片状高密度影,边界不清,部分可见肺不张。若肺组织损伤较轻则表现一叶局限分布或多肺叶散在、多发斑片、结节及絮状稍高密度影,病灶多分布于肺组织外缘,本组病例中40例出现于肺边缘。若创伤较重,则病灶密度更高,为肺内出血较多,其可融合成大片状甚至以叶段分布的密度增高影,密度不均匀,以受伤侧为著,常由于发生对冲伤,致另一侧肺相同CT表现,但两侧肺病灶分布及密度不同,本组中23例由于渗出及出血较多,出现实变影。若损伤及支气管断裂、闭塞或由分泌物堵塞,可形成肺实变不张,10例可见到肺不张。
胸部创伤中,肺撕裂伤较肺挫伤少见,其临床症状相对较重,多由于较大的外力直接作用于胸壁,肺组织在外力作用下撕裂,弹力作用使周围肺组织回缩,撕裂口溢入气体从而形成肺撕裂伤类型中的气囊腔型,气囊壁由小叶间间质结缔组织组成,其囊腔大小为1~14 cm[4,5],气囊腔内如有积聚液体可转化为气液囊或肺内血肿,也可由肺内血肿或气液囊腔内的液体经小支气管引流后遗留,液体多是为邻近血管破裂流入。气液囊型是肺撕裂伤最常见的类型,其好发于胸膜下或脊柱旁[6,7]。肺撕裂伤多发生于双肺下叶,肺撕裂伤多伴有肺挫伤发生[8]。肺撕裂伤CT表现为3型:(1)气囊腔型,表现为肺实质内或胸膜下透亮含气腔,边缘光滑,多发生于肺组织边缘,多发气囊腔有时可沿肺纹理分布,呈串珠或索条状排列,其形成原因可能是肺内小支气管破裂,气体积聚于肺间质内而形成。单纯气囊腔相对少见[9]。本组病例中只出现6个气囊腔型撕裂伤,其中4个转化成气液囊腔,2个病灶未随访。(2)气液囊腔型,表现为肺内或胸膜下透亮含气腔内见高密度的液平,囊腔内壁光滑,此征象是肺撕裂伤最典型的表现,该类型在本组出现最多,有21个气液囊腔,其中有14个进行随访,6个吸收,8个进展为肺内血肿,这是最常见的转化类型。(3)肺内血肿型,表现为肺内类圆形高密度影,边缘清楚,密度高、均匀,也是以肺外周常见。本组病例中出现4个肺内血肿,随访其中2个1个病灶缩小,1个病灶完全吸收。文献[10]报道,肺撕裂伤中的气囊及气液囊85%发生于儿童或青少年,可能由于青少年肋骨有较好的顺应性,可将更大的外力传递至肺实质,但其合并骨折少见。当血肿转化为气液囊时要警惕合并有肺脓肿,其继发感染不少见,有38%可能发展成肺脓肿[11],本组中未发现此类型转化。部分肺部创伤还可表现为胸膜下气泡影,CT表现为胸膜下条形或类圆形透亮影,多位于背侧,一般较小,局限,与气胸所形成的带状表现不同,其发生的机制可能为肺边缘肺泡断裂所致,当撕裂区域较大时,可进展为气胸或气液胸。本组中出现7例。
肺挫伤诊断相对容易,肺撕裂伤有时隐藏在肺挫伤中,需要随访观察,部分肺挫伤吸收后表现为肺组织内囊腔,肺撕裂伤可以以一种类型或多种类型同时存在,各类型之间还常随时间而发生转化,所以诊断肺撕裂伤时需要注意其各种类型的改变。肺挫伤需与肺内感染性病变鉴别,主要需与吸入性肺炎鉴别,这是由于部分患者在外伤昏迷时可误吸引起肺部炎性反应,与肺挫伤重叠,其次需与病患本身肺部感染鉴别。肺撕裂伤中的肺气囊腔型需与肺囊肿、肺大泡及支气管扩张等鉴别,气囊腔形态多为类圆形或长条形,多发生于肺外缘或近胸膜下,治疗后可消失,也可转化为气液囊腔或肺内血肿。气液囊腔需要肺脓肿、肺囊肿合并感染或肺结核空洞鉴别,创伤性肺气液囊腔有外伤史,多见于下肺近胸膜处。如果肺撕裂伤表现为肺内血肿,则需与球形肺炎、肺肿瘤相鉴别,肺血肿边缘清楚,密度较高,增强不强化,而球形肺炎、肺肿瘤一般边界不清,增强扫描可发生强化。
目前,多排螺旋CT在临床上已得到广泛的应用,特别是在肺部检查的应用,其不仅直接显示出闭合性肺部创伤的程度及分型,还可随访观察创伤进展及恢复情况,为临床及时判断肺部创伤提供可靠依据,是目前肺部创伤最有效的影像诊断方法。
