术前新辅助化疗治疗局部晚期宫颈癌的临床价值
2018-09-20杨慧春陈彬彬宋宝萍柴泽英
杨慧春,陈彬彬,宋宝萍,柴泽英,陈 星
(浙江省台州医院妇产科,浙江 台州 317016)
宫颈癌是女性群体常见的恶性肿瘤之一,其死亡率在女性癌症中高居第二位,其中局部晚期宫颈癌(locally advanced cervical cancer,LACC)是指局部肿瘤直径≥4cm,临床分期为ⅠB2~ⅡA2期,易发生淋巴转移,且常规手术治疗出血量较多,并发症发生风险较高[1]。研究报道,新辅助化疗(neoadjuvant chemotherapy,NACT)后进行手术在临床上可行,可减轻肿瘤负荷,提高肿瘤切除率,降低术后高危病理因素的发生风险,改善LACC患者的生命质量[2-3]。铂类是临床常用抗癌药物,具有较高的生物活性,紫杉醇可使细胞凋亡,在鳞癌中表现出活性,辅助治疗效果理想,二者联合辅助治疗卵巢癌、肺癌、子宫内膜癌等有较好疗效[3-4]。基于此,本研究采用紫杉醇+顺铂的化疗方案,探讨术前新辅助化疗对LACC患者术中出血量、术后淋巴结转移率及血清DcR3、Survivin、VEGF-C水平的影响。
1资料与方法
1.1资料来源
选取2010年8月至2012年6月于浙江省台州医院诊治的86例LACC患者作为研究对象,所有研究对象均经病理学确诊。采用随机数字表法随机将所有研究对象分为对照组和观察组,两组各43例,其中对照组年龄为28~64岁,平均年龄(47.82±8.34)岁,根据国际妇产科联盟(International Federation of Gynecology and Obstetrics, FIGO)标准进行临床分期:ⅠB2期13例,ⅡA1期19例,ⅡA2期11例,病理类型:腺癌5例,鳞癌38例,病理分级:G1级7例,G2级17例,G3级19例;观察组年龄为30~65岁,平均年龄(49.25±8.61)岁,临床分期:ⅠB2期13例,ⅡA1期18例,ⅡA2期12例,病理类型:腺癌7例,鳞癌36例,病理分级:G1级8例,G2级15例,G3级20例。两组患者在年龄、临床分期、病例类型、病理分级等一般临床资料方面差异均无统计学意义(均P>0.05),具有可比性。
1.2纳入与排除标准
纳入标准:①患者均经阴道镜或宫颈活检病理确诊;②患者年龄为25~65岁;③患者符合FIGO临床分期:ⅠB2~ⅡA2期,肿瘤直径为4~10cm;④患者术前未接受过化疗、同步放化疗或内分泌治疗;⑤经医院医学伦理会批准,患者及其家属均签署知情同意书。排除标准:①患者合并心、肝、肾等器官严重功能异常;②患者合并其他肿瘤疾病;③患者伴有凝血功能障碍;④患者骨髓储备功能抑制,即外周血管白细胞计数<4×109/L,血小板计数<100×109/L;⑤患者对本研究所用药物有过敏反应;⑥患者处于哺乳期或妊娠期。
1.3方法
对照组直接给予宫颈癌根治术,患者全身麻醉,气管插管处理,于正中绕脐上方5cm处行一适宜大小切口,进行广泛性子宫切除术+盆腔淋巴结清扫术。观察组采用NACT后进行手术,化疗方案选用紫杉醇(国药准字H20058655,5mL:30mg)+顺铂(国药准字H20040813,6mL:30mg),分别于使用紫杉醇前12h、6h给予患者口服地塞米松(国药准字H35021170,0.75mg/片)3.75mg,使用紫杉醇前0.5h给予盐酸苯海拉明片(国药准字H32021430,25mg/片)50mg,化疗第1天根据患者具体病情选择紫杉醇用量(以135~175mg/m2计算),加入500mL的5%葡萄糖溶液中静脉滴注3h,同时给予心电监护;以70mg/m2计算顺铂用量,加入100mL的3%生理盐水中分3d静脉滴注,并给予3d常规水化治疗,液体入量为2 500~3 000mL/d,记录水化期间24h液量出入情况,保证尿量>100mL/h,化疗期间给予5-HT3受体拮抗剂止吐。1个疗程为10d,连续进行2个疗程。化疗结束2~3周进行手术治疗,手术过程与对照组相同。两组卵巢功能正常的患者可予以保留,行卵巢上移术;手术后出现宫旁脉管瘤栓、盆腔淋巴结转移、阴道及宫旁切缘阳性等危险因素的患者给予术后放疗。
1.4疗效判定标准
NACT前后进行常规妇科检查,结合CT或MRI评估肿瘤大小,根据实体瘤的疗效评价标准(criteria for evaluating the efficacy of solid tumors,RECIST)[5]对临床疗效进行判定:完全缓解(complete remission,CR):肿瘤消失,未出现新病灶;部分缓解(partial remission,PR):肿瘤最大径缩小≥30%,未出现新病灶;稳定(stable disease,SD):肿瘤最大径缩小<30%,或增大≤25%;进展(progressive disease,PD):肿瘤最大径增大>25%,或出现新病灶。总有效率为完全缓解率与部分缓解率之和。
1.5观察指标
观察并记录两组患者术中情况、术后病理情况、治疗前及术后1个月血清DcR3、Survivin、VEGF-C水平变化情况和生存情况。①术中情况:统计并比较两组手术时间及术中出血量;②术后病理情况:统计并比较两组手术后癌细胞浸润肌层率、淋巴结转移率、宫旁阳性率、脉管栓塞率及阴道切缘阳性率;③血清诱捕受体3(decoy receptor 3,DcR3)、凋亡抑制基因(survivin)、血管内皮生长因子-C(vascular endothelial growth factor-C,VEGF-C)水平。分别于治疗前及术后1个月采集两组空腹静脉血5mL,分离血清后采用酶联免疫吸附测定法检测血清DcR3、Survivin、VEGF-C水平;④生存情况:两组随访39~68个月,中位随访时间为54个月,患者均进行全身检查及常规妇科检查,CT或MRI检查1次/年,无进展生存期(progression free survival,PFS)为治疗时间到复发时间或最后随访时间,总生存期(overall survival,OS)为确诊时间到死亡时间或最后随访时间。
1.6统计学方法

2结果
2.1观察组术前疗效评价
观察组NACT后,33例有效,疗效总有效率为76.74%,其中ⅠB2期、ⅡA1期及ⅡA2期总有效率分别为76.92%(10/13)、83.33%(15/18)和66.67%(8/12),见表1。
表1观察组各临床分期术前疗效情况(n)
Table 1 Preoperative curative effect of different clinical stages in observation group(n)

2.2两组术中情况比较
所有患者均完成宫颈癌根治术,观察组手术时间、术中出血量均低于对照组,差异有统计学意义(P<0.05),见表2。
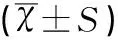
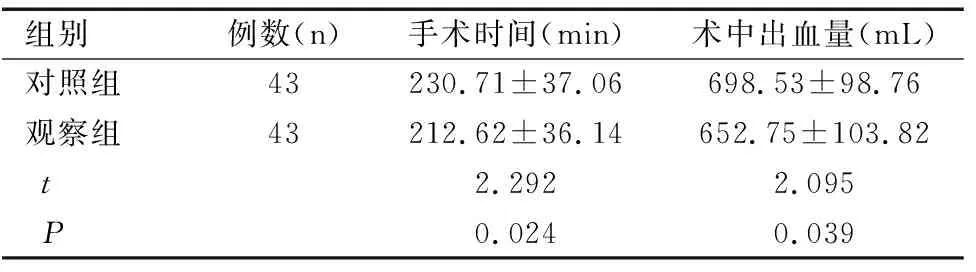
组别例数(n)手术时间(min)术中出血量(mL)对照组43230.71±37.06698.53±98.76观察组43212.62±36.14652.75±103.82t2.2922.095P0.0240.039
2.3两组术后病理情况比较
两组术后常规病理检查,对照组癌细胞浸润肌层发生率、淋巴结转移率、宫旁阳性率、脉管栓塞率及阴道切缘阳性率分别为86.05%(37/43)、30.23%(13/43)、13.95%(6/43)、25.58%(11/43)、13.95%(6/43),观察组分别为65.12%(28/43)、9.30%(4/43)、0.00%、6.98%(3/43)、0,观察组均明显低于对照组(均P<0.05),见表3。
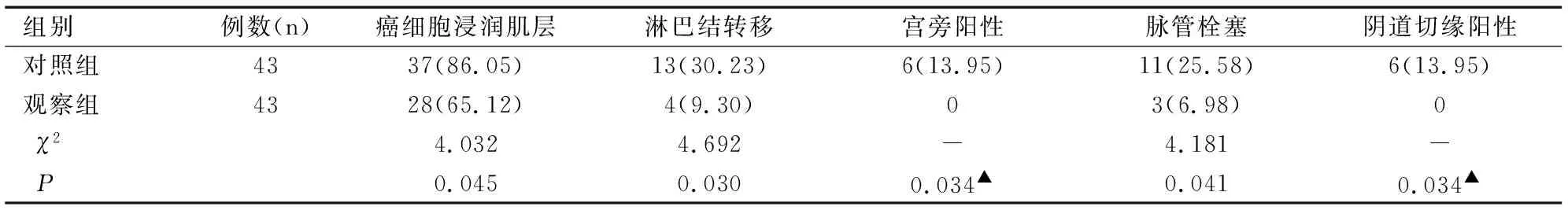
表3 两组术后病理情况比较[n(%)]Table 3 Comparison of postoperative pathological conditions between two groups[n(%)]
注:▲为Fisher概率法检验。
2.4 两组DcR3、Survivin、VEGF-C水平比较
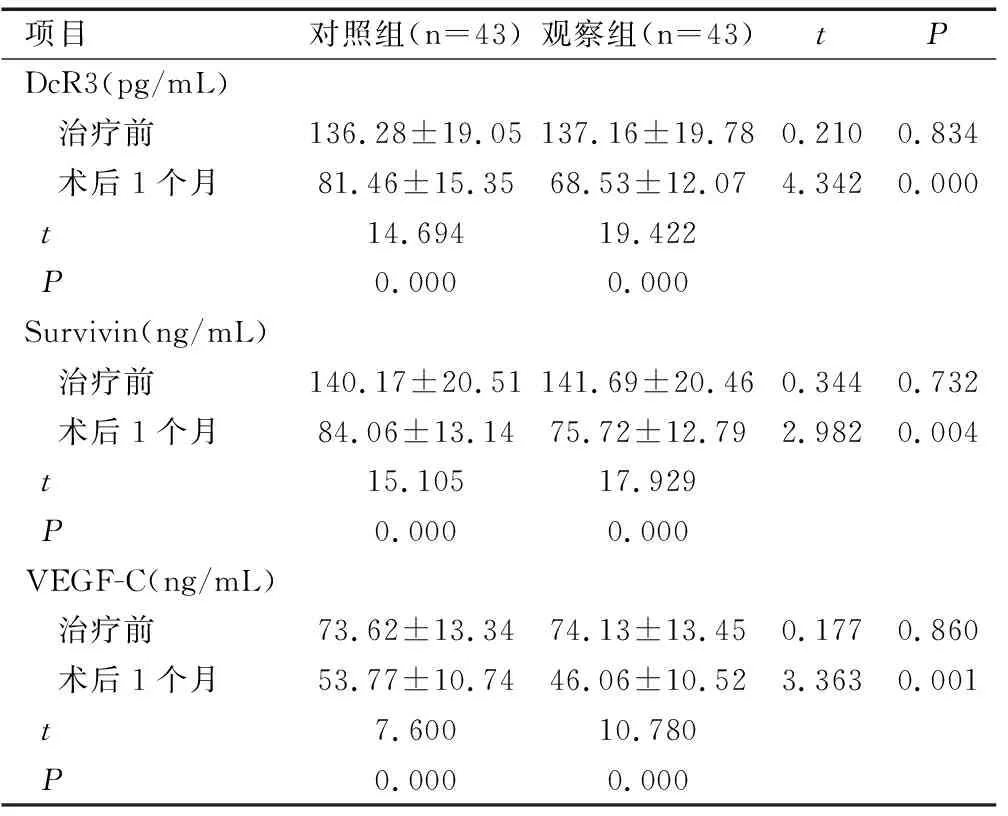
治疗前两组血清DcR3、Survivin及VEGF-C水平比较,差异均无统计学意义(均P>0.05),术后1个月,两组DcR3、Survivin、VEGF-C水平均明显降低(均P<0.05),与对照组比较,观察组各因子水平均明显偏低(P<0.05),见表4。

项目对照组(n=43)观察组(n=43)tPDcR3(pg/mL) 治疗前136.28±19.05137.16±19.780.2100.834 术后1个月81.46±15.3568.53±12.074.3420.000t14.69419.422P0.0000.000Survivin(ng/mL) 治疗前140.17±20.51141.69±20.460.3440.732 术后1个月84.06±13.1475.72±12.792.9820.004t15.10517.929P0.0000.000VEGF-C(ng/mL) 治疗前73.62±13.3474.13±13.450.1770.860 术后1个月53.77±10.7446.06±10.523.3630.001t7.60010.780P0.0000.000
2.5两组生存情况比较
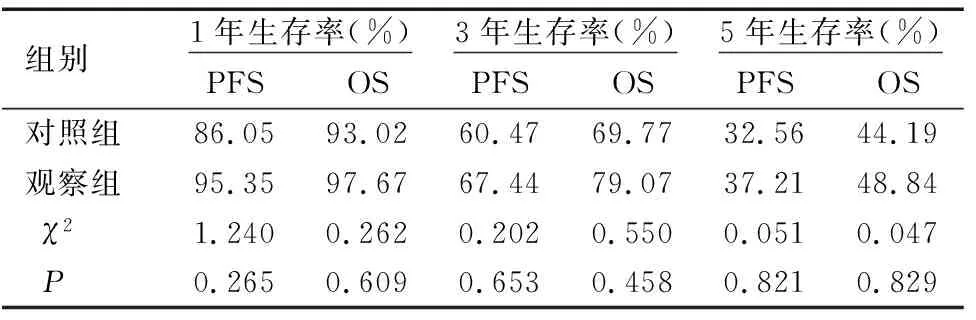
所有患者均完成随访,观察组1年、3年及5年的PFS和OS与对照组比较,差异均无统计学意义(均P>0.05),见表5。
表5两组生存情况比较
Table 5 Comparison of survival between two groups
组别1年生存率(%)3年生存率(%)5年生存率(%)PFSOSPFSOSPFSOS对照组86.0593.0260.4769.7732.5644.19观察组95.3597.6767.4479.0737.2148.84χ21.2400.2620.2020.5500.0510.047P0.2650.6090.6530.4580.8210.829
3讨论
3.1 NACT治疗LACC的应用
宫颈癌是一种常见的妇科恶性肿瘤,发病率及死亡率均较高,据统计,约80%的宫颈癌患者诊断时已达中晚期,表现出下肢肿痛、尿毒症、贫血等临床症状[6-7]。LACC局部体积较大,易发生淋巴结转移,且常合并腺鳞癌、黏液腺癌等不良预后因素,因此直接行宫颈癌根治术难度较大,术后易发生转移,预后较差。NACT是在给予LACC患者手术前应用全身或局部性化学治疗,使患者肿瘤病灶缩小,控制亚临床病灶,降低LACC的临床分期,同时抑制肿瘤活力,减小手术操作难度,提高肿瘤切除率,达到改善预后,减少局部转移的目的[8]。铂类是NACT联合化疗方案的基础,其中顺铂作为最有效的抗癌毒性药物,在LACC临床治疗中应用较多,疗效肯定,且化疗毒性在可接受范围,紫杉醇通过打破细胞的微管聚合及解聚平衡,影响细胞凋亡,二者联合在肿瘤治疗中的疗效已被证实和肯定[9]。
3.2 NACT治疗LACC的临床效果
NACT的近期疗效可通过临床反应率来评定,研究报道,NACT的有效反应率较高,处于69.4%~95.0%之间[10]。本研究结果提示,观察组NACT总有效率为76.74%,其中ⅠB2期、ⅡA1期、ⅡA2期总有效率分别为76.92%、83.33%和66.67%,化疗后患者均可接受手术,进一步证实NACT近期疗效理想。有研究显示,NACT组平均手术时间与直接手术组比较,无显著差异,术中出血量则明显减少[11]。另一项研究显示,NACT组平均手术时间明显短于直接手术组,两组术中出血量比较,无显著差异[12]。与以上研究结果不同,本研究结果表明观察组平均手术时间及术中出血量均明显低于对照组,推测可能受患者临床分期及手术水平的影响。研究表明,与直接手术组比较,NACT组宫旁受累率与淋巴结转移率均明显偏低[13-14]。本研究提示,观察组术后病理癌细胞浸润肌层发生率、淋巴结转移率、宫旁阳性率、脉管栓塞率及阴道切缘阳性率均明显低于对照组,表明NACT能够降低肿瘤细胞活性,控制微小转移,减少局部复发,改善患者预后。DcR3能够反映肿瘤细胞的凋亡程度,Survivin可抑制细胞凋亡,二者在体内表达水平与宫颈癌的发展有密切关系,如肿瘤细胞得到有效控制,二者水平均表现下降[15-16]。本研究提示,术后1个月,两组DcR3、Survivin、VEGF-C水平均明显降低,且观察组各因子水平均明显低于对照组,进一步表明NACT能够有效降低DcR3、Survivin、VEGF-C水平,提高肿瘤切除率,控制淋巴结转移。目前,NACT的远期疗效仍存在争议,有研究显示,NACT组PFS与OS均有提高[17]。但有研究报道,NACT组术后病理中高危因素明显降低,而生存率明显低于直接手术组[18]。本研究提示,观察组1年、3年及5年生存率与对照组比较,均无明显差异,推测可能NACT缩小肿瘤体积,常规检查难以发现部分微小转移灶,使部分需要术后放疗的患者免于放疗,从而降低NACT的远期疗效。
综上所述,术前NACT在LACC治疗中近期疗效较好,能够减少术中出血量,控制微小转移,降低术后淋巴结转移率,同时降低血清DcR3、Survivin、VEGF-C水平,提高肿瘤切除率,提高患者生活质量。本研究局限性在于纳入病例不足,无法充分研究NACT的远期疗效,未来还需进一步探讨,以真正评估NACT的临床作用。
