脑胶质瘤切除术中目标导向液体对患者的脑保护作用
2018-08-24谢小伟张海罡
谢小伟 张海罡
脑胶质瘤患者病变部位及周围脑组织在术中会出现缺氧及机械性损伤,且术前长时间的脱水治疗、禁食及长时间手术、大量出血,会导致患者围术期出现不同程度的脑组织水肿、缺氧、坏死,甚至出现神经细胞能力代谢紊乱。液体治疗的目的是维持血压正常,处理个体原发病时也要改善微循环灌注,恢复有效循环血容量,同时加强保护组织器官功能[1]。而围术期使用正确的液体治疗,可以维持稳定的脑灌注压、有效循环血容量,从而降低患者病残率、死亡率[2]。目前,临床上在神经外科围术期使用液体治疗存在矛盾,术中限制输液可以减轻、预防脑水肿,但是过分限制液体会导致机体储备不足,若失血失液则难以代偿,出现血流动力学剧烈波动及相对低血容量,增加了手术的麻醉管理难度,影响手术的效果[3]。目标导向液体治疗是根据患者的性别、年龄、体重、疾病类型、容量状态、术前全身状况及合并症等指导及反馈信息监测下,采取个体化的补液方案[4]。目前,目标导向液体治疗在脑胶质瘤术中研究较少,本文探讨了目标导向液体治疗对脑胶质瘤患者的脑保护作用。
1 资料与方法
1.1 一般资料
选择我院2013年1月至2017年11月收治的67例脑胶质瘤患者,所有患者均经病理检查证实为脑胶质瘤,年龄46~65岁,BMI 18~25 kg/m2,ASA分级为Ⅱ~Ⅲ级。排除意识不清楚者、近期服用过抗抑郁药或镇静剂者、严重听力或视力障碍者、术前简易智能量表评分低于23分者。根据入院先后顺序,将所有患者分为观察组(32例)及对照组(35例)。观察组给予目标导向液体补液,对照组给予常规补液。本文所有患者或家属知情同意,并经医院伦理委员会批准同意。两组一般情况对比,差异无统计学意义,P>0.05。
1.2 方法
两组患者术前均禁食12 h,禁饮8 h。麻醉前30 min静脉注射0.01 mg/kg盐酸戊乙奎醚,0.04 ml/kg氟芬合剂及0.04 mg/kg咪达唑仑来减轻穿刺置管的不适。入室后监测心电图、无创血压、脉搏氧饱和度。局麻下,右侧颈内静脉置入双腔中心静脉导管来监测中心静脉压。经股动脉置入4F热稀释导管,通过PULSION压力传感器,与PiCCO监测仪连接,用经肺温度稀释法测定胸腔内血容积指数(ITBI)及心指数(CI)。靶控输注异丙酚(血浆靶浓度为3~3.5 μg/ml)及瑞芬太尼(室效应浓度为2~4 ng/ml)来进行全麻诱导,患者入睡后,静脉注射0.15 mg/kg的顺苯磺酸阿曲库铵,使用面罩给氧去氧2 min后,插入气管导管,之后行机械通气,通气参数设置为RR 13~15次/min,VT 6~8 ml/kg,吸呼比为1∶2,吸入氧浓度为60%。维持麻醉中,瑞芬太尼效应室靶浓度为2~4 ng/ml,丙泊酚血浆靶浓度为2.5~3.5 μg/ml,顺苯磺酸阿曲库铵为0.05 mg/kg·h,麻醉期间维持Narcotrend值为E0~E1,呼吸末二氧化碳分压30~33 mmHg。
观察组:入室后开始以5 ml/kg·h的速度匀速输入琥珀酰明胶注射液,前负荷状态中,ITBI为800~1 000 ml/m2,若ITBI低于800 ml/m2时为低容量时点,给予6%的羟乙基淀粉130/0.4进行扩容治疗,在15 min内以5 ml/kg速度输完,若ITBI超过1 000 ml/m2为高容量,静脉注射0.1 mg/kg的呋塞米。
对照组:输液总量为生理需要(4-2-1法则)加4 ml/kg的额外补充量,用琥珀酰明胶注射液补充。
两组均及时进行输血治疗,来维持Hb≥90 g/L,Hct 为30%左右,必要时用血管活性药物维持MAP在60~100 mmHg。麻醉诱导后,所有患者均立即采用保暖措施,维持患者鼻咽温度在34 ℃~36 ℃,经肺温度稀释法测量期间,需要避免体温波动超过0.1 ℃。
1.3 检测指标
①观察两组的手术时间、监护病房停留时间及住院天数;②观察两组的晶体液用量、胶体液用量、总输液量、尿量、出血量及血管活性药物使用情况;③两组分别于麻醉诱导前(T1)、切开硬脑膜(T2)、取瘤完毕(T3)、术毕(T4)及术后24 h(T5)用肺温度稀释法监测不同时间点的CI;④用脑梗死患者临床神经功能缺损程度患者术后12 h及术后24 h的神经功能缺损评分(NIHSS),用简易智能量表评分量表(MMSE)评定患者术前及出院时的MMSE评分。
1.4 统计学方法
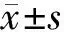
2 结果
2.1 两组手术时间、监护病房停留时间及住院天数对比
两组手术时间、监护病房停留时间及住院天数对比,差异均无统计学意义,P>0.05,见表1。

表1 两组手术时间、监护病房停留时间及住院天数对比
2.2 两组的晶体液用量、胶体液用量、总输液量、尿量、出血量及血管活性药物使用情况对比
与对照组相比,观察组的胶体液用量、总输液量、尿量明显高于对照组,P<0.05,两组晶体液用量、出血量及血管活性药物对比无统计学意义,P>0.05,见表2。
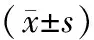
表2 两组晶体液用量、胶体液用量、总输液量、尿量、出血量及血管活性药物使用情况对比
2.3 两组不同时间点CI对比
两组T5时CI明显高于T1,P<0.05,而两组T1~T4间比较无统计学意义,P>0.05;与对照组相比,观察组在T5时的CI明显高于对照组,P<0.05,见表3。
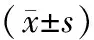
表3 两组不同时间点CI对比
注:与T1对比,*为P<0.05。
2.4 两组不同时间点NIHSS及MMSE评分对比
两组术后12 h NIHSS评分比较无统计学意义,P>0.05,而术后24 h NIHSS评分均较术后12 h明显降低,且观察组明显低于对照组,P<0.05;两组术前MMSE评分比较无统计学意义,出院时两组MMSE较术前均明显升高,且观察组明显高于对照组,P均<0.05,见表4。

表4 两组不同时间点NIHSS及MMSE评分对比分)
3 讨论
两组患者均接受脑胶质瘤手术,且一般资料、手术时间、监护病房停留时间及住院天数对比,差异均无统计学意义,排除了病种、术前生理状况、手术时间等对结果的干扰,两组术间维持Narcotrend值为E0~E1,呼吸末二氧化碳分压30~33 mmHg,排除了CO2分压及麻醉深度对结果的影响,两组采用相同的麻醉方法,排除了麻醉因素对结果的影响。
监测CI对输血、补液及心血管药物治疗有重要的指导意义[5]。表2结果表明,与对照组相比,观察组的胶体液用量、总输液量、尿量明显高于对照组,表明目标导向液体补液在保证机体灌注的同时,不会增加脑水肿的风险,有利于神经外科围术期的治疗。
表3结果表明,观察组在T5时的CI明显高于对照组,P<0.05,表4结果表明,两组术后24 h NIHSS评分均较术后12 h明显降低,且观察组明显低于对照组;出院时两组MMSE较术前均明显升高,且观察组明显高于对照组,P均<0.05,表明目标导向液体补液时CI在术后24 h上升,可以提高患者的预后。主要是由于目标导向液体补液是以准确的前负荷监测为首要条件,ITBI较传统CVP及MAP更能准确的反应心脏前负荷、维持有效血容量,本文以正常Hct、Hb、MAP等指标更能准确的反应心脏前负荷,从而提高疾病的预后[6]。
本文中两组在术后12 h的NIHSS与对照组无统计学意义,但是术后24 h观察组明显低于对照组,可能是由于手术操作导致患者脑水肿的高峰期在术后12 h还没消退,脑胶质瘤患者术后固有的病理、生理改变超过了目标导向液体补液的优势,导致术后12 h两组的NIHSS均较高,而术后12 h至24 h,目标导向液体补液效果凸显,使得NIHSS评分逐渐下降[7]。
MMSE评分可以评价术后患者的认知功能,其评价敏感度为87%,特异度为82%,简单易行,可以快速、全面、准确的反应患者的认知功能及智力状态[8]。本文中术前两组MMSE评分无统计学意义,而出院时观察组的MMSE评分明显高于对照组,主要是由于脑胶质瘤对神经组织长期压迫,术中机械刺激、手术牵拉,均会导致术区及其周围组织缺血缺氧,从而影响神经细胞活性,而目标导向液体补液时,可以保证机体液体量更加趋于平衡,从而改善脑微循环,降低脑代谢率,减少脑部损伤,进而提高患者的认知功能[9-10]。
综上所述,目标导向液体补液可以提高脑胶质瘤患者围术期胶体液用量、总输液量、尿量,提高术后24 h的CI、NIHSS评分及出院时的MMSE评分,有利于保护脑组织。
