2种不同拔牙方式矫治前后安氏Ⅱ类1分类错青少年患者软硬组织侧貌的比较
2018-06-01马啸远杨军星
马啸远,张 祎,姜 欢,杨军星,胡 敏
(吉林大学口腔医院正畸科,吉林 长春130021)
1 资料与方法
1.1 一般资料
选取2008—2016年吉林大学口腔医院正畸科60例治疗已完成的患者作为研究对象。纳入标准:①青少年,初诊年龄为12~15岁,无明显颞下颌关节症状;②安氏Ⅱ类1分类错,磨牙远中关系,上前牙唇倾,软组织侧貌凸面型,U1-SN >105.7°,ANB≥4°;③矫治完成时获得I 类磨牙及尖牙关系,正常的前牙覆覆盖;④均为固定矫治器矫治,直丝弓矫治技术,未佩戴功能矫治器; ⑤矫治前后头颅侧位片清晰,临床矫治记录完整。排除标准:有正畸治疗史、严重外伤史、缺失牙(第三磨牙除外)、遗传性疾病史或其他慢性病者。实际纳入患者60例,男性24例,女性36例,平均年龄(13.19±1.27)岁,平均疗程(23.7±2.9)个月。所有患者在治疗开始时根据不同的牙列拥挤度、牙弓突度、磨牙关系以及Spee曲线深度选择2种不同的拔牙方式进行治疗。现根据患者所采取的不同拔牙方式分为2组。①44/44 组:拔除上下颌4颗第一前磨牙(30 例),平均年龄(13.31±1.25)岁,平均疗程(22.8±2.5)个月;②44/55组:拔除上颌2颗第一前磨牙、下颌2颗第二前磨牙 (30 例) ,平均年龄(13.03±1.31)岁,平均疗程(24.5±3.2)个月。2组患者性别、年龄和病程比较差异无统计学意义(P>0.05),具有可比性。本研究获吉林大学口腔医院伦理委员批准,患者及家属知情并签署知情同意书。
1.2 研究方法
在Dolphin软件中,对治疗前后拍摄的X 线头颅侧位片进行定点、描绘、测量和收集数据。采用眶耳平面作为测量的基准平面,参照Holdaway 和Burstone等软组织分析方法和传统的硬组织测量方法定点,描绘X线侧位片,相应的测量标志点及参考平面见图1。所有测量操作均由相同医师在一段连续的时间内完成,测量值取3次测量的平均值。
1.3 测量指标
硬组织测量指标:覆盖(Overjet)、SNA、SNB、ANB、U1-NA、U1-NA距、L1-NB、L1-NB距、U1-SN、MP-SN、L1-MP、U1-L1、FH-NP、NA-PA、A-NP距、Y轴角、Pg-NB距、Ar-Go-Me、上面高(UFH)、下面高(ULH)和后前面高比(S-Go/N-Me)。软组织测量指标:面型角(FCA):G-Sn-Pg’、鼻唇角(NLA):Cm-Sn-UL、软组织面角(FH-N’Pg’)、H角、颏唇沟角(LL-B’-Pg’)、上唇倾角(A’UL-FH)、下唇倾角(B’LL-FH)、上下唇角(A’UL- B’LL)、上唇突度(UL-SnPg’)、下唇突度(LL-SnPg’)、上唇-E线距(UL-ELine)、下唇-E线距(LL-ELine)、鼻下点-H线距(Sn-HLine)、颏唇沟深度(B’-HLine)、上唇基厚(A-A’)、下唇基厚(B-B’)、颏厚(Pg-Pg’)、软组织上面高(stUFH)、软组织下面高(stLFH)和软组织上下面高比(stFH Ratio)。见图1。

图1 软硬组织中测量标志点和参考平面
Fig.1 Land marks and reference planes of soft and hard tissues
1.4 统计学分析
2 结 果
2.1 2组患者临床疗效
2.2 2组患者治疗前后硬组织的测量指标
与治疗前比较,治疗后2组患者Overjet、ANB、U1-NA、U1-NA距、U1-SN、NA-PA和A-NP均减小(P<0.01),U1-L1和Pg-NB增大(P<0.05或P<0.01);44/44组患者SNA和L1-NB距减小(P<0.05);44/55组患者的FH-NP增大(P<0.05)。治疗前后2组患者硬组织测量指标变化量(T2-T1)比较差异无统计学意义(P>0.05)。见表1。
表1 2组患者治疗前后硬组织测量指标
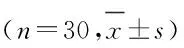

GroupOverjet(l/mm)SNA(θ/°)SNB(θ/°)ANB(θ/°)U1-NA(θ/°)44/44 Before treatment(T1)5.20±2.4482.44±3.7476.30±3.326.13±1.8328.28±5.99 After treatment(T2)2.75±0.70**81.66±3.41*76.55±2.985.11±2.03**19.44±6.39** T2-T1-2.44±2.53-0.77±1.540.25±1.42-1.01±1.33-8.83±7.3544/55 Before treatment(T1)6.17±2.6083.23±2.9677.86±2.675.36±1.6330.00±4.63 After treatment(T2)2.82±0.81**82.44±3.6877.57±3.104.84±1.59**20.64±4.38** T2-T1-3.34±2.64-0.79±1.46-0.29±1.64-0.52±0.68-9.36±5.30GroupDistance of U1-NA(l/mm)L1-NB(θ/°)L1-NB(l/mm)U1-SN(θ/°)MP-SN(θ/°)44/44 Before treatment(T1)5.72±2.6834.57±5.608.69±2.59110.70±5.2839.54±4.58 After treatment(T2)2.84±2.21**32.17±5.877.24±1.79*101.11±5.69**39.84±4.48 T2-T1-2.88±2.70-2.39±8.34-1.44±2.42-9.58±7.020.30±2.4044/55 Before treatment(T1)6.93±1.3832.38±6.298.04±2.62113.21±4.7238.28±6.47 After treatment(T2)3.22±1.88**31.95±6.247.11±2.03103.06±5.17**39.10±6.66 T2-T1-3.71±1.38-0.42±6.25-0.93±1.97-10.14±5.500.81±1.75GroupU1-L1(θ/°)FH-NP(θ/°)NA-PA(θ/°)A-NP(l/mm)Y(θ/°)44/44 Before treatment(T1)111.02±6.6785.29±2.1113.27±4.106.25±2.1873.12±3.23 After treatment(T2)123.25±7.96**85.51±2.599.98±5.26**4.93±2.68**73.26±3.16 T2-T112.22±11.800.22±2.26-3.29±3.18-1.32±1.520.13±1.3744/55 Before treatment(T1)112.28±6.2385.71±2.6410.72±4.015.09±2.0871.25±4.08 After treatment(T2)122.55±7.43**87.38±2.10*8.89±4.07**4.34±2.10**71.67±4.05 T2-T110.27±6.361.67±2.29-1.83±1.64-0.75±0.670.42±1.66
续表1
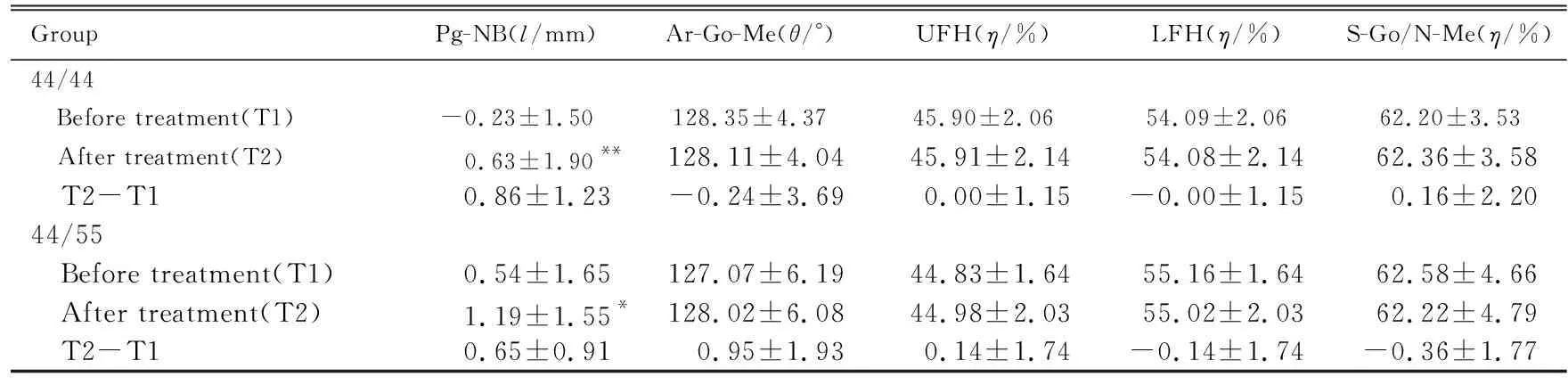
GroupPg-NB(l/mm)Ar-Go-Me(θ/°)UFH(η/%)LFH(η/%)S-Go/N-Me(η/%)44/44 Before treatment(T1)-0.23±1.50128.35±4.3745.90±2.0654.09±2.0662.20±3.53 After treatment(T2)0.63±1.90**128.11±4.0445.91±2.1454.08±2.1462.36±3.58 T2-T10.86±1.23-0.24±3.690.00±1.15-0.00±1.150.16±2.2044/55 Before treatment(T1)0.54±1.65127.07±6.1944.83±1.6455.16±1.6462.58±4.66 After treatment(T2)1.19±1.55*128.02±6.0844.98±2.0355.02±2.0362.22±4.79 T2-T10.65±0.910.95±1.930.14±1.74-0.14±1.74-0.36±1.77
*P<0.05,**P<0.01vsbefore treatment.
2.3 2组患者治疗前后软组织的测量指标
与治疗前比较,治疗后2组患者H角、上唇突度、下唇突度、上唇-E线距离、下唇-E线距离和鼻下点-H线距离减小(P<0.05或P<0.01),下唇倾角增大(P<0.01)。44/44组患者上唇倾角、软组织下面高、面型角和颏唇沟深度增大(P<0.05或P<0.01),下唇突度减小(P<0.01);44/55组患者上唇倾角和软组织下面高和面型角增大(P<0.05或P<0.01),下唇突度减小(P<0.05)。治疗前后2组患者软组织测量指标变化量(T2-T1)比较差异无统计学意义(P>0.05)。见表2。
表2 2组患者治疗前后软组织测量指标
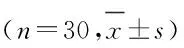

GroupFCA (θ/°)NLA (θ/°)FH-N’Pg’(θ/°)H angle(θ/°)LL-B’-Pg’(θ/°)44/44 Before treatment(T1)162.26±6.2797.16±11.5188.80±2.5322.29±3.52139.71±13.43 After treatment(T2)163.8±6.61*101.30±11.1889.42±3.1119.33±3.38**140.52±13.48 T2-T11.53±3.304.13±10.760.62±3.81-2.95±2.200.80±11.5244/55 Before treatment(T1)164.12±5.0393.04±8.6688.90±2.7221.87±4.15138.15±14.33 After treatment(T2)166.32±5.48**93.77±10.1290.58±2.34*18.91±4.07**138.08±10.02 T2-T12.02±2.280.72±5.061.67±2.41-2.96±1.52-0.07±14.06GroupA’UL-FH (θ/°)B’LL-FH (θ/°)A’UL- B’LL (θ/°)UL-SnPg’(l/mm)LL-SnPg’(l/mm)44/44 Before treatment(T1)68.69±6.4638.37±8.35107.07±10.727.90±1.967.78±2.35 After treatment(T2)74.82±7.27**45.47±8.52**120.29±12.24** 6.33±1.46**5.32±1.94** T2-T16.12±6.647.09±9.2413.22±12.43-1.57±1.86-2.45±2.0144/55 Before treatment(T1)66.08±5.9738.97±11.33105.06±13.088.65±1.898.12±3.23 After treatment(T2)69.02±4.10*45.10±7.22**114.12±8.51** 7.38±1.66**6.58±2.64* T2-T12.93±4.106.12±7.709.06±8.34-1.27±0.72-1.54±2.02GroupUL-ELine (l/mm)LL-ELine (l/mm)Sn-HLine (l/mm)B’-HLine (l/mm)A-A’(l/mm)44/44 Before treatment(T1)2.64±1.854.53±2.3910.05±2.172.98±2.1413.29±1.73 After treatment(T2)0.19±1.95** 1.46±2.28**8.25±1.98**3.64±2.00*13.30±1.35 T2-T1-2.44±1.77-3.06±2.01-1.79±2.260.65±1.450.01±1.3744/55 Before treatment(T1)3.19±1.984.74±2.9710.95±2.203.31±2.0713.46±1.57 After treatment(T2)1.00±1.81**2.51±2.64**9.59±2.11**3.94±1.6613.15±1.34 T2-T1-2.19±0.96-2.22±1.79-1.36±1.060.63±1.78-0.30±1.23
续表2

GroupB-B’(l/mm)Pg-Pg’(l/mm)stUFH (l/mm)stLFH(l/mm)stFH Ratio(η/%)44/44 Before treatment(T1)13.77±3.4411.64±2.4171.53±5.4461.19±5.77110.90±12.54 After treatment(T2)13.69±3.7712.28±2.3772.30±3.1763.74±4.67**108.32±8.68 T2-T1-0.08±2.320.63±2.340.77±5.512.55±3.18-2.58±8.1644/55 Before treatment(T1)13.54±2.5410.83±2.0470.31±5.0664.08±5.36102.74±8.02 After treatment(T2)13.16±2.5011.34±2.1571.06±3.1266.71±5.16*101.78±7.22 T2-T1-0.37±2.280.50±1.230.75±4.782.63±4.58-0.96±5.40
*P<0.05,**P<0.01vsbefore treatment.
3 讨 论
3.1 治疗前后2组患者硬组织的变化
3.1.1 颌骨的变化 本研究结果显示:治疗后2组患者SNA均减小,分别平均减小了1.0°和0.52°,与治疗前比较差异有统计学意义。许天民等[2]对青少年Ⅱ类1分类拔牙患者进行研究发现矫治后比矫治前SNA平均减小了1°,与本研究的结果一致。目前关于生长发育的研究[3-5]表明:SNA 角随着生长发育应该是基本稳定或略有增加,所以SNA的减小应归功于正畸治疗的结果。2组患者SNB的变化差异均无统计学意义。考虑为下颌骨向前的生长发育抵消了下颌拔牙内收后下前牙区牙槽骨向后改建的结果。而治疗后2组患者ANB减小,说明拔牙矫治对纠正Ⅱ类患者上下颌骨矢状向不调起到了一定作用。由于2组患者SNB无显著性变化,所以ANB的减小考虑主要缘于SNA减小[6]。
颏部的位置对面部的侧貌美学有至关重要的影响[7]。2组患者NA-PA和A-NP明显减小, Pg-NB明显增加,提示治疗后患者出现了上牙槽突度减小、颏部前移的趋势。考虑为青少年颏部向前的生长发育使Ⅱ类面型趋于正常。
垂直向控制一直是安氏Ⅱ类患者矫治中医生所关注的重点问题。许多医生希望通过减小下颌平面角实现下颌骨的前上旋转,从而改善下颌后缩的侧貌。2组患者MP-SN在治疗后略有增大,但组间比较差异无统计学意义。Sharma等[8]和Kim等[9]发现:拔牙矫治后下颌平面角有所增加,但组间比较差异无统计学意义,与本研究结果相似。这可能是由于治疗中使用Ⅱ类长牵引,导致下颌磨牙伸长,抵消了磨牙前移产生的楔形效应,使下颌骨产生顺时针旋转,使下颌平面无明显改变。那宾等[10]认为:生长是影响垂直骨面型的主要因素,患者原有的生长方向会一直持续到生长结束,并不会因为正畸治疗而发生改变。因此对于下颌平面角应该结合临床矫治过程进行综合控制。
3.1.2 牙齿的变化 2组患者治疗后的覆盖均减小。虽然组间数值比较差异无统计学意义,但在数值上44/55组患者比44/44组平均多减小约1 mm,这与Steyn等[11]的研究结果相似。原因可能为下颌拔除第二前磨牙组患者初始覆盖较大,需要减小更多。治疗后2组患者U1-SN和U1-NA距均减小,说明拔牙矫治有利于回收前突的上前牙,改善上前牙的唇倾度,以建立正常的前牙覆盖关系。代表下前牙突度的L1-NB距变化量组间比较差异无统计学意义,但44/44组患者L1-NB距明显减小,44/55组患者L1-NB距减小并不明显。这一点与预期的变化一致,因为治疗前44/44组和44/55组患者下前牙唇倾度平均值分别为98.72°和96.23°,44/55组患者偏离正常值较少,为了代偿骨性Ⅱ类关系,下前牙不应过度内收,这也是选择拔除下颌第二前磨牙的原因之一。Alnimri[12]的研究显示:下切牙位置与多种因素有关,拔除下颌前磨牙并非全部导致下切牙的回收。
3.2 治疗前后2组患者软组织的变化
治疗后2组患者面型角均增大,说明2组患者面部软组织突度变小。同时2组患者H角明显减小,说明2组患者由之前上唇前突、颏部后缩的Ⅱ类面型趋近直面型。在上下唇突度方面,治疗后2组患者上唇倾角、上唇突度、下唇突度、UL-E线距离、LL-E线距离和Sn-H线距离减小,下唇倾角和上下唇角增大。说明2组患者前突的上下唇得到了明显的内收。尽管治疗前后的变化量组间比较差异无统计学意义,但是在数值上44/44组患者下唇突度以及LL-E线距离的减小均大于44/55组,符合拔除下颌靠前的牙齿下唇回收更多的预期。治疗后2组患者颏唇沟深度增加,44/44组患者的变化较44/55组明显,可能为软组织B点(软组织上的一个标志点,代表软组织上的相应位置)内收以及颏部软组织向前生长的结果,改善了患者下颌后缩的侧貌。
2组患者鼻唇角略有增加,治疗前后比较差异无统计学意义。徐巍娜[13]发现:青少年拔牙矫治后鼻唇角无明显变化,而成人鼻唇角明显增大。彭明慧等[14]发现:在矫治之后青少年的上唇软组织有一定的发育,上唇厚度以及鼻突度有所增大,而与鼻唇角改变呈负相关关系,这些研究均提示在预测拔牙矫治后面部软组织侧貌时要考虑生长因素的影响。本实验中患者鼻唇角无明显变化的另一个原因为:部分患者上前牙拥挤度较大,上前牙内收较少,所以上唇的内收较少。治疗后2组患者软组织测量指标中下面高增加,考虑为下颌骨向下生长导致。
3.3 软组织侧貌的影响因素
人们首先看到的、最终决定面部侧貌是否美观协调的主要是软组织,医生所能改变的牙、骨骼等硬组织结构并不能直接代表面部的形态。曹芳等[15]提出:尽管软组织的形态与位置很大程度上由硬组织所决定,但矫治前后软硬组织之间的变化存在一定的比例关系,即软硬组织的变化并不完全一致。Halazonetis[16]研究显示:在影响软组织形态的因素中,软组织自身占50%,硬组织占50%来Burstone[17]也指出:覆盖在硬组织表面的软组织厚度在各个部位有较大的差异而不是均匀地覆盖在硬组织上,这使得硬组织侧貌的外形并不能完全反映在软组织侧貌外观上。本研究结果显示:不同拔牙方式所产生的软组织变化不尽相同,而且无法单纯用硬组织的变化以及软硬组织的相关性来解释,还可能与软组织自身的形态有关,应结合软组织自身厚度、长度、形态以及生长发育的变化综合考虑。
3.4 不同拔牙模式的选择
本研究结果显示:2种拔牙方式对患者软硬组织的改变不明显,但不意味着2种拔牙模式完全相同。在临床中选择拔牙模式时,不仅要考虑牙列拥挤度、Spee曲线深度和前牙的唇倾度,还应注意包括上下唇突度以及上下唇与鼻、颏的关系[18-20]在内的软组织侧貌。选择拔除下颌第一前磨牙的患者多为下前牙中重度拥挤、唇倾度较大、磨牙为开始远中关系,拔牙间隙主要用于排齐整平以及下前牙的适量回收;而下颌拔除第二前磨牙的患者一般是下前牙轻度拥挤,唇倾度尚可,磨牙远中或者完全远中关系,需要磨牙前移较多的情况。两者之间的差别可能主要在于间隙分配,即拔牙间隙是主要用于前牙内收、后牙前移还是排齐整平。研究[21]表明:只要正确、仔细地矫治,无论拔除第一还是第二前磨牙,均可获得良好的侧貌。
综上所述,2种拔牙方式均可明显内收上前牙,减小患者软硬组织突度,改善患者凸面型侧貌。2种拔牙方式对患者软硬组织侧貌的改变无显著性差异。
[参考文献]
[1] 吕 婴,张学军. 中国人颜面貌审美的调查分析[J]. 中华口腔医学杂志, 2000, 35(3):224-226.
[2] 许天民, 王 莉, 曾金玲,等. 安格尔Ⅱ^1类减数矫治:我们到底能引起哪些硬组织侧貌的改变?[J]. 中华口腔正畸学, 2000,7(1):13-15.
[3] Kim HK, Bae KH, Nam SE, et al. The growth trends of Korean adolescents with bialveolar protrusion: a nine year longitudinal cephalometric study[J]. Eur J Orthod, 2014, 36(1):107-113.
[4] Jacob HB, Buschang PH. Mandibular growth comparisons of Class Ⅰ and Class Ⅱ division 1 skeletofacial patterns[J]. Angle Orthod, 2014, 84(5):755-761.
[5] Amini F, Alipanahi M, Rakhshan V, et al. Facial growth patterns and insertion sites of miniscrew implants[J]. Implant Dent, 2017, 26(1):112-120.
[6] 谢吉晔,许艳华. 颌面部软组织侧貌的美学研究进展[J]. 广东牙病防治,2015, 23(4):219-222.
[7] Saririeger A, Rustemeyer J. Perceptions of pre- to postsurgical profile changes in orthognathic surgery patients and their correlation with photogrammetric changes: a panel study[J]. J Maxillofac Oral Surg, 2015, 14(3):765-772.
[8] Sharma A, Hariyani H, Vinay DS. Effect of extraction versus non-extraction orthodontic treatment on anterior facial height in class Ⅱ division 1 malocclusion [J]. Natl J Integr Res Med, 2014, 5(1):100-105.
[9] Kim TK, Kim JJ, Yang WS, et al. First or second premolar extraction effects on facial vertical dimension[J]. Angle Orthod, 2005, 75(2):177-182.
[10]那 宾, 许天民, 林久祥. 不同生长发育期安氏Ⅱ1错正畸治疗前后的垂直向变化[J]. 中华口腔正畸学杂志, 2006, 13(1):23-26.
[11]Steyn CL, du Preez RJ, Harris AM. Differential premolar extractions[J]. Am J Orthod Dentofacial Orthop, 1997, 112(5):480-486.
[12]Al-Nimri KS. Changes in mandibular incisor position in Class Ⅱ Division 1 malocclusion treated with premol extractions[J]. Am J Orthod Dentofacial Orthop, 2003, 124(6):708-713.
[13]徐巍娜. 骨性Ⅰ类女性患者拔牙矫治与鼻唇角变化的相关研究[D]. 北京:首都医科大学, 2009.
[14]彭明慧, 亢 静, 周建明,等. 垂直生长型安氏Ⅱ类1分类拔牙矫治后鼻唇角改变的相关性分析[J]. 华西口腔医学杂志, 2015, 33(4):397-400.
[15]曹 芳, 王 臻, 晏 琳,等. 成人安氏Ⅱ类1分类错患者正畸前后唇部软组织测量和评估[J]. 口腔疾病防治, 2016, 24(1):37-40.
[16]Halazonetis DJ. Morphometric correlation between facial soft-tissue profile shape and skeletal pattern in children and adolescents[J]. Am J Orthod Dentofacial Orthop, 2007, 132(4):450-457.
[17]Burstone CJ. Lip posture and its significance in treatment planning[J]. Am J Orthod, 1967, 53(4):262-284.
[18]Lahaye MB, Buschang PH, Alexander RG, et al. Orthodontic treatment changes of chin position in class Ⅲ Division 1 patients[J].Am J Orthod Dentofacial Orhop,2006, 130(6): 732-741.
[19]Tanikawa C, Takada K. Objective classification of nose-lip-chin profiles and their relation to dentoskeletal traits[J]. Orthod Craniofac Res, 2014, 17(4):226-238.
[20]Perovic T. The influence of class Ⅱ division 2 malocclusions on the harmony of the human face profile[J]. Med Sci Monit, 2017, 23:5589-5598.
[21]Wholley CJ, Woods MG. The effects of commonly prescribed premolar extraction sequences on the curvature of the upper and lower lips[J]. Angle Orthod, 2003, 73(4): 386-395.
