牙周基础治疗应用于慢性牙周炎合并2型糖尿病患者中的血糖影响研究
2018-02-12杨秋燕蔡巧玲
杨秋燕+蔡巧玲

[摘要] 目的 探讨牙周基础治疗对慢性牙周炎合并2型糖尿病患者血糖水平的影响。方法 选取该院于2017年1—7月收治的70例合并2型糖尿病的慢性牙周炎患者作为研究对象,使用随机数字表法分为两组(各35例),对照组进行常规药物治疗,观察组进行牙周基础治疗,观察两组患者治疗前后的血糖水平、牙周指数、探诊深度及炎性因子水平变化。结果 两组治疗后的PD、SBI值均显著降低,并且观察组的PD、SBI值均显著低于对照组(P<0.05)。观察组治疗后的TNF-α、hs-CRP、FPG、2 hPG水平均显著低于对照组(P<0.05)。结论 对合并2型糖尿病的慢性牙周炎患者实施牙周基础治疗,能够有效减轻炎症反应程度,降低血糖水平,加快疾病康复。
[关键词] 2型糖尿病;慢性牙周炎;牙周基础治疗;血糖
[中图分类号] R781.4 [文献标识码] A [文章编号] 1672-4062(2017)09(b)-0068-03
慢性牙周炎是口腔科的常见病、多发病,其是由牙龈下病原微生物感染引发牙龈炎症,且炎症不断深入破坏深处牙周组织所引起的[1]。该病是一种多因素疾病,研究发现糖尿病与慢性牙周炎有着密切联系,糖尿病会使牙周炎易感性增加,牙周炎的发生又会对血糖水平造成一定影响,临床认为慢性牙周炎是糖尿病患者的一种常见并发症[2]。牙周基础治疗能够有效控制慢性牙周炎的临床症状,加快炎症消退,但关于牙周基础治疗对慢性牙周炎合并2型糖尿病患者血糖水平的影响的研究较少,该研究选取该院于2017年1—7月收治的70例患者为研究对象,旨在明确牙周基础治疗对慢性牙周炎合并2型糖尿病患者血糖水平的影响,现报道如下。
1 资料与方法
1.1 一般资料
选取该院收治的70例合并2型糖尿病的慢性牙周炎患者作为研究对象。纳入标准:符合2型糖尿病诊断标准[3],且糖尿病病程≥1年;血糖水平稳定;无严重糖尿病并发症;全口余留牙数不低于20颗;牙周袋深度不低于4 mm;1/3以上的位点处附着丧失超过2 mm。排除标准:近半年接受过牙周治疗;近3个月应用过激素类或抗生素类药物;处于备孕期或妊娠期或哺乳期者;伴有严重的糖尿病并发症者;合并其他严重内科疾病者。使用随机数字表法分为两组(各35例):对照组男16例,女19例,年龄32~65岁,平均(51.7±11.5)岁,糖尿病病程3~12年,平均(6.6±1.7)年,牙周炎病程1~3年,平均(1.8±0.9)年;观察组男18例,女17例,年龄37~62岁,平均(53.3±10.8)岁,糖尿病病程5~14年,平均(6.8±2.2)年,牙周炎病程1~5年,平均(2.2±1.1)年。两组的基线资料接近(P>0.05),可作比较。
1.2 方法
对照组:进行常规药物治疗。包括口服头孢氨苄缓释胶囊(国药准字H10950255),剂量0.5~1.0 g/次,2次/d,口服替硝唑片(国药准字H44021585),剂量0.5 g/次,2 次/d,持续用药4周。
观察组:在进行常规药物治疗的基础上,进行牙周基础治疗。治疗前对患者进行口腔卫生知识宣教,通常在上午8∶00-11∶00进行治疗。治疗时进行充分镇痛,以免患者过度紧张。仪器选用Gracey刮治器和Piezon超声洁治器,进行全口龈上洁治术,洁治术后1周行刮治术及根面平整术。术中,使用双氧水(3%)反复冲洗,局部涂擦碘甘油。洁刮治术前及术后均预防性应用抗生素3 d,以免发生感染。
1.3 观察指標
①治疗前及治疗后4周,分别对两组的SBI(龈沟出血指数)、PD(探诊深度)进行测定。SBI的指数牙若缺失,则测量其邻牙,每颗牙记录颊舌侧近中、中央、远中共6个位点后取平均值。所有操作均由同一名医师完成。②治疗前后,分别测定血清炎性因子TNF-α(肿瘤坏死因子-α)、hs-CRP(超敏C反应蛋白)水平。③治疗前后,分别测定患者的FPG(空腹血糖)、2 hPG(餐后2 h血糖)水平。
1.4 统计方法
研究数据运用SPSS 20.0统计学软件进行处理,计数资料(%)比较进行χ2检验,计量资料(x±s)比较进行t检验,P<0.05为差异有统计学意义。
2 结果
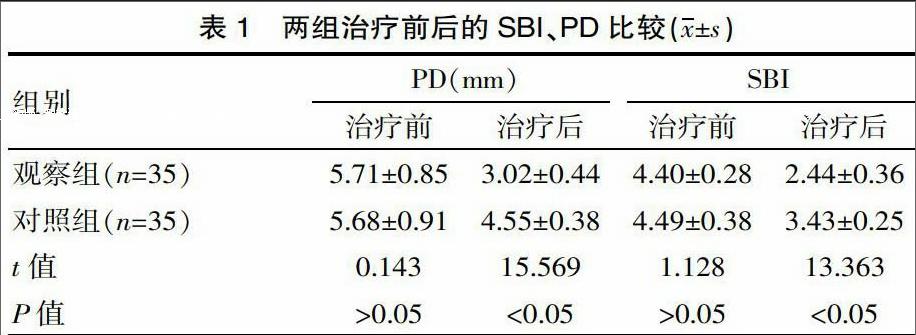
2.1 SBI、PD
两组治疗前的PD、SBI值比较差异无统计学意义(P>0.05);两组治疗后的PD、SBI值均显著降低,并且观察组的PD、SBI值均显著低于对照组(P<0.05)。见表1。
2.2 炎性因子水平
两组治疗前的TNF-α、hs-CRP水平比较差异无统计学意义(P>0.05);两组治疗后的TNF-α、hs-CRP水平均较治疗前显著降低,并且观察组的TNF-α、hs-CRP水平显著低于对照组(P<0.05)。见表2。
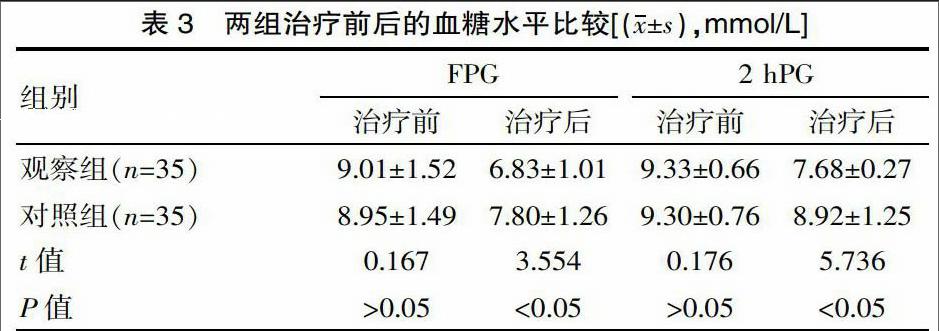
2.3 血糖水平
两组治疗后的FPG、2 hPG水平均显著降低,且观察组的FPG、2 hPG水平均显著低于对照组(P<0.05)。见表3。
3 讨论
牙周炎是常见的口腔感染性疾病,其是由多种致病菌混合感染牙周支持组织而引发的慢性炎症性疾病。有研究发现[4],慢性牙周炎与部分全身性疾病有一定的相关性,可见牙周炎不仅会严重危害患者的口腔健康,还可能损害全身健康,降低患者的生活质量。糖尿病患者普遍存在机体营养状况不佳的问题,并且长期的高血糖状态还可能降低机体的抗感染能力,增加牙周组织的感染风险,所以糖尿病患者更易发生慢性牙周炎。而牙周炎的发生,又会影响患者进食,从而加重营养不良,影响血糖控制。与普通的慢性牙周炎患者相比,合并糖尿病的慢性牙周炎治疗难度更大。
牙周基础治疗是口腔科常用的一种治疗手段,其主要通过龈上洁治、龈下刮治、根面平整等处理来清除牙周袋内的牙石、牙垢、菌斑等物质,从而减少牙周致病菌,控制局部炎症反应,缓解牙龈出血、肿胀、疼痛等症状。国内有文献报道[5],对牙周炎患者实施牙周基础治疗能够有效降低患者体内的炎性因子水平,改善机体内环境,同时还能提高机体的胰岛素敏感性,有益于血糖控制。牙周基础治疗在改善牙周状况后,也有助于恢复患者的口腔咀嚼功能,改善机体营养状况。TNF-α和hs-CRP水平的异常升高均能较好地反映炎症反应情况,该次研究结果显示,两组患者治疗前的TNF-α、hs-CRP水平均明显高出正常范围,而治疗后TNF-α和hs-CRP水平均较治疗前明显降低,而观察组的TNF-α和hs-CRP水平要明显比对照组更低(P<0.05)。这与国内相关文献报道结果相符,说明慢性牙周炎患者的机体确实存在明显的炎症反应,常规药物治疗可有效减轻机体炎症反应,而实施牙周基础治疗则能进一步提高炎症反应控制效果。近期有研究发现CRP、TNF-α水平的异常升高会降低机体对胰岛素的敏感性,从而影响血糖与脂肪代谢,不利于血糖水平的控制。该次研究结果显示,两组患者治疗后的FPG、2 hPG水平均显著降低,且观察组的FPG、2 hPG水平均显著低于对照组(P<0.05)。这与刘雪梅[6]的文献报道结果相符,说明牙周基础治疗的实施能够有效提高糖尿病患者的血糖控制效果。这可能是因为牙周基础治疗有效清除了牙周的致病菌,减轻了致病菌引起的局部及全身炎症反应,由于炎症反应会加重机体的胰岛素抵抗,所以炎症反应的减轻能够有效降低胰岛素抵抗,提高机体对胰岛素的敏感性,从而提高血糖控制效果。结果还显示观察组治疗后的PD、SBI值均显著低于对照组(P<0.05)。说明牙周基础治疗能够促进牙龈出血、脓肿等症状的消退,提高牙周炎治疗效果。
综上所述,对合并2型糖尿病的慢性牙周炎患者实施牙周基础治疗,能够有效减轻炎症反应程度,降低血糖水平,提高治疗效果,加快疾病康复,值得推广应用。
[参考文献]
[1] 徐菁玲,孟焕新,李峥,等.牙周基础治疗对2型糖尿病伴慢性牙周炎患者血糖代谢指标及血清生化指标的影响[J].北京大学学报:医学版,2013,45(1):27-32.
[2] 方冬冬,邱宏亮,王雪磊,等.牙周基础治疗对糖尿病性牙周炎患者牙周临床指标及可疑致病菌的影响[J].山东医药,2011,51(27):65-66.
[3] 陈蕾,苏媛,倪佳,等.牙周基础治疗对伴2型糖尿病的中、重度牙周炎患者牙周炎症控制、血清炎症指标及代谢水平影响[J].华西口腔医学杂志,2014(1):66-70.
[4] 谭忠荣,于飞,张春辉,等.糖尿病与牙周炎基础治疗的相互关系[J].中国老年学杂志,2016,36(19):4773-4775.
[5] 李荣振.伴有2型糖尿病牙周炎患者牙周基础治疗后血糖水平和疗效观察[J].中国医药导报,2013,10(12):54-55,59.
[6] 刘雪梅.牙周基础治疗对老年牙周炎合并2型糖尿病患者的疗效及其糖代谢的影响[J].山东医药,2015(8):83-84.endprint
